PROBLEMAS NA FALA E DEGLUTIÇÃO
1
Carolina Schirmer
2
Deborah Salle Levy
3
Vanessa Santos Elias
"[...] se eu tivesse que perder todas minhas posses e atribuições, com apenas uma exceção, escolheria ficar com o
poder da comunicação, pois com ele eu logo reconquistaria todo o resto."
Daniel Webster
Em uma Unidade de Terapia Intensiva (UTI), muitos pacientes permanecem
impossibilitados de se comunicarem por diversas razões:
– pacientes intubados;
– pacientes com traqueostomia;
– pacientes com sequela de AVC; e
– pacientes com dificuldades preexistentes.
O que é a comunicação?
Comunicar é o processo de transmitir e receber mensagens por meio de signos
(sejam eles símbolos ou sinais), verbais ou não verbais. Pela comunicação, podemos
compreender a visão de mundo do paciente, identificar o que ele sente, com base no
significado que ele atribui aos fatos que lhe ocorrem. A comunicação, assim
estabelecida, gera autoestima, apoio, conforto, confiança, resultando em segurança e
satisfação, facilitando o alcance da excelência do cuidado, do bem-estar do paciente,
fazendo com que se sinta respeitado como pessoa nas suas diferentes dimensões:
física, psíquica, cultural, espiritual, social e intelectual.
A dificuldade de se comunicar, não importando por quanto tempo, tem sido
identificada como um dos mais frustrantes e estressante aspectos da UTI. A dificuldade
1
2
3
Fonoaudióloga, mestre em ciências da saúde – área de Neurociências pela Pontifícia Universidade
Católica do Rio Grande do Sul (PUCRS). Professora adjunto do curso de Fonoaudiologia e de pósFonoaudióloga, especialista em Motricidade Oral pelo CFFa. Mestre e Doutoranda em Ciências da
Saúde PUC/RS. Aperfeiçoamento no Método Neuroevolutivo Bobath. Professora Adjunto do Curso de
Fonoaudiologia do Centro Universitário Feevale. Fonoaudióloga do Instituto de Cardiologia PUC-RS.
Fonoaudióloga, especialista em Voz pelo CFFa. Mestre em Distúrbios da Comunicação Humana.
Professora Adjunto do Curso de Fonoaudiologia do Centro Universitário Feevale. Especializanda em
Motricidade Oral pelo CEFAC – RS. Doutoranda em Linguística Aplicada pela PUCRS.
permanente ou temporária dificulta a relação do paciente com a equipe (enfermeiros,
fisioterapeutas, médico etc.) e família, impossibilitando, muitas vezes, o atendimento
das necessidades básicas em função da não compreensão dos seus desejos.
A relação dos pacientes com seus familiares também torna-se angustiante,
resultando em pacientes frustrados, nervosos e deprimidos. A necessidade de
comunicação entre equipe paciente/família e paciente é óbvia e pode ser determinante
em sua recuperação.
Comunicação Aumentativa e Alternativa – CAA
A Comunicação Aumentativa e Alternativa – CAA4 é uma das áreas da
Tecnologia Assistiva que atende pessoas sem fala ou escrita funcional ou em
defasagem entre sua necessidade comunicativa e sua habilidade em falar e/ou
escrever. Busca então, através da valorização de todas as formas expressivas do
sujeito e da construção de recursos próprios desta metodologia, construir e ampliar sua
via de expressão e compreensão. Recursos como às pranchas de comunicação,
construídas com simbologia gráfica (desenhos representativos de idéias), fotografias,
letras ou palavras escritas, são utilizados pelo sujeito com dificuldade grave na
comunicação
para
expressar
seus
questionamentos,
desejos,
sentimentos
e
entendimentos.
Alguns exemplos de estratégias e recursos que podem facilitar a comunicação
do paciente:
•
O relógio – deve possuir ponteiros e números grandes para que possa ser
visualizado a distância pelo paciente. Deve associá-lo ao uso de cartão com
símbolos gráficos indicando o turno (manhã, tarde e noite). O objetivo principal é
orientar o paciente (Fig. 1)
•
Calendário – deve
mostrar o mês vigente, os dias de internação (caso o
paciente esteja hospitalizado), o dia da cirurgia, o dia da intubação etc. com
4
Também encontramos na literatura os termos comunicação ampliada e alternativa, comunicação
apoio de símbolos gráficos. O objetivo principal é manter o paciente orientado
quanto ao tempo de internação e/ou aos procedimentos aos quais vem sendo
submetido (Fig. 2).
Figura 1
•
Figura 2
Prancha de atividades – deve indicar todas as atividade programadas para o
paciente ao longo do dia, incluindo rotina de higiene e alimentação; também
deve registrar as atividades importantes que acontecem sem programação
prévia. O objetivo desse recurso é diminuir a ansiedade do paciente em relação
aos procedimentos a que é submetido, bem como auxiliá-lo no processo de
orientação e programação do seu dia (Fig. 3).
suplementar e alternativa.
Figura 3
•
Prancha de comunicação, sentimentos e lazer – deve ser organizada com
símbolos gráficos e vocabulário previamente selecionado, que indique uma
séries de sentimentos e opções de atividade que podem ser realizadas pelo
paciente. A prancha deve conter símbolos que permitam ao paciente fazer
questionamentos e esclarecimentos sobre a sua situação. As pranchas de
comunicação podem conter maior ou menor número de símbolos, isso
dependerá da idade, possibilidade de compreensão, nível de consciência e
acuidade
visual.
Sugere-se
o
uso
de
símbolos
que
sejam
de
fácil
reconhecimento. É importante que, além de apresentar o recurso para o
paciente, possa se nomear o símbolo para que ele ganhe significado (Fig. 4).
Figura 4
•
Prancha de necessidades básica e de dor – com símbolos gráficos e vocabulário
previamente selecionado (Fig. 5).
Figura 5
•
Prancha de comunicação com o alfabeto – para o paciente que tem a
possibilidade de escrever mensagens. Essa estratégia promove um aumento da
frequência de comunicação em momentos em que o indivíduo não esteja
obtendo sucesso no uso da fala por vários motivos um deles é a fadiga ou outra
situação que influencie a qualidade da inteligibilidade da fala pelo interlocutor.
Quando essa estratégia é empregada, tanto o paciente quanto os ouvintes
sentem-se encorajados a manter a comunicação (Fig. 6).
Figura 6
Outras estratégias devem incluir orientação ao grupo de enfermagem e a outros
profissionais que trabalhem no hospital ou com o paciente em sua casa (por exemplo,
fisioterapia), para esclarecer quanto ao uso dos recursos, sensibilizando a equipe para
a necessidade de implementação e utilização dos recursos alternativos de comunicação
(PELOSI, 2005).
Quais são as técnicas de seleção?
As técnicas de seleção referem-se à forma pela qual o paciente escolhe os símbolos no
seu sistema de comunicação. É importante determinar a técnica de seleção mais fácil
para cada sujeito. Deve ser determinado o posicionamento ideal da prancha e do
sujeito, a precisão do apontar, o quanto ele cansa e a velocidade (JOHNSON, 1998).
Seleção direta – é o método mais rápido e pode ser feito através do apontar do dedo ou
outra parte do corpo, com uma ponteira de cabeça ou com uma luz fixada à cabeça.
Técnica de varredura – exige que o indivíduo tenha uma resposta voluntária consistente
como piscar os olhos, balançar a cabeça, sorrir ou emitir um som para que possa
sinalizar sua resposta. Nos recursos de baixa tecnologia o paciente vai necessitar de
um facilitador para apontar os símbolos.
O que é voz?
A laringe situa-se no interior do pescoço, é formada por cartilagens, músculos e
ligamentos. Exatamente atrás da cartilagem tireóide (o gogó ou Pomo de Adão)
localizam-se duas pregas vocais (popularmente conhecidas como cordas vocais). As
pregas vocais afastam-se no momento da inspiração (quando o ar entra em direção aos
pulmões). No memento da expiração (em que o ar volta dos pulmões) duas situações
podem ocorrer, uma é que se tivermos a intenção de falar, enviaremos um comando via
sistema nervoso que fará com que alguns dos músculos da laringe se aproximem, e o
ar expiratório fará com que as pregas vocais vibrem ocorrendo a fonação, a outra é que
se não quisermos falar elas irão manter-se abertas e o ar sairá pelo nariz e/ou boca. Ao
encostarmos a palma da mão no pescoço, na altura do gogó, e emitirmos o som da
letra /a/ de forma contínua perceberemos com precisão onde se encontram as pregas
vocais e onde produzimos a voz, é onde está tremendo. Este som produzido será
articulado de acordo com os sons das palavras que queremos dizer e será amplificado
na boca, nariz e no próprio pescoço.
respiração
fonação
A laringe além da fonação tem mais duas funções de fundamental importância
nas nossas vidas, a de proteger as vias aéreas inferiores (traquéia, pulmões) da
entrada de substâncias estranhas, saliva ou alimento e a respiratória.
Ao que devemos estar atentos?
o voz com volume reduzido (soprosa) ou rouca pode indicar que alguns músculos
de uma ou até das duas pregas vocais não estão trabalhando bem, que estão
com uma paralisia, pois no momento que elas deveriam se aproximar para falar
está ficando um espaço entre elas, por isso passa tanto ar.
Quando isso pode ocorrer?
o Quando o paciente ficou muito tempo com o tubo de ventilação, pois o tubo
passa entre as pregas vocais, impedindo que elas fechem.
o Quando em função de algumas cirurgias o médico teve que “manipular” o nervo
que fornece motricidade para as pregas vocais.
Qual o perigo?
o O perigo é que temos que pensar que se as pregas vocais não estão fechando
para falar, não fecharão também do momento da deglutição e isso poderá
favorecer a entrada de substâncias para as vias aérea inferiores. E quando a voz
está úmida, molhada, parece que a pessoa está falando de baixo d’água?
o Quando percebemos esta alteração na qualidade da voz, geralmente é porque
tem resíduos de alimento ou até mesmo de saliva sobre as pregas vocais ou
bem próximo delas e que o barulho se dá pelo contato do ar com a secreção.
Aí o que temos que fazer?
o Inicialmente
falar
com
o
médico
responsável,
independente
da
sua
especialidade, aí ele poderá solicitar a avaliação de um otorrinolaringologista,
que irá ver se há ou não alteração no fechamento ou manutenção do fechamento
das pregas vocais.
o Além disso, poderá verificar como está a sensibilidade da região das pregas
vocais e acima delas, pois quando há substâncias na região o certo seria tossir
(contato brusco entre as pregas vocais) e se não houver condições desse
fechamento, não ocorrerá a tosse.
A traqueostomia é um procedimento cirúrgico que consiste na abertura da
traquéia para o meio externo (no pescoço). É utilizada para manter uma via aérea
permeável, em caso de obstrução das vias aéreas, necessidade de uso prolongado de
ventilação mecânica, para controlar a aspiração de secreções patológicas, ou para
monitorar a deglutição de indivíduos que apresentam problemas que comprometam o
mecanismo esfincteriano da laringe.
Esta abertura é realizada pelo médico cirurgião na altura do 2° e 3° anel traqueal,
portanto abaixo do nível das pregas vocais. Após a incisão, é inserida uma cânula de
traqueostomia a fim de impedir o fechamento deste orifício permitindo, assim, a
passagem de ar no seu interior, possibilitando a ventilação pulmonar. Quando o
indivíduo estiver com sua capacidade fisiológica de respirar restaurada funcionalmente
e estiver deglutindo de forma segura é realizada a decanulação, ou seja, a retirada da
cânula de traqueostomia; tal procedimento deve ser feito pelo médico ou equipe de
enfermagem (desde que solicitado pelo médico).
A cânula é um tubo curvo e sólido, que pode ser de metal, plástico (PVC) ou
silicone Basicamente as cânulas são divididas em três partes distintas: cânula externa,
cânula interna ou sub-cânula e obturador ou madril (Fig.7). A cânula externa é fixada
ao pescoço do indivíduo por um colar de tecido, a fim de evitar migrações por tosse ou
manipulação corporal e apoia também a sub-cânula. A interna é adaptada à cânula
externa e é removível, funcionando para a limpeza. O mandril só utilizado no momento
de inserção da cânula externa na traquéia, devendo ser retirado imediatamente.
Fig.7 – Cânula e suas estruturas
As cânulas variam ainda quanto ao tipo, podendo ser fenestradas ou não e
possuir ou não balonete ou cuff. As fenestrações são pequenos orifícios que permitem
a passagem do ar até as pregas vocais, a fim de normalizar a passagem do fluxo aéreo.
São indicadas para indivíduos que não necessitam de ventilação mecânica (ROCHA,
1999). O balonete ou cuff é um balão situado em torno do terço distal da cânula que
pode ser inflado com ar ou espuma para fixação do tubo na traquéia e tem indicação o
indivíduo que é dependente de ventilação mecânica (ROCHA, 1999). Do ponto de vista
fonoaudiológico, poderíamos pensar que este vedamento na transição entre a laringe e
os pulmões seria uma ótima alternativa para impedir que alimentos, líquidos e até
mesmo a saliva de indivíduos que aspiram cheguem às vias aéreas inferiores. Mas, na
realidade, o uso cânula com cuff pode causar estenose traqueal, infecção ou ainda
fístulas entre a parede traqueal e o esôfago.
Existe, por fim, a possibilidade de acoplar a cânula de traqueostomia a uma
válvula de fala (Fig. 2). Esta permite que o ar seja inspirado (pelo nariz, boca ou pelo
orifício do pescoço) chegando até os pulmões e, durante a expiração, a pressão do ar
faz com que a válvula se feche, dirigindo assim o fluxo de ar para a traquéia, laringe,
cavidade oral e nasal, permitindo a fonação e a tosse
Fig. 8 – Válvula de fala
A traqueostomia oferece vantagens e desvantagens. Do ponto de vista
fonoaudiológico ela pode afetar o sistema respiratório, fonatório e a deglutição.
Quais são as vantagens e desvantagens da traqueostomia?
FONAÇÃO
DESVANTAGEM: Sabe-se que o maior combustível para a produção da voz é o
ar. Desta forma, com a cânula situada abaixo das pregas vocais durante a expiração, o
ar irá escapar pela abertura, não permitindo que ocorra a vibração das pregas e a
produção do som glótico.
ORIENTAÇÃO: Devemos orientar então que o indivíduo oclua manualmente a
abertura para então poder falar ou que utilize a válvula de fala.
DEGLUTIÇÃO
VANTAGENS: Favorece a saída e a visualização do material aspirado e permite
que na avaliação endoscópica possa ser observada a região inferior das pregas vocais
durante a deglutição.
DESVANTAGENS: Pensando na fisiologia da deglutição sabe-se que no
momento em que ocorre o disparo ou a reação faríngea da deglutição a laringe é
elevada e anteriorizada, tendo como consequência a abertura do esfíncter esofágico
superior e a entrada do bolo no esôfago. Se a cânula acaba por fixar a laringe,
provavelmente
impede
que
esta
excursão
vertical
ocorra
adequadamente.
Provavelmente isto diminuirá a eficiência do fechamento glótico e, consequentemente,
a proteção das vias aéreas inferiores; favorece que ocorra aspiração durante a
deglutição e a retenção de resíduos na região do esfíncter esofágico superior (EES)
aumentando o risco de aspiração após a deglutição.
O indivíduo que permanece por longo tempo traqueostomizado pode reduzir a
sensibilidade laríngea e das pregas vocais, uma vez que o ar não passa mais pelas
pregas vocais e nem pela região supraglótica. Este fato gera uma diminuição do reflexo
de tosse, facilitando a presença de aspiração silente, em que o alimento ou a secreção
passam pelas pregas vocais sem episódio de tosse ou engasgo, aumentando o risco de
infecções pulmonares. Logemann et al. (1998) verificaram o efeito da oclusão digital
leve do tubo de traqueostomia sobre a deglutição orofaríngea em 8 pacientes de
cirurgia de cabeça e pescoço e concluíram que resultados variam individualmente, mas
que a oclusão digital leve do tubo de traqueostomia pode melhorar a deglutição
biomecanicamente e pode eliminar a aspiração; os autores ainda sugerem que os
efeitos devem ser analisados individualmente por estudo dinâmico da deglutição
(videofluoroscopia).
ORIENTAÇÕES:
§
encorajemos o indivíduo a tossir regularmente,
§
quando conseguir permanecer alguns momentos com o traqueostoma ocluído
devemos incentivar tal atitude, assim que as condições respiratórias e/ou
pulmonares estiverem restabelecidas pela equipe, e o paciente conseguir deglutir
com mais segurança deve-se solicitar a retirada da cânula de traqueostomia.
O que é deglutição?
O ato de deglutição (engolir) requer coordenação de diversos músculos da boca,
garganta (faringe) e esôfago (tubo que transporta o alimento da faringe para o
estômago).
Durante o ato de deglutição, o alimento é posicionado na boca, os lábios são
fechados para prevenir escape/perda de alimento, os músculos da língua e mandíbula
movimentam o alimento dentro da boca para a mastigação. Quando essa ação é
finalizada, o bolo alimentar é transportado, por movimentos ondulatórios e de propulsão
da língua, para a parte posterior da boca, os músculos da faringe começam a se
contrair para receber o alimento/líquido. A laringe eleva-se e anterioriza-se, o adito da
laringe fecha-se para prevenir a entrada do bolo alimentar para os pulmões. A parte
mole do céu da boca (palato mole) eleva-se para fechar a entrada do nariz
(nasofaringe).
À medida que o alimento passa para a parte posterior da língua, adentra a
faringe, os músculos da faringe contraem-se para transportar o alimento através da
mesma em direção ao esôfago. Quando o bolo alimentar atinge o esôfago, a válvula da
entrada do esôfago (esfíncter esofágico superior – EES) abre-se permitindo a
passagem do alimento. Após, os músculos do esôfago contraem-se empurrando o bolo
alimentar até a segunda válvula do esôfago (esfíncter esofágico inferior), que relaxa
possibilitando a passagem para o estômago.
A deglutição normal é um processo muito rápido com uma duração média de
dois segundos para transportar o alimento da cavidade oral para a faringe e esôfago.
Ela é considerada segura, porque a laringe (entrada para a traquéia) fecha-se à medida
que o alimento passa pela faringe.
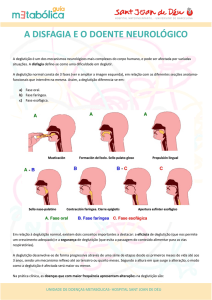
Desta forma podemos dividir a deglutição em quatro fases:
Fase preparatória oral: o alimento é manipulado na boca e mastigado o quanto
for necessário, lubrificado pela saliva formando-se o bolo alimentar.
Fase oral (voluntária): a língua leva o alimento à parte posterior da cavidade
oral até que o reflexo/reação de deglutição seja desencadeado. A língua realiza
movimentos ondulatórios que funcionam como um pistão (êmbolo de uma seringa),
transportando o bolo em direção à parte posterior da cavidade oral e faringe.
Fase faríngea (involuntária- reflexa): a deglutição involuntária/reflexa leva o
alimento pela faringe. As estruturas laríngeas movem-se para cima e para frente
conforme a base da língua move-se para trás ao encontro da laringe. Os músculos
faríngeos contraem-se, transportando o bolo ao longo da faringe.
Fase esofágica: o alimento é levado pelo esôfago para o estômago.
Fases da Deglutição Normal
O que é disfagia?
A disfagia é a dificuldade de engolir (deglutir) que pode apresentar-se de
diferentes formas e ter diversas causas.
Disfagia orofaríngea neurogênica: alteração da deglutição de causa neurológica,
geralmente no tronco cerebral ou nos nervos que modulam o processo. Podemos
observar também distúrbios dos músculos estriados da orofaringe.
Disfagia esofagiana: os sintomas são freqüentemente caracterizados por um
problema de transporte; o paciente tem dificuldade em transportar o alimento até o
esôfago, uma vez que o bolo já tenha sido transferido através da faringe. Muitos
pacientes, com esse tipo de disfagia, queixam-se que o alimento “para”, “não passa
direto” ou sentem uma pressão no peito. Na disfagia esofagiana é mais provável que
existam problemas em engolir sólidos.
Disfagia mecânica: geralmente ocorre nos casos de pacientes que apresentem
câncer de cabeça e pescoço, que tenham sido submetidos à cirurgia com ressecção de
alguma estrutura dessa região.
Fases da deglutição alteradas (disfagia)
Quais são as causas mais comuns de disfagia?
É importante reconhecer que a disfagia é um sintoma comum. Geralmente,
resulta de uma doença de base. Muitas doenças e distúrbios podem produzir a disfagia.
Além disso, essa pode ocorrer em qualquer idade, até mesmo na população pediátrica.
Dentre as causas mais comuns estão:
• Doenças neurológicas: Acidente Vascular Encefálico (AVE), Doença da
Parkinson, Alzheimer, Esclerose Múltipla, Esclerose Lateral Amiotrófica,
tumores cerebrais, paralisia cerebral, trauma
• Doenças motoras como a Miastenia Gravis
• Distrofias musculares
• Lesões locais: tumores, ressecção cirúrgica da orofaringe
• Cirurgia de cabeça e pescoço
• Demências
• Doenças da coluna cervical
• Efeitos de medicamentos (como alguns antidepressivos, antibióticos,
quimioterápicos)
• Mudanças no sistema sensório-motor decorrentes do envelhecimento,
entre outras
Quais os sinais e sintomas de disfagia que o cuidador deve estar atento?
Alguns pacientes não apresentam sinais ou sintomas de distúrbios na deglutição.
Entretanto, outros demonstram sinais evidentes de dificuldades em deglutir. Os sinais
mais comuns de disfagia são:
• Tosse durante a alimentação e/ou deglutição de líquidos, ou até mesmo
logo depois.
• Voz molhada durante ou depois da alimentação e/ou deglutição de
líquidos.
• Aumento de secreção depois de beber ou comer.
• Tempo de alimentação prolongado.
• Deglutições múltiplas a cada colherada ou gole de líquido.
• Dificuldade visível e esforço de mastigação ou deglutição.
• Cansaço ou falta de ar durante a alimentação.
• Pneumonias de repetição.
• Perda de peso associada a aumento no tempo de alimentação.
• Acúmulo de alimento na cavidade oral.
• Regurgitação nasal: o alimento sai pelo nariz.
• Dificuldades de deglutir remédios e certos tipos de alimentos.
• Medo de deglutir, odinofagia (dor ao deglutir), engasgos.
Quais são os outros fatores que podem influenciar o mecanismo de
deglutição?
Postura: uma postura adequada é extremamente importante para prevenir
engasgos, tosse e pneumonia por aspiração. O paciente deve estar sentado com a
cabeça pendendo ligeiramente para frente, auxiliando o fechamento do trato aéreo.
Higiene bucal: higiene bucal precária em que placa, restos de alimentos, dentes
em mal estado de conservação, com cáries são fontes de bactérias. O risco de
aspiração é alto em idosos, que em geral aspiram a própria saliva, desenvolvendo
assim um quadro de pneumonia de aspiração.
Boca seca: pode ser causada por medicamentos ou ser resultante do processo
normal do envelhecimento.
Comportamento: em geral decorre de comprometimento cognitivo, da
inabilidade em comunicar-se, de medicamentos que causem alterações do estado de
consciência (exemplo: sonolência).
Medicamentos: a presença de boca seca, como já mencionada é uma das
consequências. Diminuição de apetite, lentidão nas respostas, incoordenação e lentidão
nos movimentos orofaciais podem ser causados por certos tipos de medicamentos.
Quais são as consequências da disfagia?
A disfagia é uma condição altamente debilitante e pode ser fatal quando ameaça
a saúde pulmonar, o estado de hidratação e a condição nutricional do paciente. A
relação entre disfagia, desnutrição, desidratação e pneumonia aspirativa é complexa e
interdependente.
Como deve ser avaliado o paciente que apresenta disfagia?
A avaliação da deglutição, em pacientes que apresentam disfagia, deve ser
realizada pelo fonoaudiólogo para verificar a segurança e a possibilidade de
alimentação por via oral. Algumas informações a respeito da alimentação do paciente
são obtidas mediante consulta ao prontuário médico, e indivíduos encarregados de
cuidar do paciente.
Os procedimentos de avaliação incluem técnicas não-invasivas de: observação
clínica, avaliação das estruturas orais e alimentação monitorados muitas vezes através
da ausculta cervical (realizada com estetoscópio) e/ou oximetria de pulso.
oxímetro
estetoscópio
A partir dos resultados e dados obtidos na avaliação, monitoramento da
deglutição e reavaliação pode ser necessário a solicitação de um exame complementar,
como por exemplo, o Estudo Dinâmico da Deglutição (também chamado de
Videofluoroscopia) para diagnosticar de forma mais objetiva a deglutição.
Estudo Dinâmico da Deglutição
Orientações para o cuidador do paciente com disfagia:
Postura: O alinhamento correto facilita a passagem do alimento pela faringe e
do esôfago com menor comprometimento da respiração e da deglutição.
Na cama o paciente deve manter a cabeça elevada. A cabeceira deve estar em
um ângulo de 70 a 90 graus.
Na cadeira o paciente deve manter-se sentado em posição ereta, a pélvis deve
estar encostada na parte de trás da cadeira. Evitar a hiperextensão do pescoço, a
cabeça deve estar pendendo levemente para frente, em flexão, protegendo a via aérea.
Estratégias de Alimentação:
• O cuidador que estiver administrando a alimentação deve se posicionar
sempre na mesma altura do paciente.
• Utilizar somente colher de chá para oferecer a alimentação, sendo uma
colher de cada vez.
• O cuidador não deve apressar as refeições, dar tempo para o paciente
engolir para então oferecer a próxima colherada.
• Não misturar alimentos de consistências diferentes, ao mesmo tempo,
como por exemplo, líquidos e sólidos.
• Não usar líquidos para fazer o alimento descer.
• Quando for observada presença de resíduo alimentar depois da
deglutição, uma colher vazia pode ser colocada na boca do paciente para
incentivar uma deglutição em seco que limpe o resíduo deixado.
• Caso o paciente apresentar tosse, não oferecer líquido imediatamente. A
tosse é um reflexo de proteção, é preciso aguardar que ela cesse para
então depois oferecer o líquido.
Em virtude do paciente com disfagia ser considerado de alto risco nutricional e
de hidratação, assim como risco de complicações pulmonares por aspiração, muitas
vezes é necessário realizar algumas modificações na sua dieta por via oral. Os
objetivos de modificar a dieta são: manter um nível nutricional seguro e adequado,
reduzir o risco de aspiração.
Através dos resultados da avaliação fonoaudiológica são definidas as
modificações da dieta através da textura, temperatura e viscosidade dos alimentos para
cada indivíduo com disfagia. Em algumas situações, os pacientes apresentam sinais
clínicos de aspiração com líquidos, nesses casos os líquidos são modificados para
líquidos engrossados, espessados (néctar).
Segue a definição de texturas:
Líquidos: líquido ralo; como exemplo a água.
Néctar (líquidos engrossados): semelhante ao suco de ameixa ou de
tomate.
Mel (pastoso fino): semelhante ao mel (mais espesso que o néctar).
Pastoso: consistência de pasta (não muito fina).
Pudim/mousse (pastoso grosso): consistência de pudim, semelhante ao
purê de batatas.
Semissólido: alimentos sólidos que se tornam pastosos na cavidade oral
quando mastigados; exemplos: banana inteira, galinha desfiada com
molho, batata cozida.
Sólidos: alimentos mais duros, que necessitam ser mastigados e
triturados; exemplos: carnes, pão, maçã.
É importante salientar que as modificações na dieta só devem ser feitas após
avaliação fonoaudiológica e com orientação nutricional para que o paciente não corra
riscos de desnutrir, desidratar e aspirar o alimento.
Em alguns casos de disfagia, pode se indicada uma via alternativa de
alimentação como: gastrostomia, jejunostomia, sonda nasoentérica ou nasogástrica.
Principalmente em pacientes que a via oral não é segura ou quando o aporte nutricional
por via oral não está sendo suficiente.
Considera-se importante salientar que no caso de pacientes com disfagia sem
diagnóstico ou tratamento adequado, a desnutrição progressiva e suas seqüelas podem
aparecer. Geralmente, o diagnóstico da disfagia requer avaliações clínica e
complementar. Quando diagnosticada e identificada, é possível iniciar um programa de
reabilitação que reduza risco de complicações respiratórias e/ou desnutrição. Esse
tratamento deve ser feito sempre em conjunto com uma equipe multidisciplinar (médico,
nutricionista, fonoaudiólogo, fisioterapeuta, entre outros profissionais que estejam
envolvidos com o processo terapêutico do paciente com disfagia).
Referências
BERSCH, R.; SCHIRMER, C. Tecnologia Assistiva e Educação Inclusiva. In: Ensaios Pedagógicos
Construindo Escolas Inclusivas. Ministério da Educação. Secretaria de Educação Especial. Brasília,
DF, 2005.
BRAUER, C; FRAME, D. Manual de Disfagia - Guia de Deglutição para Profissionais da Saúde e
Famílias de Pacientes Dsifágicos. Editora Pró-Fono, SP, 2001
CARON, Olga Aparecida Fortunato; SILVA, Isilia Aparecida. Parturiente e equipe obstétrica: a difícil arte
da comunicação. Rev. Latino-Americana de Enfermagem. [online]. 2002, vol. 10, no. 4, p. 485-492.
ELIAS, V. S.; RECHENBERG, L. A traqueostomia e seus efeitos fonoaudiológicos. In: RIBAS, LP; PANIZ,
SIM. Atualizações de temas em fonoaudiologia – Anuário de fonoaudiologia 2004. Feevale, Novo
Hamburgo, 2004. p.89-94
JACOBI, J; LEVY, D. S; SILVA, L. M. C. Disfagia - avaliação e tratamento. Rio de Janeiro: Editora
Revinter, 2004.
JOHNSON, Roxanna. Guia dos Símbolos de Comunicação Pictórica. Porto Alegre: Clik, 1998.
LOGEMANN, J. A. Swallowing problems - How can they be identified, evaluated and treated? A
caregivers’s Manual. Menu Magic in cooperation with American Speech-Language-Hearing Association,
1991.
LOGEMANN, J. A.; PAULOSKI, B. R.; COLANGELO, L. Light digital occlusion of the tracheostomy tube: a
pilot study of effects on aspiration and biomechanics of the swallow. Head and Neck, 20(1):52-7, 1998.
PELOSI, M. B. Proposta de implementação da comunicação alternativa e ampliada em hospitais do
município do Rio de Janeiro. Temas sobre Desenvolvimento, v.14, n 80-81, p. 47-53, 2005.
ROCHA, P. M. Traqueostomias. In: FILHO, V.J.F.A; BRANDÃO, L. G.; FERRAZ, A. R. Manual do
residente de cirurgia de cabeça e pescoço. São Paulo: Keila & Rosenfeld, 1999. p.66-73.
SOUZA, B.B.A. e Cols. Nutrição e Disfagia - Guia para profissionais. Paraná: Ed. NutroClínica, 2003.