Título: Hipertrofia do músculo masseter: considerações terapêuticas e
revisão de literatura.
Autores:
Vitor Pereira Rodrigues*;
Bruno Alvarez Quinta Reis*;
Maria Paula Siqueira de Melo Peres**;
Marcelo Minharro Ceccheti***;
*Residente do Serviço de Cirurgia e Traumatologia Bucomaxilofacial do
Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo
**Diretora da Divisão de Odontologia do Instituto Central do Hospital das
Clínicas da Faculdade de Medicina da Universidade de São Paulo
***Professor Doutor da Faculdade de Odontologia da FMU, Supervisor Técnico
da Divisão Odontologia do Instituto Central do Hospital das Clínicas da
Faculdade de Medicina da Universidade de São Paulo.
Resumo
A hipertrofia do músculo masseter é uma condição incomum, caracterizada
pelo aumento do volume do músculo masseter e, em grande parte dos casos,
está associado a um esporão ósseo na região do ângulo mandibular causando
sua projeção. Sua etiologia é desconhecida, podendo ser atribuída a hábitos
parafuncionais, desordens psiquiátricas e da articulação temporomandibular. O
diagnóstico é clínico e exames complementares são indicados para excluir
possíveis patologias que acometem a região parotídeo-massetérica. Diversas
formas de tratamento são descritos na literatura, como o tratamento clínicomedicamentoso e aplicações de toxina botulínica tipo A. Em relação ao
tratamento cirúrgico, várias técnicas foram propostas, diferenciando-se
basicamente em relação ao tipo de tecido abordado: muscular, ósseo ou
ambos e quanto ao acesso utilizado: intra ou extra-oral. O presente trabalho
tem por objetivo realizar uma revisão bibliográfica sobre esta condição dando
ênfase aos tipos de tratamento propostos na literatura.
Descritores: Hipertrofia, Músculo Masseter, Terapêutica.
Abstrac
The masseter muscle hypertrophy is a rare condition characterized by a
increased muscle size. In most cases is associated with a bone spur leading to
a prominent mandibular angle. The etiology is uncertain, usually associated with
parafunctional
habits,
psychiatric
illness
and
disorders
of
the
temporomandibular joint. Diagnosis is clinic but complementary exams are
necessary to exclude other pathologies frequent in parotid masseteric region.
The etiology is uncertain, usually associated with parafunctional habits,
psychiatric illness and disorders of the temporomandibular joint. Many ways of
treatment are described in the literature such as the clinic treatment,
medicamentous treatment and botulinic toxin type A injection and finally the
surgical treatment. This last therapeutic method has several techniques that
basically differ from each other by the kind of tissue that is manipulated: muscle,
osseous or both and about the approach: intra or extra oral may be chosen.
Descriptors : Hypertrophy, Masseter Muscle, Therapeutics.
Introdução
A Hipertrofia do Músculo Masseter (HMM) é considerada uma condição
incomum, caracterizada pelo aumento de volume assintomático do músculo
masseter, podendo ser unilateral ou bilateral (Mandel et al., 1999). Uma
variação óssea do ângulo mandibular está associada à hipertrofia do músculo
em grande parte dos casos, exacerbando a projeção do ângulo mandibular
(Masters et al., 1959; Adams et al., 1949).
A HMM afeta geralmente adultos jovens e sua etiologia não é totalmente
conhecida. Sabe-se que hábitos parafuncionais, como: uso prolongado de
gomas de mascar, bruxismo, esforço mastigatório unilateral, desordens
psiquiátricas e da articulação temporomandibular são possíveis causas da
HMM (Addante et al., 1994; Manganello-Souza et al., 2000).
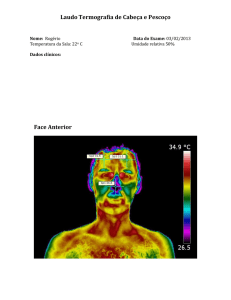
O diagnóstico da afecção é clínico, observando-se o aumento de volume
na região do músculo masseter, delimitada e suave à palpação e geralmente
assintomática. Exames complementares, como radiografias, tomografias
computadorizadas e ressonância magnética são indicadas para excluir
possíveis patologias que acometem a região parotídeo-massetérica (Black et
al., 1985; Roncevic, 1986; Smyth, 1994; Newton et al., 1999; Trujillo et al.,
2002; Rispoli et al., 2008).
O tratamento clínico é multifocal e de primeira escolha, englobando
sessões de psicoterapias, uso de medicamentos, técnicas fisioterápicas e
também injeções de toxina botulínica tipo A, considerada uma modalidade
menos invasiva de tratamento da HMM (Black et al., 1985; Smyth, 1994; Cruz
et al., 1994).
Inúmeras técnicas cirúrgicas para o tratamento da HMM já foram
descritas, podendo haver intervenção apenas no músculo, apenas na
mandíbula e com abordagem mista, tanto muscular quanto óssea, sendo que
as variações de tratamento baseiam-se nos diferentes acessos cirúrgicos, intra
ou extra-oral (Manganello-Souza et al., 2000; Pereira et al.,2006; Rispoli et al.,
2008).
Revisão da Literatura
A HMM é uma condição benigna determinada pelo aumento do tamanho
das células musculares sem variações de suas quantidades (Mandell et al.,
1999; Manganello-Souza et al., 2000), mas sua consequência na simetria facial
gera desconforto e impactos estéticos a muitos pacientes (Min et al., 2008). A
etiologia não é totalmente conhecida, mas é relacionada ao uso prolongado de
gomas de mascar, maloclusão, desordem da articulação esforços mastigatória
unilateral por perda dos dentes, bruxismo e alterações. Geralmente acomete
adultos jovens, entre a segunda e quarta décadas de vida, sendo mais comum
em indivíduos com descendência asiática, com apresentação bilateral em
aproximadamente 60% dos casos (Addante, 1994; Manganello-Souza et al.,
2000) (figuras 1 e 2).
Clinicamente, há aumento de volume do músculo masseter, de fácil
delimitação, consistência suave à palpação e geralmente assintomática. No
entanto, sinais e sintomas, como trismo, protrusão, sensibilidade à palpação,
incapacidade funcional devido à dor e desarmonia oclusal podem ser relatados,
mas, na maioria das vezes, a queixa principal é estética (Black et al., 1985;
Roncevic, 1986; Smyth, 1994; Trujillo et al., 2002; Rispoli et al., 2008).
Figura 1: hipertrofia bilateral do
músculo masseter
Figura 2: Hipertrofia unilateral do
músculo masseter (lado direito)
Embora o diagnóstico geralmente seja clínico, o uso de exames
complementares,
como
radiografias
convencionais,
tomografia
computadorizada (figuras 4 e 5), ressonância magnética e ultrassonografia são
indicados para descartar a possibilidade de patologias que acometem a região
parotídeo-massetérica, como neoplasias malignas musculares e de glândulas
salivares, parotidite, lipomas e miosite ossificante (Black et al., 1985; Roncevic,
1986; Milton et al., 1999; Trujillo et al., 2002).
Uma variação anatômica do ângulo mandibular pode estar associada à
hipertrofia muscular. Tal alteração aumenta acentuadamente a área de
inserção do músculo e a projeção do ângulo goníaco. A presença deste
esporão ósseo é constante nos casos de HMM (Adams, 1949; Masters et al.,
1955) (figura 3).
Figura 3: Esporão ósseo bilateral em ângulo mandibular.
Figura 4 e 5: Tomografias computadorizadas em corte coronal e axial,
janela para tecidos moles: hipertrofia bilateral do músculo masseter.
O primeiro caso de HMM foi relatado em 1880, por Legg, em uma
menina de doze anos de idade. Desde então, muitos casos semelhantes foram
reportados (Dencer, 1961). O tratamento cirúrgico foi primeiramente proposto
por Gurney, em 1947. Tal procedimento consiste na remoção de três quartos a
dois terços de todo tecido muscular existente a partir da aponeurose, por meio
de um acesso extra-oral submandibular. Adams (1949) propôs uma alteração
na técnica de Gurney (1947), descrevendo o tratamento cirúrgico de um caso
de HMM bilateral com presença de esporão ósseo em ângulo mandibular, por
meio da remoção da porção inferior e medial do músculo masseter, com intuito
de evitar uma possível lesão aos ramos bucal e mandibular do nervo facial,
utilizando-se também de um acesso extra-oral submandibular.
Ginestet et al. (1959) propuseram o acesso intra-oral para o tratamento
cirúrgico da HMM. Tal acesso foi amplamente utilizado por Beckers (1977) e
consistia na remoção de uma faixa muscular interna do músculo masseter hipertrofiado, desde sua inserção superior, no do arco zigomático, até a inserção
inferior, no ângulo da mandíbula, evitando-se uma cicatriz visível na face e
diminuindo a possibilidade de lesão aos ramos do nervo facial. Em 1982, Wood
propôs uma técnica cirúrgica intra-oral para remoção do esporão ósseo do
ângulo mandibular sem a remoção de tecido muscular, com bom resultado
estético, porém de grande dificuldade técnica. Nishida e Izuka (1995)
preconizaram a ostectomia oblíqua do ângulo mandibular associada à remoção
parcial do músculo masseter, por meio do acesso intra-oral com uma incisão de
ramo de mandíbula e fundo de sulco posterior bilateralmente até a região de
primeiro molar. Após o acesso, foi realizado a exérese da porção anterior do
músculo masseter, além da ostectomia oblíqua do ângulo mandibular,
utilizando-se de brocas multilaminadas e cinzéis. Vasconcellos et al. (2005)
modificaram a osteotomia do ângulo mandibular idealizada por Wood (1982).
Os autores preconizaram uma osteotomia em L invertido utilizando-se de
serras ósseas sem remoção de tecido muscular, com bons resultados estéticos
e menor morbidade pós-operatória.
O tratamento clínico da HMM é baseado em sessões de terapia
psicológica para pacientes com alterações psiquiátricas, uso de medicamentos
antiespasmódicos,
ansiolíticos,
analgésicos,
dispositivos interoclusais e
técnicas fisioterápicas (Black et al., 1985; Cruz et al., 1994; Soares et al.,
1994). Os tratamentos conservadores apresentam bons resultados em
hipertrofias leves. Contudo, não há dados confiáveis quanto ao sucesso do
tratamento clínico isolado (Rispoli et al., 2008).
A injeção de toxina botulínica tipo A, proposta por Smyth, Moore e Wood
(1994), é considerada uma modalidade menos invasiva que as cirurgias de
miotomia para tratamento da HMM. A toxina botulínica tipo A causa paralisia
nervosa do músculo, com consequente desuso, e redução gradual da massa
muscular (Kim et al., 2010). Cem unidades (100 U) da toxina botulínica tipo A,
na forma de pó liofilizado foi diluída em 2 mL de solução salina estéril,
resultando em uma concentração de 50 unidades por mililitro (50U/mL), com
injeção de 50 a 75 mL de cada lado, distribuídos em 3 pontos no centro do
terço inferior do músculo masseter, localizados um centímetro um dos outros
(Bas et al., 2010) (figura 6). Contudo, os resultados duram aproximadamente
seis meses apenas. Deste modo, a toxina botulínica tipo A reduz o volume
muscular temporariamente, enquanto que a excisão cirúrgica do tecido
muscular reduz o número real de células musculares (Ham, 2009).
Figura 6: Aplicação de toxina botulínica em
músculo masseter
Discussão
O músculo masseter possui uma média de 1452 unidades motoras, com
um grupo médio de 640 fibras musculares em cada uma delas. Isso reforça a
teoria de que uma solicitação neuromuscular acentuada a estas unidades
motoras do músculo masseter aumentarão proporcionalmente a atividade de
suas fibras, levando consequentemente a um trabalho excessivo e aumento no
tamanho individual das células ou fibras, sem variações na quantidade das
mesmas (Stalberg et al., 1986; Soares et al., 1994).
Tratando-se de uma alteração de etiologia desconhecida, o uso
prolongado de gomas de mascar, maloclusão, desordens da articulação
temporomandibular, esforços mastigatórios unilaterais por perda dos dentes,
bruxismo e alterações psiquiátricas são apontados como possíveis causas da
HMM (Addante, 1994; Manganello-Souza et al., 2000). Há maior incidência em
indivíduos entre a segunda e quarta décadas de vida, com apresentação
bilateral em aproximadamente 60% dos casos (Beckers, 1977). Na grande
maioria dos casos, o fator estético é a principal razão para o paciente procurar
tratamento, uma vez que o aumento de volume na região do ângulo da
mandíbula, nos casos de apresentação bilateral, leva os pacientes afetados a
apresentarem um contorno facial quadrangular (Mandel et al., 2002).
Clinicamente, a palpação revela um aumento de volume do músculo,
bem definido, onde o apertamento dental evidencia uma protuberância na
musculatura, sendo raros os casos onde se observa a presença de dor e
impedimento funcional (Mandel et al., 1994; 2002). A sintomatologia é resultado
da inflamação crônica presente na musculatura devido à hiperfunção requerida.
Assim, a hipertrofia muscular pode estar acompanhada de miosite e mialgia,
característica da dor e disfunção miofascial. Casos com esta característica
necessitam de terapia clínica prévia à cirurgia para eliminar os fatores
associados e se conseguir uma terapia global mais efetiva.
Mesmo tratando-se de uma alteração com diagnóstico essencialmente
clínico, são indicados exames complementares como radiografias, tomografia
computadorizada e ressonância magnética para excluir possíveis patologias
que acometem a região como neoplasias de glândulas salivares, processos
tumorais ósseos ou vasculares (Black et al., 1985; Roncevic, 1986; Seltzer et
al., 1987; Newton et al., 1999; Trujillo et al., 2002). Testes neurológicos e
eletromiografia podem ser de alguma valia (Maxwell e Weggoner, 1951) .
O tratamento clínico é baseado em sessões psicológicas para pacientes
com alterações psiquiátricas, uso de medicamentos antiespasmódicos,
ansiolíticos, analgésicos, dispositivos interoclusais e técnicas fisioterápicas
(Black et al., 1985; Cruz et al., 1994; Soares et al., 1994). Rocha et al. (2007),
relataram um caso de HMM unilateral com abordagem não cirúrgica, sendo
utilizado dispositivo interoclusal. Após um período de 12 meses, observou-se
regressão satisfatória da hipertrofia muscular. Rispoli e colaboradores (2008)
afirmaram que o tratamento clínico possui bons resultados apenas em
hipertrofias leves.
Outro método de tratamento da HMM é pela injeção de toxina botulínica
tipo A, uma proteína catalisadora derivada de uma bactéria anaeróbia Gram
positivo, o Clostridium botulinum, que age nas terminações nervosas
bloqueando os canais de cálcio e diminuindo a liberação de acetilcolina, com
consequentemente bloqueio neuromuscular pré-sináptico (Amantéa et al.,
2003). Com a paralisia, o músculo tende a atrofiar. Porém, a função retorna
gradativamente, quando novas terminações axonais formam novos contatos
pré-sinápticos com fibras musculares adjacentes, onde o retorno parcial se dá
em aproximadamente quatro meses, e o completo retorno a função em seis
meses (Mandel et al., 1999; Castro et al., 2005). Sendo necessária a
reaplicação da toxina botulínica até que o resultado desejado seja alcançado.
No entanto, com as diversas aplicações pode ocorrer certa resistência à toxina,
sendo necessário à aplicação de doses maiores (Pereira et al., 2006).
Manganello-Souza et al. (2000) defenderam que o tratamento clínico em
relação ao tratamento cirúrgico, justificado pela possibilidade de danos ao
nervo facial durante o acesso extra-oral e morbidade pós-operatória, não é
válido, pois a estabilidade da terapia cirúrgica é mais confiável que a terapia
farmacológica.
Há inúmeras técnicas cirúrgicas para o tratamento da HMM, com
intervenção apenas no músculo, apenas na mandíbula e abordagem tanto
muscular quanto óssea, sendo que as opções de tratamento baseiam-se na
abordagem do acesso cirúrgico intra ou extra-oral (Pereira et al., 2006; Rispoli
et al., 2008). O acesso extra-oral (figura 7), apesar de garantir uma boa
visualização do campo operatório e facilitar a remoção do esporão ósseo do
ângulo mandibular, resulta em uma cicatriz inestética, além de poder lesar o
ramo marginal mandibular do nervo facial (Manganello-Souza et al., 2000).
Contrário a tal afirmação, Rispoli e colaboradores (2008), afirmaram que o
cirurgião habilitado com experiência no acesso à mandíbula não tem
dificuldades no isolamento do nervo mandibular e o resultado estético das
incisões submandibulares é bem aceito pelos pacientes.
Figura 7: acesso extra-oral para miotomia.
Figura 8: feixe profundo do músculo masseter
e esporões ósseos removidos
Da Cruz et al. (1994) sugeriram que o acesso intra-oral apresenta menor
risco de lesão nervosa e melhor resultado, no entanto apresenta desvantagens,
como: limitação do campo operatório e a necessidade de afastamento mais
agressivo dos tecidos para a abordagem óssea. Segundo Soares et al. (1994),
a remoção de feixe muscular é bastante delicada, uma vez que próximo tem-se
estruturas nobres, como o ramo do nervo facial, ducto parotídeo, artéria
maxilar, gânglios e, a depender da estrutura lesada, a sequela poderá ser
definitiva. As fibras musculares removidas (figura 8) são substituídas por tecido
cicatricial fibroso sem especificidade e a necessidade de afastamento mais
agressivo quando da utilização do acesso intra-oral, pode levar o paciente a
desenvolver edema pós-operatório e trismo que pode levar várias semanas
para remissão, sendo necessária fisioterapia para evitar a fibrose da região
(Manganello et al., 2005).
Deste modo, a hipertrofia do músculo masseter é uma condição benigna
e incomum que pode gerar prejuízos estéticos e funcionais ao paciente.
Diversas são as formas de tratamento descritas na literatura, sendo a
abordagem cirúrgica a que apresenta resultados mais satisfatórios e estáveis,
principalmente em longo prazo.
Referências
Adams WM. Bilateral Hipertrophy of the Masseter Muscle: An operation for
correction. Br J Plast Surg. 1949(2):78-81.
Amantéa DV, Novaes AP, Campolongo GD, Barros TP. A utilização da toxina
botulínica tipo A na dor e disfunção temporomandibular. J Bras Oclusão ATM
Dor Orofac. 2003;3(10):170-3.
Addante RR. Masseter muscle hypertrophy: report of case and literature review.
J Oral Maxillofac Surg. 1994 Nov;52(11):1199-202.
Bas B, Özan B, Muglah M, Çelebi N. Treatment of masseteric hypertrophy with
botulinum toxin: A report of two cases. Med Oral Patol Oral Cir Bucal.
2010;15(4):649-52.
Beckers HL. Masseteric muscle hypertrophy and its intraoral surgical correction.
J Maxillofac Surg. 1977 Feb;5(1):28-35.
Black MJ, Schloss MD. Masseteric muscle hypertrophy. J Otolaryngol. 1985
Jun;14(3):203-5.
Castro WH, Gomez RS, Da Silva Oliveira J, Moura MD. Botulinum toxin type A
in the management of masseter muscle hypertrophy. J Oral Maxillofac Surg.
2005 Jan;63(1):20-4.
Cruz RL, Nunes MM, Radwanski H, N. Hipertrofia idiopática do masseter:
considerações terapêuticas e revisão de literatura. Rev Bras Cir. 1994;86(4):3543.
Dencer D. Bilateral idiopatic masseteric hypertrophy.
1961;14:149-52.
Br Plast Surg.
Ginestet G, Frezieres H, Merville L. La corretection chirurgical de I'hyertrophie
du masseter. Ann Chir Plast. 1959 Sep;4:187-95.
Gurney CE. Chronic bilateral benign hypertrophy of masseter muscles. Am J
Surg. 1947 78:137-9.
Ham JW. Masseter muscle reduction procedure with
coagulation. J Oral Maxillofac Surg. 2009 Feb;67(2):457-63.
radiofrequency
Holanda Vasconcellos RJ, Oliveira DM, Egito Vasconcelos BC, Nogueira RV.
Modified intraoral approach to removal of mandibular angle for correction of
masseteric hypertrophy: a technical note. J Oral Maxillofac Surg. 2005
Jul;63(7):1057-60.
Jimenez LF. Difficult intubation in a patient with benign masseteric muscle
hypertrophy. Br J Anaesth. 2001 Feb;86(2):291-2.
Kim NH, Park RH, Park JB. Botulinum toxin type A for the treatment of
hypertrophy of the masseter muscle. Plast Reconstr Surg. 2010
Jun;125(6):1693-705.
Mandel L, Kaynar A. Masseteric hypertrophy. N Y State Dent J. 1994 AugSep;60(7):44-7
Mandel L, Surattanont F. Bilateral parotid swelling: a review. Oral Surg Oral
Med Oral Pathol Oral Radiol Endod. 2002 Mar;93(3):221-37.
Mandel L, Tharakan M. Treatment of unilateral masseteric hypertrophy with
botulinum toxin: case report. J Oral Maxillofac Surg. 1999 Aug;57(8):1017-9.
Manganello-Souza LC, Oliveira AJd, Alpire MES, Trigo-Merida JA. Hipertrofia
do Músculo Masseter. Rev Soc Bras Cir Plást. 2000;15(1):44-54.
Manganello LCS, Silva AAF, Zeidler EV. Correção cirúrgica da hipertrofia de
masseter. Rev Paul Odontol. 2003;25(9-12)
Masters F, Georgiade N, Pickrell K. The Surgical Treatment of Benign
Masseteric Hypertrophy. Plast Reconstr Surg. 1955;15(1):215-21.
Maxwell JH, Waggoner RW. Hypertrophy of the masseter muscles. Ann Otol
Rhinol Laryngol. 1951 Jun;60(2):538-48.
Min L, Lai G, Xin L. Changes in masseter muscle following curved ostectomy of
the prominent mandibular angle: an initial study with real-time 3D
ultrasonograpy. J Oral Maxillofac Surg. 2008 Dec;66(12):2434-43.
Moore AP, Wood GD. The medical management of masseteric hypertrophy with
botulinum toxin type A. Br J Oral Maxillofac Surg. 1994 Feb;32(1):26-8.
Newton JP, Cowpe JG, McClure IJ, Delday MI, Maltin CA. Masseteric
hypertrophy?: preliminary report. Br J Oral Maxillofac Surg. 1999 Oct;37(5):4058.
Nishida M, Izuka T. Intraoral removal of the enlarged mandibular angle
associated with masseteric hypertrophy. J Oral Maxillofac Surg. 1995
Dec;53(12):1476-9.
Pereira AM, Gôndola AO, Silva JJ, Valente ROH, Medeiros MFd, Júnior ED.
Hipertrofia de masseter: Relato de caso clínico utilizando técnica alternativa.
Rev Gau Odontol. 2006;54(4):369-7.
Rispoli DZ, Camargo PM, Pires JL, Jr., Fonseca VR, Mandelli KK, Pereira MA.
Benign masseter muscle hypertrophy. Braz J Otorhinolaryngol. 2008 SepOct;74(5):790-3.
Rocha AEC, Oliveira BF, Barros VM, Marigo HA, Siraidariam PI. Hipertrofia
unilateral do músculo masseter: relato de caso. Arq bras odontol.
2007;3(2):101-5.
Roncevic R. Masseter muscle hypertrophy. Aetiology and therapy. J Maxillofac
Surg. 1986 Dec;14(6):344-8.
Seltzer SE, Wang AM. Modern imaging of the masseter muscle: normal
anatomy and pathosis on CT and MRI. Oral Surg Oral Med Oral Pathol. 1987
May;63(5):622-9.
Smyth AG. Botulinum toxin treatment of bilateral masseteric hypertrophy. Br J
Oral Maxillofac Surg. 1994 Feb;32(1):29-33.
Soares MM, Salgado CV, Pitta MC, Jorge WA. Hipertrofia benígna do músculo
masseter. Rev ABO Nac. 1994;2(3):200-2.
Stalberg E, Eriksson PO, Antoni L, Thornell LE. Electrophysiological study of
size and fibre distribution of motor units in the human masseter and temporal
muscles. Arch Oral Biol. 1986;31(8):521-7.
Teixeira VC, Mejia JES, Estefano A. Tratamento cirúrgico de hipertrofia
benígna do masseter por abordagem intra-oral. Rev Bras Cir. 1996;86(4):16570.
Trujillo R, Jr., Fontao FN, de Sousa SM. Unilateral masseter muscle
hypertrophy: a case report. Quintessence Int. 2002 Nov-Dec;33(10):776-9.
Wood GD. Masseteric hypertrophy and its surgical correction. Br Dent J. 1982
Jun 15;152(12):416-7.