Introdução à microbiologia:
A partir da descoberta e do início dos estudos dos microrganismos ficou claro que a divisão
dos seres vivos em dois reinos, animal e vegetal, era insuficiente. O zoólogo E. H.
Haenckel, em 1866, sugeriu a criação de um terceiro reino, denominado Protista,
englobando as bactérias, algas, fungos e protozoários. Esta classificação mostrou-se
satisfatória até que estudos mais avançados sobre ultra-estrutura celular demonstraram duas
categorias de células: as procarióticas e as eucarióticas. Nas primeiras, o núcleo,
representado por um único cromossomo, não é circundado pela membrana nuclear e, nas
eucarióticas, o núcleo é limitado pela membrana nuclear e apresenta no seu interior vários
cromossomos.
A microbiologia é o ramo da biologia que estuda os seres vivos microscópicos nos seus
mais variados aspectos como morfologia, fisiologia, reprodução, genética, taxonomia e
também a interação com outros seres e o meio ambiente.
A microbiologia abrange ainda o estudo das aplicações industriais dos microrganismos,
embora a tendência atual é deixar esta função para a biotecnologia.
Os vírus, viróides e os prions, não considerados seres vivos, são microscópicos e também
são estudados na microbiologia.
Existem duas categorias principais de microscópios empregados: óptico e eletrônico.
Na microscopia óptica, um sistema de lentes manipula um feixe de luz que atravessa o
objeto e chega ao olho observador: na microscopia eletrônica, a luz é substituída por um
feixe de elétrons e as lentes, por um sistema de campo magnético.
Morfologia e Estrutura da célula bacteriana
Formas e arranjo:
As bactérias de interesse médico podem apresentar formas esféricas ou comumente
chamadas de cocos, cilíndricas ou bacilos e de espiral, conforme abaixo:
Formas de agrupamentos dos cocos:
Cocos em pares: diplococos
Cocos em cadeias: estreptococos (formados em um único plano)
Cocos em tétrades formando dois planos: tétrade
Cocos em cubos formando 3 planos: sarcina
Cocos em cachos, formando divisões me muitos planos: estafilococos.
Visualizando o invisível:
Uma vez que os microrganismos são transparentes, é freqüente o uso de corantes para
melhor visualização da forma e do tipo de arranjo. Os métodos de coloração mais
empregados em bacteriologia médica são de Gram e de Ziehl-Neelsen.
O termo Gram, vem do nome de Christian Gram, pesquisador dinamarquês que, em 1884,
desenvolveu, de maneira empérica, o método de coloração que passou a ter o seu nome e
que permite dividir as bactérias em dois grandes grupos: Gram-positivos e Gram-negativos.
O método, ou técnica de Gram consiste, essencialmente, no tratamento sucessivo de um
esfregaço bacteriano, fixado pelo calor, com os seguintes reagentes: cristal violeta, lugol,
álcool e fucsina.
Gram positiva e Gram negativa:
Todas as bactérias, sejam Gram-positivas ou Gram-negativas, absorvem de maneira
idêntica o cristal violeta e o lugol, adquirindo a cor roxa devido ao complexo formado pelas
duas substâncias no citoplasma da célula. Entretanto ao serem tratadas pelo álcool,
apresentam comportamento diferente, isto é, as Gram-positivas não se deixam descorar
pelo álcool enquanto que as Gram-negativas o fazem, sem qualquer dificuldade.
Obviamente, as Gram-positivas mantém a cor roxa do complexo cristal violeta-lugol, e as
Gram-negativas, que o perderam, tornam-se descoradas. Ao receber a fucsina, somente as
últimas bactérias se deixam corar.adquirindo a cor vermelha do corante. Assim, quando se
examina ao microscópio um esfregaço bacteriano corado pelo método de Gram, as
bactérias Gram-positivas se apresentam de cor roxa e as Gram-negativas, de cor
avermelhada.
Estrutura bacteriana e suas funções:
Membrana citoplasmática: Sendo vital para a célula, esta estrutura forma uma barreira
responsável pela separação do meio interno (citoplasma) e externo da célula.
Como a maioria das membranas biológicas, a membrana das bactérias é composta de
proteínas (60%) imersas em uma bicamada fosfolipídica (40%). As proporções dos
componentes são variáveis, dependendo da espécie bacteriana e das condições de cultivo.
A membrana dos procariotos difere quimicamente da membrana das células eucarióticas,
principalmente pela ausência de esteróis.
Tem como funções o transporte de solutos, produção de energia, biossíntese, duplicação do
DNA e secreção.
Transporte de solutos: a membrana plasmática atua como uma barreira altamente seletiva,
impedindo a passagem livre de moléculas e íons, possibilitando assim a concentração de
metabólitos específicos dentro da célula.
Produção de energia por transporte de elétrons e fosforilação oxidativa: a presença de
citocromos e de enzimas da cadeia de transporte de elétrons na membrana plasmática lhe
confere a função análoga à membrana interna das mitocôndrias em células eucarióticas.
Biossíntese: as enzimas de síntese dos lipídios da membrana e de várias classes de
macromoléculas componentes de outras estruturas externas à membrana (peptídioglicano,
ácidos teicóicos, lipolissacarídios e polissacarídios extracelulares) estão ligadas à
membrana citoplasmática. Uma vez sintetizadas, estas macromoléculas são permeadas para
o lado externo através de canais chamados junções de Bayer.
Duplicação do DNA: Algumas das proteínas do complexo de duplicação de DNA estão,
localizadas nas membranas plasmática.
Secreção: a membrana está envolvida na secreção de enzimas hidrolíticas que tem como
função romper as macromoléculas do meio fornecendo subunidades que servirão como
nutrientes.
Mesossomos: a membrana citoplasmática pode apresentar invaginações múltiplas que
formam estruturas especializadas denominadas mesossomos. Existem dois tipos: a) septal,
que desempenha importante papel na divisão celular. b) lateral, encontrado em
determinadas bactérias, parece ter como função concentrar enzimas envolvidas no
transporte eletrônico, conferindo a célula maior atividade respiratória ou fotossintética.
Parede Celular: é importante para a proteção bacteriana, protege a célula das agressões do
meio ambiente, contra a pressão osmótica (se não as bactérias estourariam), e também tem
o papel de manter a forma bacteriana.
As paredes de bactérias Gram-negativas e Gram-positivas apresentam diferenças
marcantes. Bactérias Gram-negativas possuem uma parede composta de várias camadas
que diferem na sua composição química e, conseqüentemente, é mais complexa que a
parede das Gram-positivas que, apesar de mais espessa, apresenta predominantemente um
único tipo de macromolécula. O conhecimento das diferenças entre as paredes de bactérias
Gram-positivas e Gram-negativas é da mais alta relevância para o estudo dos mecanismos
de ação dos quimioterápicos, de patogenicidade e de outros tantos assuntos que estarão
relacionados diretamente à composição química e estrutura da parede bacteriana.
Bactérias com paredes de composição química diferente ou sem parede:
Arqueobactérias: não possuem peptídioglicanos típicos com ácido muramico e Daminoácidos, característicos das eubactérias. Algumas possuem paredes compostas
exclusivamente de N-acetilglicosamina e outras apenas de proteínas.
Micoplasmas: não possuem parede celular e seu citoplasma é limitado apenas por uma
bicamada fosfolipídica associada a proteínas e alta concentração de esteróis.
Formas L: células sem parede originadas de bactérias Gram-positivas ou Gram-negativas
selecionadas pelo uso de agentes que destroem a parede (lisozima ou penicilina).
Cápsula, camada mucosa e camada S:
Vários procariotos sintetizam polímeros orgânicos que são depositados para fora da
parede e são chamados substâncias poliméricas extracelulares (SPE).
O termo cápsula é restrito a uma camada que fica ligada a parede celular. No entanto, as
SPEs podem formar uma massa amorfa mais dispersa, parcialmente desligada da célula e
chamada, então, camada mucosa.
A camada S, encontrada, sobretudo nas arqueobactérias, é composta por proteínas oui
glicoproteínas ligadas à parede.
Apesar de não serem essenciais à vida da célula, as substancias poliméricas extracelulares
podem desempenhar papéis muito importantes para as bactérias:
a) reservatório de água e nutrientes.
b) Aumento da capacidade invasiva de bactérias patogênicas.
c) Aderência: as cápsulas possuem receptores específicos que servem como sítios de
ligação com outras superfícies.
d) Aumento da resistência bacteriana a biocidas.
e) Produção industrial de SPEs: tem sido produzido e utilizados industrialmente como
espessantes de alimentos, tintas, etc.
Flagelos: confere movimento à célula e é formado de uma estrutura basal. O comprimento
do flagelo geralmente é maior que o da célula.
Pili ou fímbrias: muitas bactérias Gram-negativas são dotadas de apêndices filamentosos
protéicos que não são flagelos. Tais apêndices, chamados fímbrias (ou pêlos), são menores,
mais curtos e mais numerosos que os flagelos e não formam ondas regulares. As fímbrias
podem ser vistas apenas sob microscopia eletrônica. Não desempenham nenhum papel
relativo a mobilidade, pois são encontradas tanto em espécies móveis como nas imóveis.
Nucleóide: O nucleóide procariótico ou o DNA bacteriano. A região nuclear é preenchida
por fibrilas de DNA dupla hélice na forma de uma única molécula de aproximadamente 1
mm de comprimento.
Plasmídios: no citoplasma das bactérias existem moléculas de DNA circulares, menores
que o cromossomo, cujos genes não determinam características essenciais, porém, muitas
vezes, conferem vantagens seletiva às células que as possuem.
Componentes citoplasmáticos:
Imersas no citoplasma existem partículas insolúveis, algumas essenciais (ribossomos e
nucleóide) e outras encontradas apenas em alguns grupos de bactérias, nos quais exercem
funções especializadas como os grânulos e os vacúolos gasosos.
Ribossomos: Partículas citoplasmáticas responsáveis pela síntese protéica. Em procariotos
possuem coeficientes de sedimentação de 70S e são compostos de duas subunidades, 30S e
50S.
Grânulos: a sua função, porém, é quase sempre a de substancia de reserva e subunidades de
macromoléculas para compor outras estruturas celulares.
Vacúolos gasosos: são encontrados no citoplasma de organismos procarióticos que vivem
flutuando em lagos e mares.
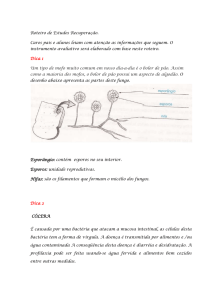
Esporos bacterianos: os endósporos são estruturas formadas por algumas espécies de
bactérias Gram-positivas, sobretudo dos gêneros Clostridium e Bacillus, quando o meio se
torna carente de água ou de nutrientes essenciais. Assim, a formação do esporo em
procariotos é um tipo de diferenciação celular que ocorre como resposta a uma situação
desfavorável do meio ambiente. Bactérias capazes de esporular são mais comumente
encontradas no solo.
Nutrição e metabolismo bacteriano:
Os precursores das macromoléculas podem ser retirados do meio ambiente ou ser
sintetizados pelas bactérias a partir de compostos ainda mais simples. A alternativa
escolhida vai depender da disponibilidade do composto no meio e da capacidade de síntese
do microrganismo. Pelo princípio geral da economia celular, retirar precursores prontos do
meio é sempre mais vantajoso do que sintetizá-los, esta é, portanto, a escolha preferencial.
Os macronutrientes são: carbono (C), oxig~enio (O), hidrogênio (H), nitrogênio (N),
enxofre (S) e fósforo (P).
Os micronutrientes são os minerais, os elementos: ferro, magnésio, manganês, cálcio,
zinco, potássio, sódio, cloro, cobre, cobalto, molibdênio, selênio, e outros são encontrados
sempre na forma inorgânica.
Para cultivar microrganismos, deve-se obedecer a requisitos básicos obrigatórios, quais
sejam: inoculá-los em meio de cultura adequados e incubá-los em condiç~eos ambientais
igualmente adequadas.
Meio de cultura é uma mistura de nutrientes necessários ao crescimento microbiano.
Basicamente, deve conter a fonte de enrgia e de todos os elementos imprescindíveis à vida
das células.
A tomada de nutrientes e posterior metabolismo são influenciados por fatores físicos e
químicos do meio ambiente. Os principais fatores são: temperatura, pH, presença de
oxigênio, pressão osmótica e luz.
Metabolismo bacteriano:
Obtenção de energia: as substanciais com alto valor energético são sempre aquelas com
elevado grau de redução, a grande parte das bactérias (exceção às fotossintetizantes) vai
obter toda a energia de que necessita por oxidação desses substratos. As substâncias
preferencialmente oxidadas por microrganismos são os açúcares, seguidos de proteínas,
peptídios e, mais raramente, as gorduras.
Pode fazer este metabolismo de obtenção de energia de duas formas: aeróbica (vias ciclo do
ácido cítrico) ou fermentação.
O crescimetno bacteriano é freqüentemente considerado em dois níveis, a saber: individual
e populacional (em escala logarítmica).
Taxonomia bacteriana:
Atualmente são conhecidas mais de 4.000 espécies de bactérias e muitas mais serão
descritas, sendo essencial sabermos como uma espécie nova está relacionada com outras já
conhecidas.
A taxonomia bacteriana pode ser dividida em três subáreas: nomenclatura, classificação e
identificação.
Por exemplo, uma das bactérias que habitam o intestino humano de mamíferos é designada
de Escherichia coli (nome do gênero seguido pelo nome da espécie). Apenas a primeira
letra do nome do gênero é escrita com a letra maiúscula e o nome completo deve ficar em
itálico ou sublinhado.
Métodos físicos de controle de microrganismos:
O método mais empregado para matar microrganismos é o calor, por ser eficaz, barato e
prático. Do ponto de vista microbiológico,os microrganismos são considerados mortos
quando perdem, de forma irreversível, a capacidade de se multiplicar.
Métodos químicos de controle de microrganismos:
Álcoois – a desnaturação de proteínas é a explicação mais aceita para a ação
antimicrobiana. Na ausência de água, as proteínas não são desnaturadas tão rapidamente
quanto na sua presença e isto explica porque o álcool etílico absoluto é menos ativo que as
misturas de álcool e água (geralmente usa-se em laboratório álcool 70%).
Aldeídos e derivados – o mecanismo de ação dos aldeídos é a alquilação direta dos grupos
funcionais das proteínas, tais como aminas, carboxilas e hidroxilas, formando
hidroximetilderivados inativos.
Fenóis e derivados – primeiro agente a ser utilizados como tal na prática médica. Os fenóis
atuam sobre qualquer proteína, mesmo aquelas que não fazem parte da estrutura ou
protoplasma do microrganismo, é usado na concentração de 0,2% a 1%.
Halogênios e derivados – o iodo sob a forma de tintura é um dos ati-sépticos mais
utilizados na prática cirúrgica. Bactericida, fungicida e esporocida, as soluções alcoólicas a
2% de iodo exercem ação imediata. O mecanismo de ação é a combinação irreversível com
proteínas, provavelmente através da interação com os aminoácidos aromáticos, fenilalanina
e tirosina.
Ácidos inorgânicos e orgânicos – desde há muito tempo tem sido usados alguns ácidos
orgânicos, como o ácido acético e o ácido láctico, não como anti-sépticos,mas sim na
preservação de alimentos. Igualmente o ácido benzóico e seus derivados são empregados
como conservantes de alimentos dadas suas qualidades bacteriostáticas e fungiostática.
Mecanismo de ação dos antibacterianos:
Os antibióticos e os quimioterápicos interferem com diferentes atividades da célula
bacteriana, causando a sua morte ou somente inibindo o seu crescimento. Os primeiros são
chamados bactericidas e os segundos, bacteriostáticos.
A interação dos antimicrobianos com a célula bacteriana pode ocorrer em vários níveis, que
veremos abaixo:
Parede celular: os mais empregados são os betalactâmicos, interferem na síntese da
parede.
Membrana plasmática: estes antibióticos assemelham-se aos detergentes, alcançam a
membrana citoplasmática, intercalando-se provocando uma desorganização da membrana,
ocorrendo a saída de componentes celulares e morte da bactéria.
Ribossomo: inibem a síntese protéica por diferentes mecanismos, e alguns atuam na
formação de ribossomos não funcionais.
DNA: há indícios que entre na célula e se intercale com o DNA quebrando-o.
Resistência bacteriana a drogas:
As bactérias podem ser classificadas em sensíveis e resistentes aos antimicrobianos. As
amostras resistentes podem ser classificadas em resistência natural ou adquirida, conforme
descrito abaixo:
Natural – quando todas as amostras da espécie, independentemente do local de isolamento,
são sempre resistentes. Está relacionada com a capacidade dos antimicrobianos de atingir
os seus sítios de ação.
Adquirida – somente parte das amostras é resistente, a porção destas variando de lugar para
lugar, dependendo basicamente da intensidade do uso do antimicrobiano. A aquisição de
resistência por uma célula bacteriana sensível é sempre decorrência de uma alteração
genética que se expressa bioquimicamente.
A resistência mediada por mutações é geralmente simples, isto é, atinge apenas um
antimicrobiano, porque dificilmente uma célula bacteriana sofre mutações simultâneas para
dois ou mais antimicrobianos.
Mecanismos químicos – um dos mais importantes é a produção de enzimas que modificam
a parte ativa da molécula do antibacteriano, tornando-o praticamente inativo.
Microbiota normal do corpo humano:
A formação da microbiota normal, com a qual o homem convive por toda a vida, tem início
no momento do nascimento, pois, ao passar pelo canal do parto, ele recebe os primeiros
componentes de sua microbiota.
Na verdade, cada uma das regiões habitadas possui uma microbiota com características
próprias.
Pele: a microbiota cutânea se distribui por toda a extensão da pele, sendo mais concentrada,
entretanto, nas áreas mais úmidas e quentes como axilas e períneo. Predominam na pele as
bactérias do gênero Staphylococcus, Corynebacterium e Propioniobacterium.
A maioria das bactérias da pele reside na superfície do estrato córneo e na parte superior
dos folículos pilosos. Algumas, entretanto, residem mais profundamente. Estas têm a
função de recolonizar a pele quando as bactérias mais superficiais são removidas, por
exemplo, após uma lavagem cuidadosa. Esta conduta pode diminuir em cerca de 90% o
número total de microrganismos existentes na pele. Dentro de oito horas, contudo, o
número destes é normalizado.
Cavidade oral e vias aéreas superiores: é bastante grande e diversificada. Participam da
microbiota numerosos gêneros, tais como Staphylococcus, Streptococcus, Neisseria,
Bacteróides, Actinomycetes, Treponema, Mycoplasma e outros.
A microbiota da cavidade oral tem grande importância em odontologia e em medicina. A
cárie dentária, as doenças periodontais, actinomicoses e endocardites subagudas são todas
doenças causadas por membros da microbiota da cavidade oral.
Aparelho digestivo: o esôfago normalmente é estéril. O estômago tende a ser estéril,mas
logo depois das refeições contém número variável de bactérias. No duodeno e jejuno são
encontradas em torno de 103 bactérias por mL de suco entérico, representadas por
Staphylococcus, Lactobacillus e outros gêneros. No jejuno inferior e no íleo o número de
bactérias aumenta para 106 a 108 bactérias por mL e a microbiota se torna mais variada. Nos
colos são encontradas 109 a 1011 bactérias por grama de conteúdo intestinal, sendo
extremamente elevado o número de espécies. Estas espécies sendo de 100 a 1000 para 1.
Calcula-se que a microbiota intestinal seja responsável por 70% do peso seco das fezes. A
microbiota intestinal é a principal microbiota do corpo humano.
Vagina: a microbiota vaginal varia com a idade, pH e secreção hormonal. No primeiro mês
de vida, e no período compreendido entre a puberdade e a menopausa, há o prodomínio de
Lactobacillus sp. (bacilos de Döderlein). Entre o primeiro mês de vida e a puberdade, e
também durante a menopausa, a microbiota vaginal é constituída de espécies de diferentes
gêneros como Corynebacterium, Staphylococcus e Escherichia.
Uretra anterior: a uretra anterior contém quantidade variável de bactérias representadas por
Ataphylococcus epidermidis, Corynebacterium sp., Streptococcus faecalis e, às vezes,
Escherichia coli.
Conjuntiva: pode ser estéril ou estar colonizada por Corynebacterium xerosis,
Staphylococcus epidermidis e, eventualmente,por outras bactérias.
Ouvido: a microbiota do ouvido é semelhante à da pele.
A microbiota normal do corpo humano, ao mesmo tempo que desenvolve atividades
benéficas, é responsável por uma série de doenças cuja importância é crescente, em
conseqüência do uso constante de drogas imunossupressoras, antibióticos e da interação de
pacientes nas chamadas unidades de terapia intensiva (UTI).
A atividade benéfica da microbiota, mais bem comprovada, refere-se à defesa dos intestinos
contra infecções por Salmonella. Outra afecção que parece ser evitada pela microbiota
intestina é a colite pseudomembranosa.
Alem do papel protetor contra infecções intestinais específicas, estudos realizados com
animais axênicos (livres de germes) sugerem que a microbiota normal estimula o
desenvolvimento das defesas.
Outro efeito benéfico da microbiota seria a produção de vitamina do complexo B e de
vitamina K, que devem ser administradas em animais axênicos para que os mesmos não se
tornem carentes.
Epidemiologia e patogenicidade bacteriana:
As infecções bacterianas podem ser divididas em dois grandes grupos: exógenas e
endógenas. São consideradas exógenas as infecções cujos agentes atingem o hospedeiro a
partir de um reservatório ou fonte externa, e endógena, as causada pela microbiota normal
do próprio hospedeiro.
As bactérias patogênicas tem ido classificadas em primárias e oportunistas. As patogênicas
primárias são capazes de causar doença nos indivíduos normais enquanto as oportunistas
geralmente só causam doença nos indivíduos com algum tipo de deficiência em suas
defesas naturais ou adquiridas.
O caráter de patogenicidade de uma bactéria é conferido por duas ordens de fatores de
virulência: fatores de colonização e fatores de lesão.
Os fatores de colonização conferem à bactéria a capacidade de colonizar o indivíduo, isto é,
de proliferar e sobreviver no organismo. Os fatores de colonização podem ser classificados
em adesinas, invasinas, evasinas e fatores nutricionais.
Adesinas: são moléculas ou estruturas que fixam ou promovem a adesão das bactérias à
superfície dos tecidos.
Invasinas: invadem a célula epitelial , tomando destinos diferentes. A invasão das células
epiteliais é um processo ativo, induzido pela própria bactéria patogênica. As substancias
que promovem a invasão tem sido designadas invasinas.
Evasinas: Usamos o termo evasinas para incluir todas as substâncias ou estruturas
bacterianas que tornam a bactéria capaz de evadir-se da fagocitose, complemento e
anticorpos.
Fatores nutricionais: Para proliferar, a bactéria deve encontrar no organismo todos os
nutrientes necessários. Entre estes, tem sido bastante destacado o ferro que a bactéria utiliza
para sintetizar seus ciclocromos e outras proteínas.
Fatores de lesão: São múltiplos os fatores de virulência que provocam lesão no organismo.
Estes fatores estimulam a produção de citosinas pelas células do organismo, as quais
provocam febre, inflamação e, quando presentes em grandes quantidades, levam as choque
séptico.
Exotoxinas: as exotoxinas podem ser divididas em três grupos de acordo com o sitio de
ação: 1) toxinas que atuam na membrana citoplasmática, interferindo com os mecanismos
de sinalização da célula; 2) toxinas que alteram a permeabilidade da membrana celular,
como as toxinas que formam poros; 3) toxinas que atuam dentro da célula, onde modificam
enzimaticamente alvos citosólicos.
Enzimas hidrolíticas: Muitas bactérias produzem enzimas hidrolíticas, como hialuronidase
e proteases que degradam componentes da matriz extracelular, desorganizando a estrutura
dos tecidos, a degradação dos componentes da matriz gera uma série de nutrientes que são
utilizados pelas bactérias.
Endotoxinas: Desempenham importante papel no surgimento de manifestações clinicas,
como inflamação, febre, coagulação intravascular e choque.
Superantígenos: Um macrófago transportando um peptídeo de antígeno normal interage
com um em 10 mil linfócitos. Em se tratando de superantígeno , a proporção é de um
macrófago para cinco linfócitos. Em virtude deste tipo de associação, muitos linfócitos Th
são simultaneamente estimulados, ocorrendo elevada produção interleucina 2 em grande
quantidade ela passa para a corrente sanguínea, dando origem a uma variedade de sintomas,
como febre, náuseas e vômitos. Uma produção também excessiva de outras interleucinas,
resulta em choque.
Doença auto-imune: Um deles é quando possuem ou produzem antígenos semelhantes aos
existentes nas células do hospedeiro. Neste caso são formados anticorpos ou célula T que
podem reagir tanto com a bactéria como com as células do hospedeiro. Ocorre outro
mecanismo de doença auto-imune quando a bactéria provoca formação de anticorpos
circulantes em altos níveis. Estes anticorpos reagem com os antígenos bacterianos,
formando inúmeros complexos antígeno-anticorpos. Estes complexos podem se depositar
no endotélio vascular e ativar o complemento e gerar uma reação inflamatória.
Staphylococcus
Os estafilococos são cocos Gram-positivos, catalase positivos, que tendem a formar
agrupamentos semelhantes a cachos de uva. Os estafilococos são amplamente distribuídos
na natureza e fazem parte da microbiota normal da pele e mucosas de mamíferos e aves.
Atualmente o gênero Staphylococcus é composto por cerca de 27 espécies, sendo que
algumas são freqüentemente associadas a uma ampla variedade de infecções de caráter
oportunista, em seres humanos e animais. Entre elas, se destacam, em patologia humana, as
espécies: Staphylococcus aureus, Staphylococcus epidermidis, Staphylococcus
saprophyticus e Staphylococcus haemolyticus.
Tradicionalmente, os estafilococos são divididos em duas categorias: coagulase positivos e
coagulase negativos. Essa divisão é baseada na capacidade de coagular o plasma, que é uma
propriedade considerada, há longo tempo, como importante marcador de patogenicidade
dos estafilococos.
Staphylococcus aureus
PATOGENICIDADE
O Staphylococcus aureus é o agente mais comum de infecções piogênicas. Estas infecções
podem se localizar na pele ou em regiões mais profundas. Quando na pele, recebem
diferentes designações, tais como foliculite, furunculose, carbúnculo e impetigo, de acordo
com a localização e outras características.
Em indivíduos debilitados por doenças crônicas, traumas físicos, queimaduras ou
imunossupressão, esse microorganismo pode causar infecções de caráter mais grave. Entre
as infecções profundas destacam-se a osteomielite, a bacteremia, a endocardite, a
pneumonia e, ocasionalmente, a meningite e a artrite bacteriana.
Além de infecções piogênicas, o Staphylococcus aureus pode causar vários tipos de
intoxicações, seja na vigência de um processo infeccioso ou não. As intoxicações que
ocorrem na ausência de processos infecciosos são de dois tipos: intoxicação alimentar e
síndrome do choque tóxico. A intoxicação alimentar é provocada pela ingestão de toxinas
previamente formadas no alimento contaminado pelo Staphylococcus aureus. Essas toxinas
são chamadas eterotoxinas, conhecendo-se, atualmente, cinco, imunologicamente distintas
(A, B,C,D e). As eterotoxinas estafilocócicas são termoestáveis e, assim, a intoxicação
alimentar pode ser veiculada mesmo por alimentos cozidos. Na síndrome do choque tóxico
o paciente, geralmente mulher no período menstrual, apresenta febre alta, diminuição da
pressão sistólica, eritema com descamação da pele, insuficiência renal, diarréia e outras
manifestações. Existe estreita associação entre o choque, uso de tampões absorventes e
presença de Staphylococcus aureus na mucosa vaginal.
DIAGNÓSTICO
O diagnóstico das infecções estafilocócicas é feito pelo isolamento e identificação do
microrganismo. O isolamento é realizado nos meios de cultura comuns, como ágar sangue.
O diagnóstico da intoxicação alimentar é realizado pela pesquisa das enterotoxinas nos
alimentos ingeridos e no vômito do paciente. No exame bacterioscópico das secreções
purulentas, geralmente vê-se a bactéria formando pequenos cachos ou isoladamente.
EPIDEMIOLOGIA
O Staphylococcus aureus pode ser encontrado em várias partes do corpo, como fossas
nasais, garganta, intestinos e pele. O número de portadores nasais do germe varia de 30% á
50%, sendo mais elevado entre pessoas que trabalham em hospitais. A infecção
estafilocócica pode ser causada por bactérias do mesmo individuo ou de outros doentes ou
de portadores sadios. A transmissão ocorre por contato direto ou indireto.
TRATAMENTO
Embora o staphylococcus aureus possa ser suscetível à ação de várias drogas ativas contra
bactérias Gram-positivas (tais como penicilinas, cefalosporinas, eritromicina,
aminoglicosídios, tetraciclina e clorafenicol), é também conhecido pela sua elevada
capacidade de desenvolver resistência a diversas delas. Por tanto, a antibioticoterapia
adequada das infecções estafilocócicas deve ser precedida da escolha da droga com base
nos resultados de testes de suscetibilidade.
A vancomicina é considerada a droga de escolha para o tratamento de estafilococos de
caráter grave, especialmente as causadas por amostras multirresistentes, incluindo a
meticilina.
Staphylococcus epidermidis
O Staphylococcus epidermidis é habitante normal da pele e mucosas, sendo considerado a
espécie de estafilococos coagulase negativos de maior prevalência e persistência na pele
humana. Sendo assim, o seu isolamento a partir de um processo infeccioso, deve ser
interpretado com cautela, pois o espécime clinico pode ter sido contaminado no momento
da coleta.
Staphylococcus saprophyticus
O Staphylococcus saprophyticus pode ser encontrado na microbiota normal da região
periuretral do homem e da mulher, bem como na pele. Vários estudos o apontam, no
entanto, como importante patógeno oportunista em infecções do trato urinário,
especialmente em mulheres jovens, sexualmente ativas. Pode também causar infecção
urinária no homem, particularmente em idosos com afecções predisponentes do trato
urinário. Sua patogenicidade parece estar relacionada a sua capacidade de aderir às células
do epitélio do trato urinário. Ocasionalmente, pode ser isolado de infecções de feridas e de
casos de septicemia.
Staphylococcus haemolyticus
O staphylococcus haemolyticus pode ser encontrado na pele e parece ocupar vários nichos
cutâneos.Há evidencias de que seja a segunda espécie, entre os estafilococos coagulase
negativos, mais freqüentemente associados a infecções humanas, particularmente em casos
de septicemia, podendo causar conjuntivite, peritonite, infecções do trato urinário e de
feridas.
Streptococcus e Enterococcus
Os gêneros Streptococcus e Enterococcus englobam os cocos Gram-positivos, catalase
negativos,de maior importância em medicina humana e animal.
Streptococcus
Os Streptococcus compreendem um conjunto heterogêneo de cocos que se dividem num só
plano, agrupando-se em cadeias de tamanho variável. Embora esses microrganismos façam
parte da microbiota normal,muitos deles são responsáveis por uma variedade de
manifestações clinicas, sendo considerados importantes agentes infecciosos tanto para o
homem quanto para os animais. Seu metabolismo é fermentativo e o ácido láctico é o
produto final predominante da fermentação da glicose. A maioria necessita de meios
enriquecidos, geralmente pela adição de sangue, para o crescimento.
A classificação formal dos estreptococos, em nível de espécies,ainda deixa a desejar,devido
a dificuldade em se caracterizar, muitas delas, com precisão e acurácia. Entretanto, aquelas
de maior importância podem ser facilmente categorizadas por um mínimo de testes
relativamente simples.
Streptococcus pyogenes
O Streptococcus pyogenes é caracterizado pela presença do polissacarídeo do grupo A, e
pode ser dividido em tipos sorológicos, graças a presença, na parede celular, de duas
proteínas, denominadas M e T. Além do interesse epidemiológico,no sentido de permitir o
rastreamento das infecções, a sorotipagem pode ser importante para a compreensão da
patogenicidade das amostras de estreptococos do grupo A. Por exemplo, alguns sorotipos
M estão associados à glomerulonefrite, mais freqüentemente que outros.
PATOGENICIDADE
As infecções mais freqüentes causadas pelo Streptococcus pyogenes localizam-se na
faringe e amígdalas (faringoamigdalites), e na pele (piodermites e erisipela). Disseminandose a partir destes focos primários, particularmente das faringoamigdalites, a bactéria pode
determinar bacteremia e infectar diferentes órgãos e tecidos dos organismos.
Faringoamigdalites
O streptococcus pyogenes é responsável por mais de 90% das faringoamigdalites
bacterianas. Duas etapas caracterizam o estabelecimento da infecção. Na primeira a
bactéria se fixa e coloniza a superfície da mucosa e, na segunda, a invade, despertando
reação inflamatória que pode ser intensa.
As faringoamigdalites estreptocócicas podem evoluir dando origem a infecções em outros
órgãos ou tecidos. As mais freqüentes são sinusites, otites. Estas complicações ocorrem em
1% a 3% dos doentes. Raramente a bactéria pode se disseminar dando origem a artrites.
Tanto as otites como a mastoidites podem evoluir para bacteremias e meningites.
Piodermites
A mais característica é o impetigo, que se inicia como uma vesícula que progride
rapidamente para uma lesão recoberta por crosta espessa. Aparentemente, o Streptococcus
pyogenes penetra na pele através de lesões determinadas por traumas, mordedura de insetos
ou por dermatoses. A bactéria pode ser encontrada na pele durante alguns dias a duas
semanas, antes do inicio da manifestação.Este germe é um contaminante na lesão ou
eventualmente agente de infecção secundária. O impetigo pode ser seguido de
glomerulonefrite, mas não de febre reumática.
Erisipela
A erisipela é uma infecção estreptocócica aguda da pele, envolvendo, às vezes, as mucosas
adjacentes. Predomina no primeiro ano de vida e depois dos 30 anos, localizando-se mais
freqüentemente na face. A lesão é elevada, eritematosa e apresenta bordas bem demarcadas.
O mecanismo de transmissão da erisipela não é conhecido, mas a bactéria parece originarse das vias aéreas superiores do próprio paciente. Nos indivíduos idosos, a erisipela pode
ser acompanhada de bacteremia.
Outras infecções
O Streptococcus pyogenes pode causar outros tipos de infecção, seja primária ou
secundariamente às descritas. Exemplos são as pneumonias, empiemias, febre puerperal,
pericardites, peritonites e outras.
Seqüelas
Febre reumática
A doença caracteriza-se por lesões inflamatórias não-supurativas,envolvendo coração,
articulações, tecido celular subcutâneo e sistema nervoso central. Os indivíduos que sofrem
um episódio de febre reumática são particularmente predispostos a outros episódios, em
conseqüência de infecções estreptocócicas, subseqüentes, das vias aéreas superiores. Várias
hipóteses têm sido levantadas para explicar a patogênese da febre reumática, mas o peso
das evidencias sugere tratar-se de uma doença iunológica.
Glomerulonefrite
A glomerulonefrite pode aparecer depois da faringoamigdalite e das piodermites. É mais
freqüente após as últimas. Como a febre reumática, trata-se também de uma doença de
natureza imunológica.
DIAGNÓSTICO LABORATORIAL
O diagnóstico da infecção é feito pelo isolamento e identificação do microrganismo. O
isolamento do streptococcus pyogenes é facilmente obtido em placas contendo àgar-sangue,
onde o mesmo forma colônias beta-hemolíticas.
Nos últimos anos, foram também desenvolvidos vários testes para o diagnóstico rápido das
infecções por streptococcus pyogenes. Esses testes são baseados no emprego de reagentes
específicos para detectar a presença do antígeno do grupo A diretamente em espécimes
clínicos, permitindo o diagnóstico poucos minutos após a coleta, através de reações de
aglutinação em lâmina ou imunoenzimáticas.
TRATAMENTO
Vários antibióticos apresentam boa atividade contra o Streptococcus pyogenes, mas o de
escolha é a penicilina G. Um aspecto importante da terapêutica pela penicilina é o fato de
que até agora não ocorreu seleção de amostras resistentes a este antibiótico, pelo menos em
escala significante. O objetivo da terapêutica da orofaringe é erradicar a bactéria do
organismo e com isto fazer a profilaxia da febre reumática. O tratamento da piodermite tem
o mesmo objetivo, mas não está provado que possa modificar a incidência da
glomerulonefrite.
EPIDEMIOLOGIA
A faringite estreptocócica é uma das infecções mais freqüentes na infância e juventude. A
incidência é maior entre 5 e 15 ano, com o pico ocorrendo nos primeiros anos de freqüência
a escola. A infecção se transmite normalmente pelo contato direto de pessoa a pessoa, por
meio de gotículas de saliva ou de secreção nasal. Aglomerações, como as encontradas em
colégios e alojamentos militares, favorecem a transmissão da infecção. É possível que a
passagem de pessoa a pessoa selecione amostras mais virulentas. A infecção é mais
freqüente nas épocas mais frias.
As piodermites são mais freqüentes em crianças entre dois e cinco anos, pertencentes a
populações que vivem em más condições de higiene. A infecção é mais freqüente durante
épocas quentes e em regiões tropicais. A transmissão da piodermite não é bem conhecida.
As possíveis vias são contato direto, contaminação do meio ambiente e certos vetores,
como moscas.
A erisipela tende a ocorrer em indivíduos idosos, particularmente se portadores de doenças
debilitantes.
Streptococcus pneumoniae
A espécie Streptococcus pneumoniae é composta por cocos Gram-positivos, com forma de
chama de vela, agrupados aos pares.
PATOGENICIDADE
Embora a introdução da penicilina, como agente terapêutico, tenha levado a um declínio
significativo nos índices de mortalidade por infecções pneumocócicas, o streptococcus
pneumoniae permanece como um dos agentes bacterianos mais freqüentemente associados
a infecções graves, tais como pneumonia, meningite, septicemia e otite média. Esses
microrganismos podem ser normalmente encontrados no trato respiratório superior de seres
humanos. A partir dessa localização, os pneumococos podem ser aspirados para os alvéolos
pulmonares. Uma vez nos alvéolos, a bactéria prolifera e determina a reação inflamatória
característica de pneumonia. Nos pacientes não-tratados e que sobrevivem á infecção, a
pneumonia segue curso típico que termina em cura espontânea uma semana após seu inicio.
Aproximadamente 30% dos pacientes co pneumonia apresentam bacteremia, podendo o
microrganismo ser isolado facilmente do sangue.
O individuo normal é bastante resistente a infecção pulmonar pelo pneumococo, devido aos
seus eficientes mecanismos de defesa. Estes incluem o reflexo epiglotal, movimento
ciliar,reflexo da tosse, drenagem linfática e os macrófagos que patrulham os alvéolos. Desta
maneira, um individuo geralmente adquire pneumonia quando os mecanismos que o
protegem são comprometidos, o que pode acontecer em conseqüência de infecções viróticas
das vias aéreas superiores, intoxicação alcoólica, insuficiência cardíaca congestiva,
desnutrição, anemia falciforme e nefrose, entre outros fatores.
DIAGNÓSTICO
O diagnóstico das infecções pneumocócicas é feito pelo isolamento e identificação do
microrganismo. Para o isolamento, usa-se geralmente, ágar-sangue, onde o microrganismo
forma colônias com atividade alfa-hemolitica.
TRATAMENTO
Durante um longo período, os pneumococos foram considerados como naturalmente
sensíveis a penicilina, constituindo este o antimicrobiano de escolha. Contudo em épocas
mais recentes, embora as infecções pneumocócicas, em geral, continuem respondendo ao
tratamento com penicilina, vários trabalhos documentam o isolamento de amostras
resistentes a esse agente.
EPIDEMIOLOGIA
Cerca de 40% a 70% dos indivíduos normais são portadores de um ou mais tipos
sorológicos de pneumococos no nível das vias aéreas superiores. Em geral, acredita-se que
pneumococos de qualquer um dos sorotipos possa causar infecções. Entretanto, alguns tipos
são mais freqüentes.
Streptococcus viridans
Os streptococcus viridans constituem um conjunto de microrganismos de caracterização
menos bem definida e padronizada que os demais estreptococos.
A maioria dessas espécies faz parte da flora normal das vias aéreas superiores, em
particular, dos diferentes nichos ecológicos da cavidade oral. Como agentes etiológicos, são
associados a bacteremia, endocardite, abscessos, infecções do trato geniturinário e
infecções e feridas.
Enterococcus
Os enterococos constituem um importante grupo de microrganismos que se destacam, cada
vez mais, como patógenos oportunistas cujas biologia e taxonomia têm passado por
significativas alterações nos últimos anos.
Os enterococos são amplamente distribuídos na natureza e participam da microbiota normal
do homem e de animais, particularmente, em nível do trato intestinal. Em seres humanos,
eles são freqüentemente isolados, em cultura pura ou mista, a partir de infecções
clinicamente significativas, tais como bacteremias – acompanhadas ou não de endocardite –
infecções dos tratos urinário e biliar, infecções de feridas e infecções pélvicas e intraabdominais.
A associação de enterococos e quadros clínicos de caráter grave e co taxas significativas de
morbidade e mortalidade requer a instituição de terapia antimicrobiana efetiva.
Devido ao numero bastante limitado de antimicrobianos efetivos contra os enterococos, as
preocupações relativas ao tratamento das enterococcias aumentaram consideravelmente
após a recente descrição do isolamento, nos EUA e na França,de amostras resistentes a
vancomicina.
Neisseria
O gênero Neisseria compreende várias espécies que podem ser diferenciadas por meio de
provas bioquímicas e de outros testes. Com exceção de N. gonorrhoeae e N. meningitidis,
as demais espécies são habitantes normais da mucosa da nasofaringe e, só raramente,podem
causar infecção em determinados órgãos. A N. gonorrhoeae ou gonococo e a N.
meningitidis, ou meningococo, são os agentes da gonorréia e da meningite,
respectivamente.
As neisserias são cocos Gram-negativos que ocorrem aos pares, na maioria das vezes.
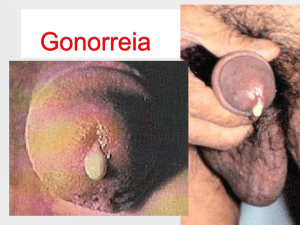
Neisseria gonorrhoeae
PATOGENICIDADE
A uretride é a principal forma clinica da infecção gonocócica no homem. A partir da uretra
a infecção pode se estender para a próstata, epidídimo e vesícula seminal. A protite
gonocócica no homem resulta quase sempre de coito anal. Na mulher, a forma clinica de
infecção mais comum parece ser a cervicite; a uretrite geralmente é leve e transitória. Tanto
no homem, como na mulher, a faringite gonocócica resulta de sexo oral. Ocasionalmente, o
gonococo invade a corrente circulatória, dando origem a artrites, endocardites, meningites e
lesões cutâneas. A disseminação da infecção é mais freqüente na mulher do que no homem.
A patogênese das infecções gonocócicas é apresentada esquematicamente.
DIAGNÓSTICO
O diagnóstico é feito pelo exame bacterioscópico de esfregaços corados pelo Gram e pelo
isolamento e identificação do gonococo. No homem, o exame bacterioscópico é
extremamente importante porque revela a presença do gonococo na secreção uretral, na
grande maioria das vezes. O exame bacterioscópico tem valor bastante limitado para o
diagnóstico da infecção gonocócica na mulher.
TRATAMENTO
As drogas de escolha para o tratamento das infecções gonocócicas continuam sendo as
penicilinas, quando o germe é sensível a estes antibióticos. Ao longo dos anos, surgiram
dois tipos de amostras de gonococo resistentes ás penicilinas.
EPIDEMIOLOGIA
Em conseqüência das mudanças de comportamento sexual, as infecções gonocócicas não só
tiveram sua freqüência bastante aumentada nos últimos anos, mas também se tornaram
mais diversificadas. No adulto a infecção é sempre transmitida durante a prática de atos
sexuais. O recém-nascido adquire a oftalmite durante o nascimento. Há evidencias de que a
criança pode adquirir a infecção por contato não-sexual,com pessoas infectadas.
Aproximadamente, 10% dos homens e 40% das mulheres albergam o gonococo em seus
órgãos genitais,sem sintomas que as levam a procurar o médico.
Nesseria meningitidis
A N. meningitidis pode ser dividida em 10 grupos sorológicos, cada grupo sendo
caracterizado por um antígeno capsular.
PATOGENICIDADE
A N. meningitidis inicia suas infecções pela colonização da nasofagite. Na maioria das
vezes a infecção é assintomática, mas ocasionalmente apresenta manifestações clinicas
discretas. Da nasofaringe o meningococo pode ganhar a circulação, determinando
meningococcemia, meningite e, mais raramente outras infecções metastáticas.
DIAGNÓSTICO
O meningococo pode ser facilmente isolado do sangue e do liquor nos meios de cultura
utilizados, rotineiramente, para semeadura destes materiais clínicos.
TRATAMENTO
As penicilinas são as drogas de escolha para o tratamento da meningite meningocócica.
Quando as meninges estão inflamadas, estes antibióticos atravessam facilmente a barreira
hematoliquorica. Até o presente não houve seleção de meningococos significativamente
resistentes, a não ser com relação aos sulfamídicos. É interessante notar que ainda não
foram encontrados meningococos portadores de plasmídios de resistência.
EPIDEMIOLOGIA
O meningococo é encontrado na nasofaringe de 3% a 40% dos indivíduos normais, sendo a
bactéria transmitida de uma pessoa para outra, por meio de gotículas provenientes das vias
respiratórias.
A profilaxia da meningite é normalmente feita por meio de antibiótico e vacinas. A
quimioprofilaxia é recomendada para pessoas em contato com doentes. A vacinação
confere imunidade duradoura, sendo mais persistente nas crianças com mais de sete anos.
Corynebacterium
São bacilos Gram-positivos em forma de clava, que tendem a formar arranjos em paliçadas
e/ou letras chinesas.
O gênero compreende número relativamente grande de espécies, algumas sendo mal
definidas.
Corynebacterium diphtheriae:
Pode ocorrer sob forma de três biótipos, denominados gravis, mitis e intermedius.
Estes termos originaram-se nos estudos que correlacionam a gravidade da doença com a
presença dos biótipos. O gravis foi associada as formas graves da doença, o mitis a leves e
o intermedius a intermediária.
PATOGENICIDADE
Poder toxígeno: o bacilo diftérico pode causar infecção em vários órgãos e tecidos, mas a
forma clínica mais freqüente e mais grave é a faríngea, denominada angina diftérica. Tanto
as manifestações locais como as sitêmicas são principalmente devidas a uma potente
exotoxina.
Vários estudos demonstram que as alterações tissulares, tanto no local de infecção
(pseudomembranas), como no nível do miocárdio e outros órgãos, são mediadas pela
toxina.
PATOGENIA E PATOLOGIA:
O bacilo multiplica-se na porta de entrada e produz a exotoxina com tropismo especial para
o miocárdio, sistema nervoso, rins e supra-renais. A razão desta alta especificidade de
tecido ainda é desconhecida. Fixada de modo estável não pode mais ser neutralizada. O
microrganismo provoca na porta de entrada uma reação inflamatória local, levando à
formação da pseudomembrana, constituída de células bacterianas, células epiteliais,
leucócitos e fibrina. Da faringe pode estender-se à laringe e traquéia, ocasionando quadro
de insuficiência respiratória aguda por obstrução alta. A gravidade da doença se deve à
grande absorção de toxina que se relaciona com a extensão da pseudomembrana e sua
localização em região mais vascularizada. As células do epitélio das vias fazem parte da
pseudomembrana e a tentativa de deslocá-la levará ao sangramento. Raramente vamos
encontrá-la em outras localizações como conjuntiva, ouvido médio, vagina, tecido cutâneo,
etc.
DIAGNÓSTICO
O diagnóstico bacteriológico é feito a partir do material retirado das lesões existentes
(ulcerações, criptas das amigdalas), exsudato de orofaringe e nasofaringe, que são as
localizações mais comuns, ou de outras, conforme o caso, por meio de swab, antes da
administração de qualquer terapêutica antimicrobiana.
TRATAMENTO
O tratamento da difteria, que deve ser iniciado mesmo antes da comprovação bacteriológica
compreende medidas gerais e específicas. O paciente deve ser internado, isolado e liberado
apenas após a cura bacteriológica (10 dias de antibioticoterapia e pelo menos dois exames
negativos a partir de material de faringe). Deve haver imediata notificação ao serviço de
saúde pública local, para as providências em relação aos contatos.
EPIDEMIOLOGIA
O homem é o reservatório natural do Corynebacterium diphtheriae e o transmite
principalmente por contato direto (secreções de oro e nasofaringe) e eventualmente de
formas indiretas (fômites). O individuo poderá apresentar uma infecção subclínica (trato
respiratório superior e pele), adquirir imunidade e permanecer como portador assintomático
durante tempo prolongado (meses).
Sua incidência é maior no outono e inverno, no entanto, nas regiões que não apresentam
grandes oscilações sazonais de temperatura, esta diferença não é significante. O mesmo
ocorre onde a população possui alto índice de promiscuidade.
As crianças abaixo de 10 anos continuam a ser as mais atingidas. O maior número de casos
e óbitos tende a ocorrer na faixa de uma a quatro anos. A doença incide de maneira
endêmica no Brasil, com aparecimento de surtos epidêmicos esporádicos.
PROFILAXIA E CONTROLE
A vacina se mostra eficaz no controle da doença, quando utilizada de modo sistemático, e
imuniza 80% da população susceptível. Nos países onde se conseguiu a melhoria das
condições socioeconômicas e a vacinação foi realizada adequadamente, a difteria tornou-se
rara, registrando-se surtos esporádicos em populações de rua vivendo em condições
precárias. Em alguns surtos epidêmicos recentemente observados no Brasil diversos casos
da doença foram encontrados em pessoas previamente vacinadas.
A vacina, que inclui, além do toxóide diftérico, o toxóide tetânico e antígenos de B.
pertussis, devem ser aplicada, em três doses, logo nos primeiros meses de vida (dois, quatro
e seis), com reforço posterior aos 18 meses e quatro anos. Deve-se fazer um novo reforço
na idade escolar (vacina dupla – DT).
Todos os contatos familiares de pacientes com difteria deverão ser examinados, colhendose material de oro e nasofaringe, e eventuais feridas de pele.
Listeria
Em anos recentes, organismos do gênero Listeria tem sido reconhecidos como responsáveis
por surtos veiculados por alimentos nos EUA e na Europa. Dados epidemiológicos de
diferentes países comprovam esta assertiva, colocando em evidência o alimento
contaminado como fonte de transmissão e, conseqüentemente, classificando a listeriose
entre as infecções de origem alimentar.
O gênero Listeria é constituído de organismos pequenos, Gram-positivos, com morfologia
cocóide e cocobacilar.
Listeria monocytogenes é um microrganismo ubiquitário, sendo encontrado em uma ampla
variedade de habitats, incluindo a microbiota indígena de animais silvestres, ruminantes e
seres humanos hígidos.
PATOGENICIDADE
Listeria monocytogenes é patógeno intracelular facultativo, sobrevivendo e proliferando em
macrófagos, enterócitos e outras células. Penetra no organismo do homem por ingestão e
necessita aderir à mucosa intestinal.
Listeria monocytogenes é causa incomum, mas potencialmente séria, de infecções
alimentar, com um percentual muito elevado de casos fatais (cerca de 30%). O maior
número de mortes está relacionado com fetos, neonatos, gestantes e imunocomprometidos,
que constituem grupos de risco.
Em adultos hígidos, infecções por L. monocytogenes são geralmente assintomáticas, ou
produzem sintomas similares à gripe. Menos comumente, pode ocorrer diarréia e
desconforto abdominal. A gravidez parece aumentar a suscetibilidade da gestante à
infecções por Listeria.
DIAGNÓSTICO
O diagnóstico de rotina é feito por exame bacteriológico do meterial proveniente do foco
infeccioso.
A pesquisa de em alimento é prática importante. São tomadas alíquotas do material e
inoculado em caldo enriquecido para Listeria.
TRATAMENTO E PREVENÇAO
Os antibióticos de escolha são ampicilina, tetraciclina, clorafenicol e eritromicina. A
sensibilidade da bactéria a estes agentes é, de maneira geral, uniforme.
Uma vez que casos de listeriose estão freqüentemente associados a alimentos produzidos
comercialmente, evitar-se a contaminação do alimento em primeiro lugar seria a solução
ideal, embora não facilmente exeqüível.
A prevenção está ligada, principalmente, a higienização das mãos do manipulador de
alimentos e à conscientização do consumidor. Devem-se submeter os alimentos à cocção e
evitar o consumo de leite in natura, queijos elaborados com leite não-pasteurizado e
vegetais crus sem lavagem adequada. Como o microrganismo desenvolve-se em
temperatura de refrigeração, os alimentos aí acondicionados devem ser aquecidos antes do
consumo.
EPIDEMIOLOGIA
A Listeria poder ser transmitida pela placenta, levando ao aborto do feto ou durante o
nascimento da criança. As outras várias formas de transmissão são o contato direto com
animais doentes e/ou seus excrementos, inalação de poeira e mais freqüentemente pela
ingestão de alimentos contaminados.
Em imunocomprometidos, a listeriose pode caudar infecção no sistema nervoso central
(encefalite, meningite) e bacteremia fatal. Recentemente foi relatado um surto de Listeria
monocytogenes veiculado por alimentos, na Suíça, que resultou numa alta proporção (79%)
de infecção envolvendo o sistema nervoso central, acometendo indivíduos relativamente
jovens e previamente saudáveis. Neste surto, o índice de mortalidade foi de 32% e estava
associado a idade e apresentação clínica de meningoencefalite. Seqüela neurológica foi
observada em 30% dos sobreviventes.
O organismo é uma preocupação emergente para os segmentos da indústria de alimentos
que processam produtos cárneos, lácteos, de pescado e frutos do mar, dentre outros, e os
conservam sob o frio.
No Brasil, as observações mencionadas têm-se concentrado, essencialmente, nos problemas
humanos e animal, com poucas incursões em outras áreas ou vias de transmissão como em
hortaliças, água de esgoto, solo, camarão e produtos cárneos.
Haemophilus
O gênero Haemophilus é constituído por bastonetes Gram-negativos delicados,
geralmente cultiváveis em meios contendo sangue. O gênero Haemophilus compreende
várias espécies. As mais relacionadas ao homem são Haemophilus influenzae, Haemophilus
parainfluenzae, Haemophilus haemolyticus, Haemophilus aphrophilus e Haemophilus
ducreyi. As quatro primeiras espécies são geralmente encontradas nas vias aéreas
superiores, sendo o Haemophilus influenzae o de maior significado clínico. O Haemophilus
ducreyi é o agente do cancro mole, uma doença venérea.
Haemophilus influenzae
PATOGENICIDADE
O Haemophilus influenzae tipo b causa infecção em qualquer faixa etária, sendo,
entretanto, essencialmente patogênico para crianças na faixa etária de três meses a três
anos. A maior suscetibilidade destas crianças está intimamente relacionada ao baixo nível
de anticorpos anti- PRP que apresentam no soro. Estes anticorpos promovem a fagocitose
da bactéria, sendo também líticos.
O Haemophilus influenzae é a principal causa de meningite em crianças na faixa
etária de três meses a dois anos. Freqüentemente a meningite é precedida de otite.A
epiglotite, se não tratada imediatamente, pode determinar a obstrução da glote e morte do
paciente.
Os fatores de virulência do Haemophilus influenzae incluem a cápsula que defende
a bactéria da fagocitose e, provavelmente, do complemento, uma protease que clivaria a
IgAI, e talvez uma substância tóxica, capaz de inibir os movimentos ciliares.
DIAGNÓSTICO
O diagnóstico é feito pelo exame bacterioscópico de esfregaços corados pelo Gram
e pela cultura. Nos esfregaços, a bactéria geralmente se apresenta como cocobacilos Gramnegativos bastante pequenos. A cultura deve ser feita por semeadura do material clínico em
ágar-chocolate, preferencialmente enriquecido com vitaminas e outros fatores de
crescimento.
Além do exame microscópico e da cultura, o diagnóstico da meningite pode ser
feito pela pesquisa do antígeno capsular b no liquor. Várias técnicas imunológicas podem
ser usadas.
TRATAMENTO
O Haemophilus influenzae é sensível a vários antibacterianos, sendo os mais usados
em terapêutica, a ampicilina, algumas cefalosporinas e o cloranfenicol. A ampicilina é a
droga de escolha, quando a bactéria não produz penicilinase. Tem-se verificado
ultimamente que é crescente o número de amostras de Haemophilus influenzae, produtoras
de penicilinase do tipo TEM.
EPIDEMIOLOGIA
O Haemophilus influenzae de tipo b é encontrado na nasofaringe de 2% a 4% dos
indivíduos normais. A freqüência dos outros sorotipos é mais baixa, girando em torno de
1% a 2%. As amostras não-capsuladas são encontradas na maioria dos indivíduos (50% a
80%). Ocasionalmente o Haemophilus influenzae é encontrado na mucosa genital.
Algumas evidências mostram que a infecção por Haemophilus influenzae do tipo b pode
ser contagiosa, ocorrendo sob a forma de pequenas epidemias
Haemophilus ducreyi
O Haemophilus ducreyi é o agente do cancro mole, uma doença que se caracteriza
pela formação de uma ou mais úlceras nos órgãos genitais, acompanhadas ou não de
adenopatia unilateral. Ao contrário do cancro da sífilis (cancro duro ), o cancro mole
apresenta bordas e base moles. No homem, o cancro mole pode se localizar em diferentes
partes do prepúcio. Na mulher, onde a doença é mais rara, o cancro pode ser encontrado
nos lábios vaginais, clitóris e períneo. A doença é transmitida por contato sexual, a
bactéria aparentemente penetrando por abrasões discretas do epitélio.
O diagnóstico do cancro mole é feito pelo exame bacterioscópico de esfregaços
corados pelo Gram e pela cultura.
Haemophilus aegypticus
Esta espécie está associada a conjuntivites agudas, sendo hoje considerada um
biotipo de Haemophilus influenzae (biotipo III).
Bordetella
O gênero Bordetella é constituído de cocobacilos Gram-negativos delicados,
englobados em três espécies: Bordetella pertussis, Bordetella parapertussis e Bordetella
bronchiseptica.
A Bordetella pertussis é o agente da coqueluche, uma infecção aguda do aparelho
respiratório, que acomete, principalmente, crianças até os 10 anos de idade. A Bordetella
parapertussis cauda infecção respiratória semelhante à coqueluche; entretanto, o paciente
não apresenta o quadro de tosse paroxística. A Bordetella bronchiseptica é uma doença
primariamente patogênica para animais.
Bordetella pertussis
De maior interesse é o fato de Bordetella pertussis sofrer mutações de vários tipos,
quando submetida a culturas sucessivas no laboratório. Estas mutações, que aliás são
freqüentes, determinam alterações profundas na estrutura, metabolismo e virulência da
bactéria
PATOGENICIDADE
Somente nos últimos anos, vem se compreendendo melhor os mecanismo de
virulência da Bordetella pertussis , estando demonstrado que a bactéria coloniza as células
ciliadas do trato respiratório, produzindo, durante o crescimento, uma série de substâncias
tóxicas, que seriam responsáveis pelas manifestações patológicas e clínicas da infecção
A colonização da mucosa inicia-se com a fixação, ou aderência, da bactéria aos
cílios das células, sendo a fixação mediada por duas proteínas: hemaglutinina filamentosa
e a própria toxina pertússica.
DIAGNÓSTICO
È feito pela cultura das secreções respiratórias. O material pode ser colhido da
nasofaringe, com um suabe, ou expelido pela tosse diretamente na placa com meio de
cultura, colocada em frente à boca do paciente.
TRATAMENTO
A Bordetella pertussis é sensível a vários antibacterianos in vitro . A administração
da eritromicina durante a fase catarral promove a eliminação da bactéria. O tratamento
iniciado na fase paroxística raramente altera o curso da doença. A administração da
imunoglobulina (obtidas de pessoas vacinadas) pode ser benéfica no início da doença.
EPIDEMIOLOGIA
A coqueluche é endêmica nas áreas com grande densidade demográfica, podendo
também ocorrer sob forma de surtos epidêmicos. Em geral, a fonte de infecção é um
paciente na fase catarral precoce da doença. A infecção é transmitida por meio de gotículas
respiratórias. A maioria dos casos ocorre em crianças com menos de cinco anos de idade.
Brucella
O gênero Brucella é constituído de cocobacilos, ou bacilos, Gram-negativos,
encontrados principalmente em animais. São conhecidos várias espécies do gênero, mas
somente três têm importância para o homem: Brucella abortus, Brucella melitensis e
Brucella suis. A espécie Brucella canis, embora
infecção humana.
seja patogênica,
raramente causa
PATOGENICIDADE
A doença humana é geralmente denominada brucelose ou, mais raramente, febre
de malta, febre do mediterrâneo e febre ondulante.
O termo brucelose é preferível porque, além de ter um significado etiológico, é
mais característico, uma vez que a doença ocorre universalmente.
As brucelas são germes bastante invasores, podendo penetrar no organismo através
da mucosa digestiva e ocular e de abrasões da pele. Alguns autores acreditam que as
brucelas também penetram por via respiratória.
As brucelas são parasitas intracelulares do sistema retículoendotelial. Ao atingir o
nódulo linfático mais próximo da porta de entrada, as bactérias são fagocitadas por
neutrófilos e macrófagos, podendo ser destruídas. As que sobrevivem, entrando,
multiplicando-se no interior destas células, provocam bacteremia e, em seguida, localizamse nas células do sistema reticuloendotelial dos nódulos linfáticos, baço, fígado, medula
óssea e de outros órgãos.
A brucelose humana pode ser uma infecção febril aguda, que cura em duas a quatro
semanas, ou uma doença de curso prolongado que se caracteriza por surtos febris, mal-estar
geral e esplenomegalia discreta. Freqüentemente , a infecção humana é subclínica.
DIAGNÓSTICO
O diagnóstico de brucelose pode ser bacteriológico ou sorológico. O primeiro
consiste no isolamento da bactéria do sangue, o que geralmente só é possível nos períodos
febris da infecção. Entretanto, como as brucelas não são isoladas nos períodos afebris e, às
vezes, nem mesmo no período febris, o diagnóstico sorológico assume grande
importância clínica. Várias técnicas podem ser usadas para a pesquisa de anticorpos
séricos, mas as preferidas são as de aglutinação em lâmina ( método rápido) ou em tubo.
TRATAMENTO
Embora as brucelas sejam sensíveis a vários antimicrobianos, as drogas de escolha
no tratamento das bruceloses são as tetraciclinas. A concentração inibitória destas drogas
é bastante baixa, sua ação sendo aparentemente bactericida e não bacteriostática.
EPIDEMIOLOGIA
A brucelose é uma zoonose, pois a infecção do homem é adquirida de animais. A
via de transmissão mais comum das Brucella abortus e Brucella melitensis é a ingestão
de leite ou queijos contaminados. As três espécies, entretanto, podem ser transmitidas por
outras vias, particular o contato direto com tecido dos infectados.
Os reservatórios naturais da Brucella abortus, Brucella suis e Brucella melitensis
são, respectivamente, bovinos, suínos, caprinos e ovinos, sendo o cão o reservatório da
Brucella canis.
A incidência de brucelose no homem caiu bastante com a introdução da
pasteurização do leite e de programas de erradicação da doença animal.
Escherichia
Estruteura Clonal das Populações de Escherichia coli
Um dos mais utilizados é a eletroforese de enzimas constitucionais (MLEE), que
permite a identificação de clones dentro de uma população de amostras ( entende-se
como clone uma linhagem de amostras provenientes de um mesmo ancestral).
Escherichia coli
Enterotoxigênica ( ETEC)
As ETEC são amostras de Escherichia coli que produzem as chamadas
enterotoxinas LT (termolábil) e ST ( termoestável). Algumas amostras produzem as duas
toxinas, enquanto outras produzem somente uma delas. A termoestabilidade é definida
pela retenção da atividade tóxica após incubação a 100 º. C, durante 30 minutos,
enquanto a termolabilidade significa que atividade da toxina é perdida nestas condições.
Escherichia coli Enteropatogênica
Clássica (EPEC)
As EPEC são sorotipos de Escherichia coli capazes de causar diarréia em
crianças com menos de um ano de idade( diarréia infantil). Até então, a Escherichia coli
era considerada bactéria de microbiota normal, embora alguns pediatras discordassem.
Em São Paulo, estas bactérias têm sido encontradas em torno de 30% de crianças até um
ano de idade com diarréia aguda endêmica, sendo assim mais freqüentes do que qualquer
outro enteropatógeno. A razão da grande prevalência das EPEC nestas crianças ainda
permanece desconhecida. Entretanto, a infecção é mais freqüente e mais grave naquelas
que não se alimentam de leite materno. A infecção por EPEC parece localizar-se, de
preferência, no intestino delgado.
O reservatório das EPEC parece ser o próprio homem. O mecanismo de
transmissão da infecção, na comunidade, ainda não foi estabelecido. Em hospitais e
berçários, a bactéria é transmitida por contato pessoal. Crianças com diarréia representam a
principal fonte de infecção.
Escherichia coli
Entero-Hemorrágica (EHEC)
As EHEC são amostras de Escherichia coli que produzem as citotoxinas SLT-I
(ou VT-I) e SLT-II (ou VT-II) e receberam esta designação por estarem associadas a
casos de colite hemorrágica.
As EHEC, podem causar diarréia branda, sanguinolenta(colite hemorrágica) e
síndrome hemolítica urêmica (HUS) em crianças e adultos.
Escherichia coli
Enteroagregativa (EAggEC)
Recebem esta denominação amostras de Escherichia coli que formam um padrão
agregativo de adesão, quando se associam com células, lembrando a disposição de tijolos
empilhados. Bactérias deste tipo são bastante freqüentes nas fezes de crianças normais e
com diarréia aguda, não havendo diferença significativas entre os dois grupos de
crianças.
Infecções Extra-Intestinais
As Escherichia coli mencionadas até agora, raramente causam infecção extra –
intestinal. Estas são causadas por Escherichia coli encontrada normalmente nos intestinos
e que podem se localizar em qualquer órgão ou tecido do corpo humano. Entretanto, três
grupos de infecção são mais freqüentes: infecção urinária, meningite do recém- nascido e
bacteremia.
Salmonella
Epidemiologia e Patogenicidade
Os sorotipos de Salmonella podem estar estritamente adaptados a um hospedeiro
particular ou podem ser ubiqüitários ( encontrados em grande número de espécies
animais). Por exemplo, o homem é o único reservatório natural de Salmonella typhi e
Salmonella paratyphi A, B e C. Alguns sorotipos são adaptados a uma determinada
espécie animal, como a Salmonella abortusovis (carneiro) e Salmonella gallinarium
(aves), enquanto que outros podem infectar indiferentemente o homem e uma grande
variedade de animais. Estes últimos sorotipos, como é o caso da Salmonella typhimurium,
são os maiores responsáveis pela infecção de origem alimentar.
A patogenicidade das salmonelas varia de acordo com o tipo sorológico, idade e
condições de saúde do hospedeiro. A Salmonella typhi é o agente da febre tifóide, que é
caracterizada por febre, dor de cabeça, diarréia, dor abdominal, podendo produzir, ainda,
danos respiratórios, hepáticos, esplênicos e/ou neurológicos. As salmonelas paratíficas
(A,B e C) causam uma infecção bastante semelhante à febre tifóide. De modo geral, os
demais sorotipos de Salmonella causam, no adulto normal, apenas uma enterocolite que
evolui sem complicações e desaparece dentro de uma semana ou menos. Como estas
salmonelas são geralmente veiculadas por alimentos (principalmente leite e produtos
avícolas), a infecção é também denominada toxinfecção de origem alimentar.
Nas crianças as salmonelas freqüentemente invadem a circulação provocando
infecção em outros órgãos.
Após a recuperação de uma infecção por Salmonella, alguns pacientes permanecem
assintomáticos, eliminando as salmonelas nas fezes por semanas, meses ou anos (portador
crônico). Estes portadores contribuem para a disseminação da Salmonella, principalmente
quando se trata de manipuladores de alimentos e, nestes casos, o diagnóstico deve ser
monitorado por cultura de fezes periódica. Nos portadores crônicos de Salmonella typhi, a
bactéria persiste na vesícula biliar, sendo eliminada continuamente através das fezes.
O clássico de portador crônico de Salmonella typhi é a Mary Tyfoide, uma
cozinheira profissional em Nova York, que foi responsável por vários surtos, durante
muitos anos. Ela acabou sendo presa por insistir em sua profissão, não aceitando sua
condição de portadora de doença grave.
ISOLAMENTO E IDENTIFICAÇÃO
O diagnóstico da infecções por Salmonella é realizado pelo isolamento e
identificação da bactéria. O material clínico a ser examinado depende do local da
infecção, Istoé, fezes nas enterocolites, sangue nas septicemias, liquor nas meninges e
assim por diante.
TRATAMENTO E PREVENÇÃO
As infecção por Salmonella são geralmente autolimitadas e a administração de
antibióticos no tratamento das gastroenterites nem sempre acelera a recuperação clínica,
sendo, inclusive responsável pelo prolongamento do período de excreção do agente,
além de determinar a emergência de amostras multirresistentes. Por outro lado, os
antibióticos são recomendados para as salmoneloses com complicações sistêmicas e nos
casos de febre tifóide, tanto na fase aguda da doença como na fase de portador. A
ampicilina, o cloranfenicol e a associação sulfametoxazol-trimetoprima são as drogas de
eleição para tratamento destes casos.
A prevenção das gastroenterites por Salmonella tam por base a manipulação e
preparo adequados de alimentos, principalmente ovos, carnes de aves. Para o controle da
febre tifóide, tem se tentando o desenvolvimento de vacinas. Vacinas injetáveis e orais
têm sido testadas, produzidas a partir de mutantes atenuados de Salmonella typhi ( amostra
Salmonella typhi 21a) ou Salmonella typhimurium, embora muitas vezes se desconheça a
natureza da mutação nessas amostras.
Shigella
PATOGENICIDADE
A doença humana causada por Shigella é chamada de shigelose ou disenteria
bacilar, sendo todos os sorotipos patogênicos. A shigelose localiza-se no íleo terminal e
cólon, caracterizando-se por invasão e destruição da camada epitelial da mucosa, com
intensa reação inflamatória. Em conseqüência disso, o paciente geralmente apresenta
leucócitos, muco e sangue nas fezes, Raramente a Shigella invade a circulação do
paciente .
Os mecanismos de virulência das shigelas são relativamente bem conhecidos.
Quando em presença de células em cultura de tecidos, as shigelas são prontamente
fagocitadas, mas logo destroem a membrana do vacúolo fagocitário, passando para o
citoplasma da célula. Uma vez no citoplasma, elas se movimentam em direção às células
adjacentes, que também são infectadas. O processo de disseminação continua até o
envolvimento praticamente completo da monocamada células. Acredita-se que é desta
maneira que as shigelas se disseminam pelo epitélio de cólon. Tanto em culturas de tecido
e de macrófago, como na mucosa intestinal, as células invadidas pela Shigella são
destruídas, com a liberação das bactérias para o meio extracelular. Nos intestinos, as
shigelas liberadas pela células destruídas localizam-se na lâmina própria da mucosa, onde
entram em contato com macrófagos e neutrófilos, ocorrendo intensa reação inflamatória da
mucosa. Convém mencionar que os macrófagos são destruídos por apoptose ou morte
celular programada.
Nas células epiteliais infectadas, as shigelas proliferam abundante. Levando à
célula a morte. Alguns estudos sugerem que a morte decorre da interferência das shigelas
com o metabolismo respiratório da célula.
Shigella dysenteriae Tipo 1
(Bacilo de Siga)
Esta Shigella difere das demais porque produz uma citotoxina que provoca
morte celular. Esta toxina é muito semelhante à toxina SLT-I, inclusive em seu
mecanismo de ação. Acredita-se que a síndrome hemolítica urêmica (HUS) que
acompanha as infecções causadas pelo bacilo de Shiga esteja associada à produção desta
toxina.
DIAGNÓSTICO
O diagnóstico da infecção por Shigella é feito pela semeadura das fezes do
paciente em meios de cultura, com posterior identificação das colônias suspeitas por meio
de provas bioquímicas e sorológicas.
TRATAMENTO
A maioria dos autores recomenda o uso de antibióticos nas infecções de Shigella.
De modo geral, estes microrganismos são sensíveis aos antibióticos e às quinolonas, mas
bastante resistentes aos sulfonamídicos. A realização do antibiograma com a Shigella
isolada é uma conduta recomendável, pois não são raras as infecções causadas por
amostras resistentes a um outro antibiótico ou portadoras de resistência múltipla.
EPIDEMIOLOGIA E PROFILAXIA
Quando mais pobres as condições higiênicas da comunidade, maior a incidência
da shigelose. A infecção é adquirida pela ingestão de água contaminada ou de alimentos
preparados com água contaminada. Entretanto, bem demonstrado que as shigelas podem
ser transmitidas por contato pessoal.
Yersinia
Yersinia pestis
A Yersinia pestis é o agente etiológico da peste, uma eminentemente epidêmica
no passado, que se espalhou da Ásia para a Europa durante a Idade Média.
O reservatório de Yersinia pestis é representado por roedores selvagens ou
domésticos, especialmente os ratos. A principal via transmissão da bactéria é através da
picada de pulgas infectada, que injetam a bactéria através da pele do hospedeiro. Mais
raramente a doença pode ser adquirira através de contato homem-homem, via inalação de
aerossóis. A bactéria presente na circulação sanguínea atinge os linfonodos, geralmente os
axilares e inguinais. A Yersinia pestis é ingerida pelos macrófagos residentes no
linfonodos, mas é capaz de sobreviver e se multiplicar em macrófagos não-ativados. A
reação inflamatória desenvolvida como decorrência da proliferação bacteriana nos
linfonodos resulta no inchaço (bubo) característico da forma bubônica da doença. As
bactérias destes linfonodos podem atingir novamente a circulação sanguínea, sendo desta
forma da doença denominada septicêmica , podendo ocorrer o choque séptico.
Eventualmente, a bactéria pode atingir os pulmões, parasitando os macrófagos alveolares.
Os indivíduos que apresentam a forma pulmonar da doença podem transmitir a infecção
através de aerossóis. A inalação direta destes aerossóis produz uma doença de progressão
mais rápida do que a peste transmitida pela picada de pulga, sugerindo que as bactérias
inaladas
estão expressando todos os fatores de virulência importantes para o
estabelecimento da infecção. A forma pulmonar da doença apresenta alta fatalidade,
podendo levar ao óbito em poucos dias. Os doentes com peste freqüentemente desenvolve
lesões necróticas nos vasos sanguíneos periféricos, provavelmente como um resultado
da coagulação intravascular disseminada induzida pelo LPS. Estas lesões dão um aspecto
escurecido à pele, o que faz a doença ser também conhecida como peste negra.
DIAGNÓSTICO
A Yersinia pestis não é uma bactéria exigente, sendo facilmente cultivada em ágar
sangue e outros meios usados para o isolamento de enterobactérias
TRATAMENTO E PREVENÇÃO
O tratamento da peste requer antibioticoterapia imediata., a fim de se conseguir
resultados afetivos, uma vez que esta doença pode levar ao óbito rapidamente.
A profilaxia para a peste deve visar condições de vida que evitem o contato com
os animais infectados portadores das pulgas vetores, especialmente os roedores
domésticos.
A vacina utilizada contra a peste, constituída da bactéria morta, é relativamente
eficiente, protegendo os indivíduos vacinados por um ano.
Yersinia enterocolítica
E Yersinia pseudotuberculosis
A Yersinia enterocolítica, pode causar diferentes tipos de infecção no homem,
sendo a infecção intestinal a mais importante. A Yersinia pseudotuberculosis, embora
primariamente considerada um patógeno de animais, também pode atingir o homem,
causando principalmente uma enterocolite. As infecções intestinais causadas por estas
bactérias são adquiridas pela via oral-fecal, por ingestão de água e alimentos, como leite
e carne suína contaminados. Os sintomas da infecção intestinal por Yersinia
enterocolitica variam de brandos a severos, e são caracterizados por diarréia, febre e dor
abdominal. Alguns pacientes apresentam quadro clínico de apendicite aguda, devido à
intensa inflamação do íleo terminal e comprometimento dos gânglios mesentéricos.
Por sua vez, Yersinia pseudotuberculosis causa uma infecção intestinal semelhante
à causada pela Yersinia enterocolitica, exceto pela ausência de diarréia. Também é mais
freqüente esta infecção se tornar sistêmica, sendo que os sintomas clínicos estão
associados à endotoxemia.
DIAGNÓSTICO
O diagnóstico da infecção intestinal por Yersinia enterocolitica é feito pela
coprocultura das fezes em meios de MacConkey e SS, a 37 ºC, com a posterior
identificação bioquímica e sorológica da bactéria.
TRATAMENTO E PREVENÇÃO
As infecções intestinais por Yersinia enterocolitica não exigem tratamento com
antimicrobianos, pois são geralmente autolimitadas e, também, não há evidências de que
a administração destas drogas diminui a duração dos sintomas. Entretanto, nas infecções
extra-intestinais ou sistêmicas, a antibioticoterapia é indicada. Vários antibióticos podem
ser utilizados, uma vez que a bactéria praticamente não apresenta resistência, a não ser aos
antibióticos betalactâmicos aos quais é naturalmente resistentes.
Para a prevenção eficiente da infecção intestinal por Yersinia enterocolitica e
Yersinia pseudotuberculosis é muito importante a utilização de água tratada, tanto para
consumo quanto para a lavagem e preparo de alimentos. Além disso, também são
necessários cuidados de higiene pessoal, principalmente quando a lavagem da mãos, para
evitar a contaminação dos alimentos com fezes. Aos manipuladores manuais de
alimentos é indicado o uso de luvas.
Edwardsiella
A Edwardsiella tarda de uma bactéria raramente isolada do homem. Algumas
evidências clínicas e laboratoriais obtidas recentemente sugerem que esta bactéria pode
causar infecção intestinal no homem, devido à invasão da mucosa.
Citrobacter
Embora as espécies de Citrobacter sejam encontradas com relativa freqüência nos
intestinos do homem, raramente são isoladas do processo infeccioso, As infecções
causadas por estes germes incluem pielonefrites, meningites do recém-nascido, abscesso
cerebral, endocardite e bacteremias. Estas infecções tendem a predominar em indivíduos
com defesas comprometidas e, por esta razão, ocorrem basicamente em hospitais.
Klebsiella
A Klebsiella pneumoniae é encontrada normalmente nos intestinos. É um dos
poucos bacilos Gram-negativos que causam pneumonia lobar. Os alcoólatras são
praticamente sensíveis à infecção. A pneumonia geralmente se localiza nos lobos
superiores, acompanhando-se de necrose que pode levar a formação de cavidades. Não
raramente, a bactéria é também encontrada em associação com infecção do aparelho
urinário, endocardites e vários tipos de infecção pós-cirúrgicas. Algumas estatísticas
demonstram que Klebsiella pneumoniae pode ser responsável por 10% das infecções
hospitalares. Freqüentemente
a
amostra hospitalar é resistente à maioria dos
antimicrobianos.
A klebsiella rhinoschleromatis é o agente
do escleroma, um processo
granulomatoso crônico que atinge as mucosas do nariz, seio paranasais, faringe, laringe,
ouvido médio e até os brônquios. O escleroma é uma doença que ocorre principalmente
em áreas endêmicas da Europa Oriental ( onde é conhecida como lepra eslávica).
A infectividade da doença é bastante baixa, sendo transmitidas por contato direto
e prolongado.
A Klebsiella azaenae, esta infecção é uma rinite atrófica de evolução crônica, que
se manifesta por perda da arquitetura de mucosa nasal e secreção mucopurulenta fética.
Enterobacter
Freqüentemente, entretanto, são isoladas, de diferentes espécimes clínicos, de
pacientes hospitalizados. O papel desempenhado do Enterobacter, na gênese do processo
infeccioso, deve ser avaliado clínica e bacteriologicamente. Vários casos de bacteremia ,
decorrente da aplicação endovenosa de líquidos contaminados, têm sido descritos.
Hafnia
A Hafnia alvei não é rara. Sua patogenicidade é semelhante à descrita para
Enterobacter.
Serratia
A Serratia marcescens é germe causador de infecção hospitalar e, provavelmente,
devido à sua múltipla resistência aos antibióticos, sua freqüência tem aumentado nos
últimos anos. As infecções causadas por ela podem se localizar em qualquer órgão.
Proteus, Morganella e Providencia
As espécies dos três gêneros são encontradas regularmente nos intestinos do
homem, sendo bem mais freqüentes Proteus mirabilis e Morganella morganii. As
infecções causadas por estas bactérias ocorrem principalmente no trato urinário, devendo
ser notado que, enquanto o Proteus mirabilis ocorre em infecções adquiridas na
comunidade, os outros estão quase sempre associados à infecção hospitalar. Como
Proteus mirabilis, Proteus vulgaris, Morganella morganii e Providencia rettgeri
hidrolizam a uréia formando amônia, a urina de paciente cronicamente in por estas
bactérias pode se tornar muito alcalina, o que favorece a formação de cálculos, devido à
diminuição da solubilidade do cálcio.
Vibrio
O gênero Vibrio é constituído de bacilos Gram-negativos curvos e compreende
várias espécies. A mais importante é o Vibrio cholerae, uma vez que ele é responsável
pela cólera, uma doença endêmica em extensas áreas do globo terrestre. Outra espécie que
deve ser destacada é o Vibrio parahaemolyticus, cujo papel na etiologia das toxinfecções
alimentares vem sendo reconhecido de maneira crescente, nos últimos anos.
Vibrio cholerae
O último hospedeiro do Vibrio cholerae é o homem. A bactéria é transmitida pela
ingestão de água e alimentos contaminados. A infecção limita-se à superfície da mucosa
intestinal, onde a bactéria adere e produz uma potente toxina, denominada toxina colérica
(CT), que é semelhante à enterotoxina LT de Escherichia coli, sendo constituída de uma
subunidade A e cinco subunidades B .
O diagnóstico da cólera é realizado através do isolamento do Vibrio cholerae das
fezes.Seguindo-se a determinação de seu sorogrupo e a produção da toxina colérica, a
qual é determinada através de ELISA, sondas moleculares ou PCR (polimerase chain
reaction). O tratamento consiste na reposição de líquidos e eliminação da bactéria através
de antibióticos.
Atualmente, estão sendo investigados vários tipos de vacinas, inclusive as
preparadas com amostras vivas de Vibrio cholerae. A vacina clássica, que é uma suspensão
de Vibrio cholerae morto, oferece proteção parcial.
Vibrio parahaemolyticus
O Vibrio parahaemolyticus é encontrado na água do mar e em animais marinhos,
em todos os continentes. A bactéria não tem sido investigada em nosso meio, mas sabese que é uma importante causa da infecção intestinal. Na maioria das vezes a infecção é
veiculada através de peixes consumidos sem tratamento térmico adequado. No Japão, a
bactéria é responsável por 70% dos casos de intoxicação alimentar no verão.
O diagnóstico é feito pelo isolamento da bactéria das fezes do paciente. A
demonstração do Vibrio no alimento ingerido tem valor de diagnóstico.
Família Campylobacteriaceae
Gênero Campylobacter
São móveis por flagelação monopolar ou bipolar monotríquia. Estas bactérias são
incapazes de proliferar em presença do ar atmosférico, porém também não crescem em
anaerobiose. São microaerófilos estritos, precisando de 5% – 6% de O2 para proliferar.
PATOGENICIDADE
O Campylobacter jejuni é um enteropatógeno que eventualmente invade a
circulação, infecção em diferentes órgãos. A infecção intestinal localiza-se nos intestinos
delgado e grosso, onde a bactéria adere e prolifera. O Campylobacter jejuni não possui
fímbrias, porém tem-se demonstrado que o flagelo e o LPS atuam como adesinas, que
permitem a adesão da bactéria à célula epitelial e ao muco intestinal. A forma curvoespiralada e o movimento típico em “saca-rolha” do Campylobacter, como também a
atração quimiotática que exerce o muco intestinal sobre a bactéria, facilitam o contato
desta com epitélio do intestino. A adesão pode ser inibida, experimentalmente , por
anticorpos específicos antiflagelos.
O mecanismo da diarréia ainda não foi esclarecido completamente. Em alguns
paciente não há dúvida de que o Campylobacter jejuni invade a mucosa intestinal,
determinando ulceração e diarréia mucossanguinolenta. Entretanto, em muitos pacientes, a
manifestação principal é
diarréia aquosa, semelhante à causada por
bactérias
enterotoxigênicas. Estudos recentes mostraram que o Campylobacter jejuni produz uma
enterotoxina semelhante à enterotoxina termolábil (LT) de Escherinchia coli e que
sobrenadantes da culturas da bactéria determinam aumento de secreção aquosa no nível da
mucosa intestinal de ratos e alterações morfológicas em culturas celulares.
Em conjunto, estes dados sugerem que a diarréia causada por Campylobacter
jejuni pode ser decorrente tanto de invasão como de produção de fatores enterotóxicos,
mecanismos que poderiam operar simultânea ou separadamente.
DIAGNÓSTICO
O diagnóstico é feito pelo isolamento e identificação do germe. O isolamento é
feito por semeadura das fezes em ágar-sangue contendo misturas antimicrobianas que
suprimem o crescimento de outros germes da flora intestinal.
A identificação do Campylobacter jejuni tem por base sua morfologia,
características culturais e propriedades bioquímicas.
O exame bacterioscópico das fezes
costuma mostrar células típicas de
Campylobacter, bem como leucócitos em quantidades variáveis.
TRATAMENTO
As infecções intestinais por Campylobacter geralmente curam espontaneamente,
dispensando, assim, o uso de antimicrobianos. Entretanto, quando a terapêutica for
indicada, o antibiótico de escolha é a eritromicina. Porém, como em muitas regiões tem-se
demonstrado a existência de amostras resistentes a esta droga, é conveniente determinar a
sensibilidade da amostra isolada.
EPIDEMIOLOGIA
O Campylobacter jejuni é extremamente ubiqüitário sendo encontrado na água,
alimentos e intestinos do homem e maioria dos animais domésticos e de vida livres.
O homem adquire a infecção por ingestão de água e alimentos contaminados, ou
pelo contato com animais e portadores. Entretanto, o mecanismo de transmissão mais
freqüente é a ingestão de alimentos contaminados. A doença ocorre em qualquer idade ,
mas é predominante nos primeiros cinco anos de vida .
A elevada taxa de portadores assintomáticos parece estar relacionada à presença de
anticorpos séricos que surgem em conseqüência de infecções repetidas o que,
aparentemente, parece ser muito freqüente em indivíduos que vivem em condições
higiênicas insatisfatórias ou que, por razões laborais, mantêm estreito contato com animais
ou outras fontes de infecção. Nos países de clima temperado, a infecção predomina no
verão.
Gênero Arcobacter
O gênero Arcobacter ( do latim: arcus, arco; e do grego: bacter, bactéria) foi
proposto em 1991 agrupando bactérias que, por apresentarem características morfológicas
semelhantes,
foram consideradas, originalmente, como
pertencentes ao gênero
Campylobacter. Porém, estudos realizados no DNA e no rRNA destas bactérias permitiram
demonstrar que não existiam relação genotípicas com as espécies de Campylobacter,
aconselhando a criação deste novo gênero. È constituído de bacilos Gram-negativos
curvos, em forma de S ou helicoidais, não-esporulados. Podem proliferar entre
5o.C e
o
37 ºC, sendo os 30 .C a temperatura ótima de crescimento. Algumas amostras podem
faze-lo a 42 ºC.
Arcobacter butzlei
Esta espécie foi descrita em 1991 como Campylobacter butzlei, tendo sido isolada
de fezes diarréicas de animais e do homem. É capaz de crescer em aerobiose entre 15o.C e
37o.C, sendo a única espécie da família Campylobacteraceae que pode proliferar em agarMacConKey. Arcobacter butzlei tem sido isolada de fetos abortados de bovinos e
porcinos; de fezes de avestruz, primatas e pessoas com diarréia. Em seres humanos
também foi encontrada em hemoculturas e no conteúdo peritoneal de pacientes com
apendicite aguda. Embora tenha sido associada com várias entidades clínicas, seu
verdadeiro rol patogênico de infecções humanas deve ser esclarecido futuramente.
Gênero Helicobacter
O gênero Helicobacter ( do grego: helix, helicoidal; bacter, bactéria) é constituído
de bacilos Gram-negativos curvos ou helicoidais. Não formam esporos e, em culturas
velhas, podem transformar – se em corpos esféricos ou cocóides. São móveis por
flagelação.
Sua temperatura ótima de crescimento é de 37 º.C . Inicialmente, devido às suas
semelhanças morfológicas, as espécies deste gênero foram consideradas como pertencentes
ao gênero Campylobacter. Porém estudos de seqüenciamento
do RNA ribossômico
mostraram que estas bactérias apresentavam uma posição filogenética diferente à das
espécies de Campylobacter. Além disso demonstrou –se que existem diferenças
ultraestruturais, de composição dos ácidos graxos, nas menaquinonas respiratórias e em
suas capacidades enzimáticas. Estas diferenças permitiram, em 1989, a criação do gênero
Helicobacter. A espécie tipo é Helicobacter pylori.
PATOGÊNESE E PATOGENICIDADE
Desde os primeiros isolamentos correlacionou-se a presença destas bactérias na
mucosa gástrica com produção de gastrite e úlcera gástrica e duodenal. Porém, sua
associação com estas patologias gastroduodenais tem sido motivo de controvérsias e
intensas pesquisas clínicas, epidemiológicas e microbiológicas, existindo, atualmente,
abundante informação que proporciona evidências suficientes a respeito da capacidade
patogênica do Helicobacter pylori.
Esta bactéria coloniza preferencialmente a superfície epitelial e as criptas
gástricas, atravessando a camada mucosa que recobre o estomago e produzindo a gastrite
crônica ativa, conhecida como gastrite tipo B. Esta é caracterizada pela ocorrência de
mudanças histopatológicas no epitélio, com aumento de células mononucleares e presença
de infiltrado neutrofílico. Compromete as células secretórias de muco e a inflamação é
mais acentuada na região do antro, embora esta possa envolver também a região do
fundo. Habitualmente Helicobacter pylori não está associado com a gastrite crônica autoimune tipo A, a qual compromete o corpo gástrico.
Helicobacter pylori também pode ser isolado do duodeno, principalmente am áreas
de mucosa gástrica ectópica. A duodenite e a úlcera duodenal estão em estreita relação
com a presença do Helicobacter pylori no antro gástrico.
Tendo sido demonstrado que a infecção por Helicobacter pylori persiste ao longo
do tempo produzindo gastrite crônica, atualmente muitos grupos de pesquisadores tentam
demonstrar
a participação desta entidade nosológica como fator de risco no
desenvolvimento do câncer gástrico.
Helicobacter pylori elabora uma uréase, enzima de atividade extremamente forte
que desdobra a uréia em amônio e CO2 produzindo um efeito citopático sobre as células
epiteliais e elevação do pH gástrico. Sendo o Helicobacter pylori extremamente sensível à
acidez a modificação do pH gástrico – de ácido a neutro – é um fator que permite à
bactéria evadir a ação deletéria do suco gástrico, favorecendo a persistência da infecção.
A ativa motilidade conferida pelos flagelos permite à bactéria atravessar
rapidamente a camada de muco que recobre o estômago, para atingir a superfície
epitelial e as criptas, evitando, também desta forma, o efeito destrutivo do suco gástrico.
DIAGNÓSTICO
O diagnóstico bacteriológico do Helicobacter pylori realiza-se a partir de amostras
de biópsias gástricas ou duodenais obtidas por endoscopias.
A cultura deve ser feita a partir da biópsia o mais rapidamente possível após a
colheita para evitar a perda da viabilidade que poderia ocorrer pela dessecação ou pelo
efeito nocivo do oxigênio sobre o Helicobacter.
Uma prova rápida, presuntiva, muito difundida na prática clínica, é a pesquisa da
urease no tecido gástrico.
Visando à realização de um diagnóstico não-invasivo do Helicobacter pylori, foi
desenvolvida a técnica do bafo ( urea breath test) através da qual os pacientes ingerem
uma quantidade de uréia marcada com carbono radiativo (C13 ou C14). Trinta minutos
depois da ingestão é medida a relação *C/C no ar exalado pelos pacientes. Nas pessoas
infectadas com Helicobacter pylori detecta-se aumento significativo de *CO2.
TRATAMENTO E SENSIBILIDADE ÀS DROGAS ANTIMICROBIANAS
A maioria dos antibióticos betalactâmicos é ativa contra Helicobacter pylori.
EPIDEMIOLOGIA
Helicobacter pylori é uma bactéria de distribuição mundial que somente tem sido
isolada do epitélio gastroduodenal do ser humano. Não são conhecidos reservatórios
animais ou ambientais para esta bactéria. Postula-se que o modo de transmissão poderia
ser de pessoa a pessoa e a rota de infecção, a via oral. Uma vez adquirida, a infecção
pode persistir por anos e até mesmo durante toda vida. Infecções iatrogênicas, derivadas
do emprego de instrumental contaminando , têm sido descritas.
Nos países desenvolvidos, a infecção á pouco freqüente na infância. Porém, a
incidência aumenta com a idade á razão de 0,5% a 1% por ano e em torno de 50% da
população acima de 60 anos apresenta a infecção.
Pseudomonas
O Gênero compreende grande número de espécies ( mais de 100) de bacilos
Gram-negativos, normalmente diferenciados por meio de provas bioquímicas, testes de
sensibilidade a antibióticos, formação de pigmentos, números e localização dos flagelos .
As espécies relacionadas ao homem são em torno de 25.
PATOGENICIDADE
A P. aeruginosa é um germe tipicamente
oportunista, que pode causar várias
doenças. As infecções localizadas, em conseqüência de processos cirúrgicos ou
queimaduras, podem resultar em bacteremias severas. Infecções urinárias, associadas ao
uso de cateteres, são freqüentes. Os portadores de fibrose cística são, em sua maioria,
colonizados pela P. aeruginosa, embora raramente apresentem bacteremia. Presume-se que
esta resistência seja devida à presença de anticorpos sérios em níveis elevados. Em alguns
destes pacientes, a bactéria provoca pneumonia mortal. Pneumonia graves podem
também ocorrer em pacientes que usam respiradores contaminados.
Vários estudos têm demonstrado que a P. aeruginosa geralmente coloniza o trato
respiratório, depois de algumas doenças ou do uso de cateteres.
TRATAMENTO
A P. aeruginosa é naturalmente resistente a vários antibióticos betalactâmicos, e
também às tetraciclinas, cloranfenicol, cotrimoxazol e outros. Os antibióticos mais
eficientes são gentamicina, amicacina, algumas penicilinas semi-sintéticas ( carbenicilina)
e a polimixina. A bactéria pode adquirir resistência a qualquer um destes agentes
terapêuticos ( com exceção de polimixina), através de mutações ou da aquisição de
plasmídios de resistência. Recomenda-se a realização do antibiograma para seleção do
antibiótico a ser usado no tratamento.
EPIDEMIOLOGIA
A P.aeruginosa normalmente habita o solo, água e vegetais . Pode ser encontrada
na pele em tem sido isolada das fezes e garganta de 3% a 5% dos indivíduos normais.
Em pacientes hospitalizados, a taxa de portadores pode ser bastante elevada. A freqüência
das infecções pela P. aeruginosa vem aumentando progressivamente. Atualmente esta
bactéria á responsável por, aproximadamente, 15% dos casos de bacteremia causada por
germes Gram-negativos. A mortalidade destes processos chega a ser de 50%. Nos
hospitais, as vias de transmissão de P. aeruginosa são representadas por desinfetantes,
respiradores, alimentos, água etc., sendo a bactéria introduzida no hospital tanto através de
portadores como frutas e vegetais.
OUTRAS ESPÉCIES DE Pseudomonas
A P. maltophilia e a P. cepacia praticamente só ocorrem em pacientes
hospitalizados.
Duas espécies de Pseudomonas, a P. mallei e a P. pseudomallei, acusam infecção
específicas. A Pseudomonas mallei, uma espécie principalmente patogênica para eqüinos,
pode causar pneumonia no homem. A infecção é adquirida de animais doentes, sendo
bastante rara atualmente . A infecção por esta espécie é também conhecida como mormo.
Anteriormente, a P. mallei era designada Actino bacillus mallei.
A espécie P. pseudomallei, aparentemente um habitante de solos tropicais, causa
no homem infecção respiratórias. A doença á designada melioidose, sendo também
bastante rara.
GENERALIDADES SOBRE ANAERÓBIOS
Sabe-se que as bactérias anaeróbias conseguem sobreviver ou crescer em ambientes
com relativa ausência de oxigênio sem que se conheça integralmente por que elas são
mortas ou inibidas em presença do mesmo.
PATOGENICIDADE
Os mecanismos de virulência das bactérias anaeróbias não estão totalmente
compreendidos. As infecções anaeróbias por agentes exógenos são relativamente
incomuns, contrariamente às de natureza endógena que, embora apresentem diversidade
muito grande nos tipos de infecções, são causadas por número relativamente limitado de
espécies bacterianas.
As doenças específicas causadas por bactérias anaeróbias são o tétano, botulismo,
gangrena gasosa e colite pseudomembranosa e doenças gastroentérica causada por
Clostridium perfringens. São todas de natureza exógena e seus agentes pertencentes ao
gênero Clostridium. Estas mesmas bactérias e outras pertencentes a outro gênero causam
vários processos infeccioso endógenos, como bacteremias, inflamação, supurações e
abscessos no nível dos órgãos e tecidos.
DIAGNÓSTICO
Em algumas doenças, como tétano, o diagnóstico é basicamente clínico. Em outras,
como botulismo, conseqüentemente à intoxicação alimentar, o diagnóstico clínico pode
ser confirmado pela demonstração da toxina no alimento ingerido, ou nos fluidos
orgânicos do paciente. Nas demais doenças, o diagnóstico é eminentemente bacteriológico,
sendo feito pela demonstração direta da (s) bactéria (s) no material clínico ou pelo
isolamento da (s) mesma (s) pela cultura.
Existe uma série de sintomas ou sinais clínicos sugestivos da possibilidade de
infecção por microrganismo anaeróbio, a saber:
1) secreção fétida devida a produtos do metabolismo anaeróbico;
2) localização da infecção adjacente a sítios de colonização bacteriana (mucosas);
3) tecido necrosado, gangrena;
4) gás nos tecidos ou secreções;
5) presença de grânulos de enxofre nas secreções (actinomicose);
6) infecção associada a tumores malignos;
7) coloração negra em secreções contendo sangue;
8) infecções após mordidas humanas ou animais.
A demonstração direta da (s) bactéria (s) no material clínico é feita através de
bacterioscopia de esfregaços corados pelo método de Gram.
TRATAMENTO
O tratamento etiológico das infecções por germes anaeróbios inclui o
emprego de antimicrobianos apropriados, anti-soros, gamaglobulina, além da
drenagem cirúrgica, quando esta for possível. Deve ser notado, entretanto, que a
sensibilidade dos anaeróbios é bastante diferente da dos aeróbios ou dos anaeróbios
facultativos.
O cloranfenicol é a droga de escolha nos casos de infecção para as quais os
dados bacteriológicos adequados ainda não são disponíveis.
A penicilina demonstra geralmente excelente atividade contra anaeróbios de
um modo geral.
A soroterapia é indicada no tratamento do tétano, botulismo e gangrena
gasosa.
São recomendadas, quando possível, a drenagem de pus, a retirada de
tecidos necrosados, além do uso local, quando as lesões forem expostas, de
peróxido de hidrogênio.
EPIDEMIOLOGIA
Com exceção do tétano, botulismo e certos casos de gangrena gasosa, as
infecções por germes anaeróbios são quase sempre endógenas, isto é, são causadas
pelos anaeróbios normalmente presentes em uma das áreas do corpo humano.
MICOBACTÉRIAS E NOCARDIAS
Mycobacterium
O gênero Mycobacterium contém grande número de espécies, sendo que
várias delas sempre foram reconhecidas como espécies, mas outras o foram só
recentemente. Estas últimas até então, eram denominadas micobctérias atípicas ou
anônimas. São também denominadas micobactérias oportunistas, uma vez que
freqüentemente causam infecções em indivíduos que estão com as defesas do
organismo diminuídas devido a processos diversos, incluindo AIDS.
PROPRIEDADES GERAIS DE IMPORTÂNCIA MÉDICA
As micobactérias são germes aeróbios estritos. Várias evidências sugerem
que a predileção do Mycobacterium tuberculosis pelos pulmões está relacionada
com a tensão de O2 neste órgão.
A velocidade de crescimento dos micobactérias é bastante variável. Devese notar que a espécie de maior significado clínico, Mycobacterium tuberculosis,
cresce muito lentamente , sendo o seu tempo de geração de aproximadamente 12
horas.
A temperatura ótima de crescimento das micobactérias também é variável.
As que crescem melhor em temperatura inferior a 37 º C, como Mycobacterium
marinum e M. ulcerans, geralmente causam somente infecção cutânea, uma vez
que a temperatura da pele é mais baixa que a das regiões mais profundas do
organismo.
PATOGENICIDADE
Mycobacterium tuberculosis
A infecção pelo Mycobacterium tuberculosis geralmente se inicia na
parênquima dos lobos pulmonares inferiores, passando em seguida para os nódulos
linfáticos da região hilar, de onde é levada para vários órgãos e tecidos, pela
corrente sanguínea. A infecção do parênquima pulmonar e dos nódulos linfáticos
da região hilar é chamada complexo primário e este, juntamente com os focos
infecciosos que se formam nos diferentes órgãos e tecidos, infecção primária.
A infecção primária pode apresentar dois tipos básicos de evolução: a)
numa pequena porcentagem de indivíduos ( em torno de 5 a 10%) ela progride, de
maneira constante, se transformando em tuberculoso ativa, que pode ser
disseminada, pulmonar (no nível do complexo primário ou dos ápices pulmonares),
renal, óssea ou em qualquer órgão onde a bactéria chega pela corrente sanguínea e
desenvolve um foco infeccioso; b) o outro tipo de evolução ocorre em,
aproximadamente, 90 a 95 % dos indivíduos e se caracteriza por uma interrupção,
mais ou menos brusca, da infecção primária. Entretanto, a interrupção não é
completa, uma vez que a bactéria pode permanecer em vários dos focos infecciosos
que se estabeleceram durante sua disseminação pela corrente sanguínea. Estes
focos são encontrados principalmente nos órgãos e tecidos onde uma tensão
apropriada de O2 favorece a proliferação do Mycobacterium tuberculosis, isto é,
ápices pulmonares, rins, extremidades dos ossos longos, nódulos linfáticos etc.
Correspondendo a uma característica proeminente da infecção pelo
Mycobacterium tuberculosis, os focos de infecção latentes podem ser reativados,
transformando-se em tuberculose pulmonar ou de qualquer outro órgão. Um dos
focos que sofrem reativação com mais freqüência é dos ápices pulmonares, o que
explica a grande prevalência desta forma clínica de tuberculose, que, aliás, é
também conhecida como tuberculose secundária, tuberculose adulto, tuberculose
pós-primária e etc.
O tempo necessário para a reativação de um foco de infecção latente é
bastante variável, podendo ser meses ou anos. Em muitos indivíduos eles
permanecem latentes por toda a vida. Existem na literatura vários estudos sobre a
provável influência da idade, sexo, fatores étnicos e constituição genética.
O Mycobacterium tuberculosis determina três tipos básicos de reação
inflamatórias: exsudativa, produtiva e necrótica. A inflamação exsudativa é
encontrada principalmente na infecção primária, antes do desenvolvimento de
hipersensibilidade tardia. A reação produtiva se caracteriza pela formação de
granulomas ou tubérculos (o termo tuberculose deriva desta reação), que são
constituídos de macrófagos (células epitelióides), linfócitos e outras células. Os
tubérculos geralmente aparecem quando a quantidade de bacilos, ou de antígenos,
no sítio de infecção é baixa e a hipersensibilidade tardia apresenta níveis elevados.
A reação necrótica ocorre, basicamente, quando a quantidade de antígeno no local
da infecção e a hipersensibilidade dos tecidos são bastante elevados. A necrose
encontrada na tuberculose é do tipo caseoso, isto é, tem o aspecto de queijo, se
caracterizando ainda por ser incompleta e pobre em oxigênio. Embora possa
ocorrer durante a infecção primária, a necrose caseosa é característica da
tuberculose secundária.
Mycobacterium bovis
O Mycobacterium bovis causa tuberculose no gado bovino, sendo também
bastante virulento no homem. A grande maioria dos casos de tuberculose humana
por esta micobactéria é transmitida pelo leite não pasteurizado, proveniente de
vacas tuberculosas. Os bacilos ingeridos penetram pela mucosa da orofaringe e do
trato digestivo, invadindo, respectivamente, os nódulos mesentéricos . A partir
destes focos, a doença pode se disseminar para outros tecidos ou órgãos.
Mycobacterium ulcerans
Causa lesões cutâneas
ulceradas no
principalmente na áfrica e Austrália.
homem, sendo
encontrada
Micobactérias anônimas
As infecções pelas micobactérias anônimas podem ocorrer em diferentes
órgãos. Deve ser dito que estas infecções não são freqüentes, mas talvez o sejam
mais do que se acredita. De modo geral, os livros não enfatizam a existência das
micobactérias anônimas e, por esta razão, estas bactérias são raramente lembradas
como causa de doença.
DIAGNÓSTICO
O diagnóstico pode ser feito pelo exame microscópico de esfregaços
corados pelo método de Ziehl-Neelsen e pela cultura. O material clínico
selecionado para exame depende da
localização de doença. Nas infecções
pulmonares, colhe-se o escarro; nas urinárias, a urina.
O exame bacterioscópico é extremamente importante nas infecções
pulmonares, porque, quando positivo, permite o início imediato do tratamento. Nas
infecções urinárias, seu valor é discutível.
TRATAMENTO
As drogas utilizadas no tratamento das micobacterioses freqüentemente não
são ativas contra as outras bactérias. Mesmo entre as micobactérias, a
sensibilidade do Micobacterium tuberculosis é bastante diferente da normalmente
apresentada pelas outras espécies. Por esta razão, para fins terapêuticos,
considera-se o Mycobacterium tuberculosis separadamente.
Micobactérias anônimas
Micobactérias anônimas apresentam comportamento heterogêneo frente aos
diferentes agentes usados no tratamento das infecções por elas causadas.
ASSOCIAÇÃO DE DROGAS
No tratamento da tuberculose e de outras infecções por micobactérias
anônimas, é mais freqüente a utilização de duas ou mais drogas. No caso das
infecções por Mycobacterium tuberculosis, o objetivo da associação é evitar a
seleção de mutantes.
EPIDEMIOLOGIA
O Mycobacterium tuberculosis é geralmente transmitido no núcleo de
gotículas respiratórias provenientes de pacientes tuberculosos. Quanto mais
próximo o paciente, mais fácil o contágio.
O Mycobacterium bovis é freqüentemente transmitido pelo leite nãopasteurizado de bovinos doentes. Enquanto, profissionais que trabalham com
animais doentes podem adquirir a infecção por via respiratória.
Várias espécies de micobactérias anônimas são bastante ubiquitárias, sendo
encontradas no solo, água, animais domésticos, leite e outros alimentos. Estas
micobactérias
podem contaminar diferentes ambientes e colonizar
temporariamente, a superfície do corpo e secreções. Em algumas regiões, a
freqüência de infecções por micobactérias anônimas é bastante elevada. A maioria
das infecções parece ser adquirida por via respiratória ou pelo contato direto do
indivíduo com o reservatório natural da bactéria.
A profilaxia das infecções por Mycobacterium tuberculosis pode ser feita
por vacinação ou pelo uso de antibacterianos.
Mycobacterium leprae
Como as demais micobactérias, o Mycobacterium leprae, ou bacilo da lepra,
é álcool-ácido-resistente. Até o presente, esta bactéria não foi cultivada in vitro,
mas prolifera, formando granulomas, quando inoculada na pata de camundongos.
PATOGENICIDADE
Não são conhecidos fatores estruturais ou toxinas que possam explicas as
manifestações clínicas da lepra. São conhecidas duas formas polares de lepra e
várias intermediárias. As formas polares são a lepra lepromatosa (LL) e a lepra
tuberculóide (LT). Na LL, o doente apresenta grande quantidade de bacilos em
suas lesões, enquanto na LT não ocorrem bacilos ou ocorrem em pequena
quantidade.
DIAGNÓSTICO
O diagnóstico bacteriológico da lepra é feito pelo exame de esfregaços
corados pelo método Ziehl-Neelsen. Estes esfregaços são preparados com material
colhido da própria lesão, secreção nasal ou com uma gota de sangue colhida do
lóbulo da orelha.
TRATAMENTO
As drogas mais usada no tratamento da lepra, atualmente, são a dapsona,
rifampicina e clofazimina. A dapsona é extremamente ativa contra o bacilo da
lepra, suas concentração inibitória mínima.
No sentido de evitar a seleção de amostras resistentes, as três drogas são
geralmente usadas em associação.
EPIDEMIOLOGIA
A lepra continua sendo uma doença bastante freqüente. Calcula-se que
existam 12 milhões se leprosos no mundo. No Brasil, segundo um dos últimos
boletins da Organização Pan-Amaricana de Saúde, foram registrados 180.380
casos, estimando –se que existem pelo menos um total de 316.000 casos, o que
daria, segundo o mesmo órgão, uma prevalência de 2,6/1.000 habitantes. Em termos
de ocorrência de lepra de acordo com o mesmo boletim., entre 42 países das
Américas, o Brasil só ficaria atrás de cinco deles.
De modo geral, a fonte de infecção é o paciente com lepra lepromatosa, que
elimina o bacilo da lepra em grande quantidade pelas suas lesões e pelo muco
nasal. A secreção nasal de um paciente com lepra lepromatosa pode conter 10
bacilos de lepra por ml, ou seja, a mesma quantidade de bacilos da tuberculose
presente no escarro de um paciente com tuberculose pulmonar. Vários tipos de
evidências sugerem que o bacilo da lepra pode penetrar no organismo através da
pele e das mucosas, particularmente a mucosa nasal.
Em artrópodes alimentados em pacientes com lepra lepromatosa, sugere a
possibilidade da transmissão cutânea por vetores.
Ainda não há conclusão definitiva sobre o valor da BCG na profilaxia da
lepra. Os resultados obtidos em três estudos são conflitantes.
Nocardia
As nocardias são bacilos Gram-positivos, que podem ser álcool-ácidosresistentes. Quando na colônia, apresentam-se sob a forma de filamentos longos.
Ao se prepararem esfregaços, estes filamentos se quebram, dando origem a forma
bacilares ou cocóides.
PATOGENICIDADE
A nocardias causam dois tipos principais de infecção no homem: pneumania
e micetona. As lesões pulmonares podem ser disseminadas ou localizadas, neste
último caso assemelhando-as às cavidades observadas na tuberculose pulmonar. Do
pulmão a bactéria pode se disseminar para outros órgãos, dando origem a
abscessos. No sistema nervoso este abscessos são geralmente mortais. Os
micetomas são semelhantes aos causados por fungos, caracterizando-se por
abscessos subcultâneos com fístulas que drenam pus contendo grânulos, que são
agregados de colônias da bactéria. Os fatores de virulência das nocardias não são
conhecidos.
DIAGNÓSTICO LABORATORIAL
O material clínico a ser examinado pode ser escarro, nas infecções
pulmonares, ou pus, nos casos de micetoma.
A identificação é feita tendo-se por base a morfologia da bactéria, coloração
e temperatura de crescimento.
TRATAMENTO
As sulfonamidas têm-se mostrado como as drogas mais efetivas no
tratamento. Entretanto,
outros antimicrobianos podem ser utilizados,
particularmente o cotrimoxazol. A drenagem cirúrgica dos abscessos é uma
importante medida auxiliar do tratamento quimioterápico.
EPIDEMIOLOGIA
Embora Nocardia tenha distribuição universal, a nocardiose é uma doença
rara, o que leva a acreditar que o homem tenha um alto grau de resistência natural
a este microrganismo. Na verdade a nocardiose pulmonar não-tratada é, muitas
vezes, uma doença autolimitada. Entretanto, quando a doença se torna evidente, a
infecção tende a ser progressiva e fatal e, mesmo com tratamento intensivo, há
morte em aproximadamente 50% dos pacientes.
Streptomyces
Algumas espécies de Streptomyces podem causar micetoma semelhante ao
causado pela Nocardia. Estes germes são encontrados no solo e a grande
importância deste gênero reside no fato de produzir muitos dos antibióticos
utilizados em terapêutica.
Espiroquetídeos
São denominadas espiroquetídeos as bactérias que se apresentam sob a
forma de espiral. Além desta característica estas bactérias são relativamente longas,
finas, flexíveis e se movimentam por rotação e flexão.
Não obstante as semelhanças morfológicas, os espiroquetídeos englobam
três gêneros bastantes diferentes em muitas propriedades: Treponema, leptospira e
borrelia.
Treponema pallidum
O T. pallidum é uma bactéria espiralada, apresenta nove a catorze espirais
pequenas, com aparência uniforme na região central da célula, mas que diminuem
em freqüência e amplitude nas extremidades.
PATOGENICIDADE
A sífilis pode ser dividida em três formas clínicas: primárias, secundárias e
terciárias. A primária se caracteriza pela presença do cancro duro, que se localiza
mais freqüentemente nos órgãos genitais, aparecendo dez a vinte dias após o
contato sexual. Outras localizações
podem ocorrer em conseqüência de
contaminações acidentais ou de certas práticas sexuais. O aspecto do cancro duro
pode variar desde uma pequena erosão até uma úlcera profunda, sendo a lesão
quase única e muitas vezes oculta, sobretudo em mulheres. Geralmente, o cancro
duro é acompanhado de linfadenite regional. A ulceração costuma ser bem
definida, tendo bordas duras e a base recoberta por exsudação purulenta. È
bastante rica em treponemas e cicatriza, mesmo sem tratamento, em quatro a seis
semanas.
As manifestações da sífilis secundária aparecem duas a dez semanas após
o surgimento do cancro. Caracterizam-se por linfadenopatias generalizadas,
erupções cutâneas maculares e papulares, e úlceras rasas nas mucosas da boca,
vulva, vagina e reto. As lesões mucocutâneas são ricas em treponema e cedem
espontaeamente em poucas semanas.
A sífilis terciária surge oito a 25 anos depois da infecção inicial. Quase
todos os tecidos e estruturas anatômicas do organismo podem se tornar local de
uma lesão terciária.Mais freqüentemente, estas lesões aparecem na porção
ascendente da aorta, sistema nervoso central e esqueleto. De modo geral, são
lesões destrutivas e, portanto, graves.
DIAGNÓSTICO
O diagnóstico da sífilis primária ( cancro duro) é feito pela demonstração do
T. pallidum na secreção da lesão, usando-se microscopia de campo escuro ou
imunofluorescência.
Após o desaparecimento do cancro duro, o diagnóstico é basicamente
sorológico, utilizando-se dois tipos básicos de antígenos: cardiolipina e antígeno
treponêmicos. Segundo recomendação da Organização Mundial da Saúde, o
diagnóstico sorológico da sífilis deve ser feito em duas etapas: na primeira, usandose um teste, cujo antígeno seja a cardiolipina, e , segunda, a imunofluorescência
indireta, na qual se emprega antígeno treponêmico, esta última técnica, usada para
confirmar o resultado da primeira.
TRATAMENTO
A penicilina continua sendo a droga de escolha para tratamento da sífilis.
Além ser um antibiótico bastante ativo, até agora não ocorreu seleção de amostras
de T. pallidum resistentes a droga. Quando o paciente é alérgico à penicilina, pode
se usar cefalosporinas, tetraciclinas ou eritromicina. A dosagem depende do estágio
da doença.
EPIDEMIOLOGIA
O homem é única fonte de T. pallidum. A doença pode ser adquirida por
contato sexual, via placentária ( sífilis congênita), beijo, transfusão de sangue fresco
ou inoculação
direta acidental. Na grande maioria das vezes , a doença é
adquirida por contato sexual.
Até o momento não se
dispões de vacinas contra sífilis e a
quimioprofilaxia, além de não ser pratica, fornece resultados variáveis. Desta
maneira, a profilaxia da doença ainda repousa em medidas que impeçam o contato
da pele ou mucosas do doente com o indivíduo sadio.
Leptospira
O gênero compreende as espécies L. biflexa e L. interrogans, ambas
subdivididas em vários sorotipos. Os sorotipos de L. biflexa são organismos de
vida livre.
PATOGENICIDADE
As leptospiras geralmente penetram no organismo pela pele e depois de
proliferar no sangue ( fase leptospirêmica) vão se localizar em vários órgãos,
particularmente
rins, fígado e sistema nervoso central. Coincide com o
desaparecimento das leptospiras com o desaparecimento das leptospiras do sangue,
o aparecimento de anticorpos circulantes específicos que, em presença do
complemento, destroem a bactéria. A permanência das leptospiras nos rins ( fase
leptospirúrica) tem sido atribuída à ineficácia do sistema anticorpo-complemento
no nível dos túbulos renais, onde as leptospiras se multiplicam. As lesões tissulares
determinadas por estas bactérias têm sido atribuídas a toxinas, cuja existência,
até então, não foi comprovada satisfatoriamente.
DIAGNÓSTICO
O diagnóstico das leptospiroses pode ser bacteriológico ou sorológico. O
diagnóstico bacteriológico consiste na demonstração da leptospira pelo exame do
material clínico, em microscópio de campo escuro, ou no cultivo da bactéria,
em meios especiais, ou na inoculação de animais de laboratório, como a cobaia.
Os meios de cultivo geralmente contêm soro, ou componentes do soro e ácidos
graxos.
TRATAMENTO
Vários antibióticos são ativos contra as leptospiras, estando entre eles as
penicilinas e tetraciclinas. Entretanto, a antibioticoterapia somente tem valor se
iniciada logo nos dois primeiros dias de infecção.
EPIDEMIOLOGIA
A leptospirose é uma zoonose de distribuição universal. O reservatório
natural da bactéria é representado por animais silvestres
e domésticos,
assintomáticos ou não. O rato é considerado um dos maiores responsáveis pelas
leptospiroses humanas.
As leptospiras geralmente penetram no organismo através de lesões
cutâneas ou pelas mucosas. A água contaminada com a urina de animais é uma
das principais vias de transmissão . Por esta razão, as leptospiroses são
relativamente freqüentes em trabalhadores de esgotos, em lavradores que
trabalham em plantações de arroz e de cana- de – açúcar, e em regiões que sofrem
inundações, como tem ocorrido em Recife.
O período de incubação das leptospiroses é, em média, 10 dias.
Borrelia
A classificação das espécies de Borrelia é bastante confusa, mas , de
modo geral, há acordo quanto à validade das espécies B. recurrentis e B.
burgdorferi.
A doença causada pela B. recurrentis é denominada febre recorrente,
devido ao seu caráter recidivante. Antigamente a febre recorrente aparecia sob
forma de extensas epidemias, mas atualmente são registrados apenas surtos
esporádicos limitados a uma ou outra região. Não há menção na literatura de
ocorrência da doença no Brasil.
A febre recorrente é transmitida pelo piolho do homem ou por carrapatos.
O diagnóstico é feito pela demonstração da bactéria no sangue do paciente.
A droga de escolha para o tratamento da febre recorrente é a tetraciclina.
As principais manifestações da doença de Lyme são eritema e artrite. Alguns
pacientes desenvolvem manifestações neurológicas e cardíacas.
O principal reservatório da B. burgdorferi parecem ser carrapatos que
transmitem a bactéria para o homem através da picada.
Micoplasma
Os micoplasmas são os menores organismos celulares vivos e os mais
simples. A célula contém o mínimo necessário para sua multiplicação: membrana
citoplástica, ribossomos e DNA.
Nos animais e no homem o habitat primário é a superfície das mucosas
tratos respiratório e genital.
CARACTERÍSTICAS GERAIS
Ao contrário de todas as bactérias, os micoplasmas não têm parede rígida
(não sintetizam peptidoglicano) e por esta razão são colocados numa classe especial
de bactérias, denominada Mollicutes (mollis- mole, cutis- pele). A forma básica dos
micoplasmas é a esférica (coco).
Sendo a atividade biossintética dos micoplasmas muito reduzida, estes
germes somente podem ser cultivados em meios complexos, contendo soro. O soro
fornece ácidos graxos e colesterol, em forma assimilável e não tóxica, para a síntese
da membrana. Aliás, os micoplasmas são as únicas bactérias a conter colesterol na
composição de sua membrana. Para alguns micoplasmas, como Ureaplasma
urealyticum, a uréia é um fator de crescimento.
DOENÇAS E PATOGENICIDADE
Mycoplasma pneumoniae
Conforme a definição sugere, o Mycoplasma pneumoniae é essencialmente
patogênico para o trato respiratório, causando pneumonias, traqueobronquites,
faringites ou mesmo rinites. Ocasionalmente, entretanto, a bactéria pode infectar
outros tecidos e órgãos e, numa certa porcentagem de casos, pneumonia pode se
acompanhar de complicações não- infecciosas, provavelmente de natureza autoimune.
A fonte de infecção geralmente é o doente, sendo a doença transmitida por
via respiratória. A grande prevalência em membros de uma família, em colegiais e
em instituições diversas, sugere que a proximidade entre as pessoas facilita a
transmissão.
Como em outras infecções, inicialmente a bactéria adere ao epitélio
respiratório para depois provocar o aparecimento da lesão. A infecção é
basicamente superficial, isto é, a bactéria não penetra na célula.
Ureaplasma urealyticum
Existem numerosos estudos sobre a associação desta espécie com uretrites,
geralmente prejudicados em suas conclusões pela elevada freqüência da bactéria
na uretra de pessoas normais. Uma forte evidência a favor desta hipótese é o
aparecimento de uretrite em voluntários, inoculados com a bactéria diretamente
na uretra. A uretrite seria transmitida por contato sexual.
DIAGNÓSTICO LABORATORIAL
O isolamento de Mycoplasma pneumaniae é feito pela semeadura de
escarro e outras secreções das vias respiratórias, em um meio seletivo difásico
(caldo e ágar), suplementado com glicose, contendo o indicador vermelho fenol.
O crescimento da bactéria é detectado pela mudança da cor que ocorre no meio,
em conseqüência de sua acidificação pelos ácidos formados a partir da
fermentação da glicose. Quando o meio muda de cor, o caldo é repicado para uma
placa, fazendo-se então a identificação definitiva da espécie.
O isolamento de Ureaplasma urealyticum é feito em meio suplementado
com uréia. A sua identificação tem por base o tamanho da colônia (< 100 mm de
diâmetro) e a sua capacidade de hidrolisar a uréia, formando amônia.
TRATAMENTO
As drogas mais usadas são as tetraciclinas e eritromicinas. Não possuindo
peptidoglicano em sua estrutura, os micoplasmas são insensíveis aos antibióticos
betalactâmicos. Na infecção por Ureaplasma urealyticum, recomenda-se o
tratamento silmutâneo do doente e do parceiro sexual.
Riquétsias
GÊNERO E ESPÉCIES
As riquétsias são bacilos ou cocobacilos Gram-negativos, atualmente
agrupados em três gêneros: Rickettsia, Coxiella e Rochalimaea. A designação do
último gênero foi dada em homenagem a Henrique Rocha lima, um pesquisador
brasileiro que fez várias contribuições para o melhor conhecimento das riquétsias.
PATOGENICIDADE
A característica fundamental das riquetsioses é uma vasculite generalizada,
decorrente da proliferação das riquétsias nas células do endotélio vascular. Esta
vasculite compromete os capilares , pequenas artérias e as veias da pele, do sistema
nervoso central, músculos, rins, pulmões, miocárdio e de outros órgãos
determinando os sintomas clássicos das riquetsioses; febre, cefaléia e exantema.
Nas infecções pela Coxiella burnetti, entretanto as manifestações clínicas
predominantes são decorrentes da infecção pulmonar, própria desta riquetsiose.
A lesão vascular tem sido atribuída a toxinas produzidas pelas riquétsias.
DIAGNÓSTICO
O diagnóstico das riquetsioses pode ser feito pelo isolamento, identificação
direta das riquétsias nos tecidos e por testes sorológicos .
TRATAMENTO
As riquetsioses respondem bem ao tratamento
cloranfenicol.
com tetraciclina e
EPIDEMIOLOGIA
Com exceção da febre Q, as riquetsioses são sempre transmitidas por
artrópodes. Os artrópodes que transmitem a febre maculosa são carrapatos e
outros ácaros ; os que transmitem o tifo epidêmico e a febre das trincheiras, são
piolhos, e o que transmite o tifo murino é a pulga de rato.
A profilaxia das riquetsioses tem por base diferentes tipos de intervenção
que podem ser feitas no nível do reservatório, dos vetores e do hospedeiros.
Chlamydia
As bactérias do gênero Chlamydia são parasitas intracelulares estritos que
recebem da célula hospedeira compostos ricos em energia, os quais não podem
sintetizar. Do ponto de vista estrutural, possuem parede semelhante à das
bactérias Gram-negativas, embora a coloração de Gram não seja utilizada na sua
identificação.
DOENÇAS
No homem as seguintes doenças: tracoma, conjuntivite de inclusão,
uretrite, linfogranuloma venéreo, epididimite, salpingite e outras infecções dos
órgãos genitais.
DIAGNÓSTICO
O diagnóstico das infecções por clamídias pode ser feito pelo exame
microscópico e isolamento do microrganismo. O exame microscópico, entretanto,
apenas tem valor para o diagnóstico do tracoma. As clamídias podem ser
cultivadas em culturas de tecido e no saco vitelino de ovos embrionados.
TRATAMENTO
As drogas de escolha para o tratamento das infecções por clamídias são as
tetraciclinas.
EPIDEMIOLOGIA
O tracoma é transmitido através de moscas, toalhas, dedos e pincéis para
aplicar cosméticos. A doença é prevalecente na idade escolar. A conjuntivite de
inclusão é transmitida a partir dos genitais do paciente. As uretrites e o
linfogranuloma venéreo são transmitidos por contato sexual. A psitacose pode ser
adquirida de várias maneiras, sendo uma forma comum de infecção humana a
inalação de fezes secas de aves infectadas. Outra fonte de infecção é a
manipulação de tecidos infectados, nos abatedouros de aves.
BIBLIOGRAFIA:
TRABULSI, L. R., ALTERTHUM, F., GOMPERTEZ, O. F., CANDEIAS, J. A. N.,
Microbiologia, 3º edição, Atheneu, 2002.