FISIOLOGIA ENDÓCRINA
CARACTERÍSTICAS FÍSICAS E QUÍMICAS DOS HORMÔNIOS
DEFINIÇÃO. Em uma definição clássica, hormônios são produtos secretórios de glândulas
endócrinas, liberados na corrente sanguínea e transportados a células ou órgãos-alvo
específicos, onde eles provocam respostas fisiológicas, morfológicas e bioquímicas. Na
realidade, a necessidade de que os hormônios sejam secretados na corrente sanguínea é
muito restritiva; pois existem hormônios que agem localmente. Há, ainda, substâncias de ação
endócrina que não são secretadas por glândulas.
MÉTODOS DE SINALIZAÇÃO CELULAR PROVOCADA POR HORMÔNIOS
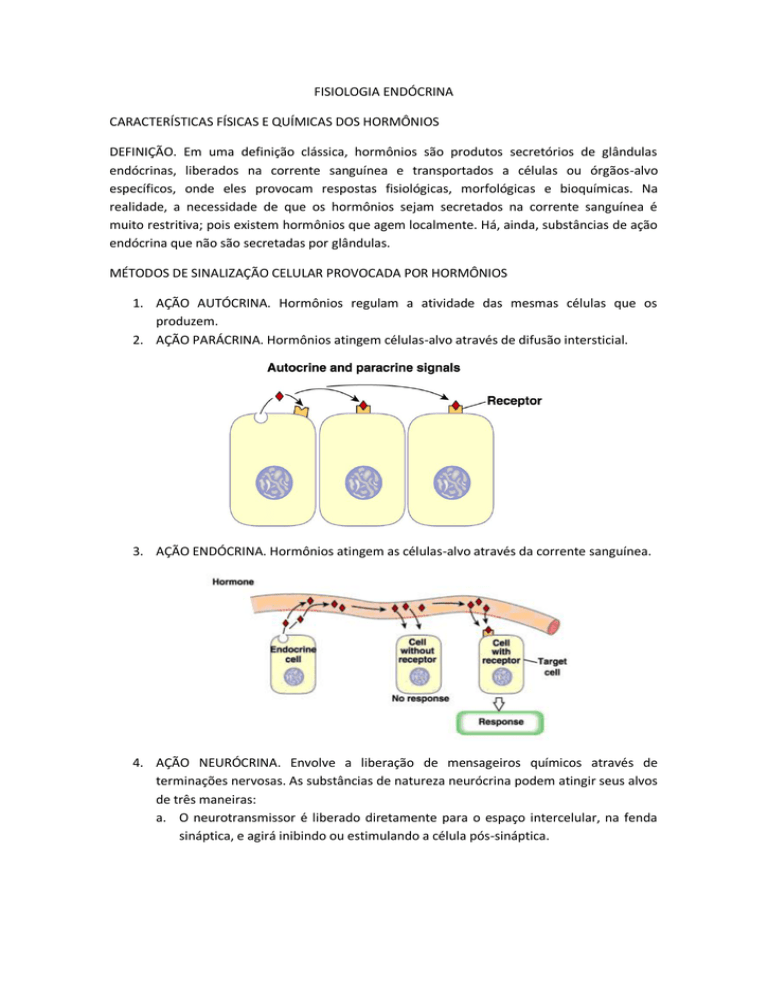
1. AÇÃO AUTÓCRINA. Hormônios regulam a atividade das mesmas células que os
produzem.
2. AÇÃO PARÁCRINA. Hormônios atingem células-alvo através de difusão intersticial.
3. AÇÃO ENDÓCRINA. Hormônios atingem as células-alvo através da corrente sanguínea.
4. AÇÃO NEURÓCRINA. Envolve a liberação de mensageiros químicos através de
terminações nervosas. As substâncias de natureza neurócrina podem atingir seus alvos
de três maneiras:
a. O neurotransmissor é liberado diretamente para o espaço intercelular, na fenda
sináptica, e agirá inibindo ou estimulando a célula pós-sináptica.
b. Um sinalizador neural é transferido através de uma junção do tipo gap ou junção
comunicante (nexo), que é uma especialização de membrana encontrada entre
neurônios, entre neurônios e células endócrinas e entre células endócrinas. As
junções comunicantes permitem o movimento de pequenas moléculas e sinais
elétricos, criando um sincício funcional.
c. O neuro-hormônio é liberado por um neurônio neurossecretório para o sangue e
atinge uma célula-alvo distante. Como exemplos, podemos citar a ocitocina e o
ADH.
TECIDOS SECRETORES DE HORMÔNIOS
Embora, virtualmente, todos os órgãos possam exibir atividade endócrina, os órgãos
endócrinos mais estudados são:
a. Hipófise
b. Hipotálamo
c.
d.
e.
f.
g.
Tireóide
Adrenais
Paratireóides
Gônadas (testículos e ovários)
Ilhotas pancreáticas (de Langerhans)
Outros órgãos que também podem apresentar atividade endócrina estão listados
abaixo:
a. Coração: produz o peptídeo atrial natriurético.
b. Rins: produzem o calcitriol (vitamina D).
c. Fígado: produz o calcidiol (vitamina D) e a somatomedina (fator de crescimento
insulina-símile).
d. Glândula pineal: produz melatonina.
e. Pele: produz calciferol (vitamina D).
f. Trato gastrintestinal: produz gastrina, colecistocinina, secretina, dentre outros
hormônios.
CARACTERÍSTICAS FÍSICAS
As três maiores classes de hormônios são: esteróides, proteínas (e peptídeos) e os
derivados de aminoácidos. Ainda não foram descobertos hormônios polissacarídicos ou ácidos
nucleicos de ação hormonal.
RECEPTORES HORMONAIS
Representam um grupo único de moléculas presentes na superfície da célula ou dentro
dela capazes de interagir com os hormônios e originar uma resposta celular. A especificidade
de um hormônio depende de sua interação espacial com um receptor através de uma ligação
não covalente.
Os receptores podem se localizar na membrana da célula (receptores de membrana),
no citossol (receptores citossólicos) ou no núcleo (receptores nucleares ou gênicos).
Existem 4 classes de receptores de membrana:
a. Receptores acoplados à proteína G. Estes receptores se acoplam a uma enzima através
da proteína G. Estas enzimas geram a formação de segundos mensageiros (mecanismo
do segundo mensageiro) como o AMP cíclico, o GMP cíclico, o trifosfato de inositol e
os íons Ca2+. Estes segundos mensageiros ativam enzimas intracelulares (quinases).
São exemplos de hormônios que utilizam este tipo de receptor: os hormônios
hipofisários e outros hormônios peptídicos, a adrenalina e a noradrenalina.
b. Receptores ligados a canais iônicos, como aqueles utilizados pela acetilcolina e outros
neurotransmissores.
c. Quinases. Os próprios receptores apresentam atividade efetora, como os receptores
de insulina e da somatomedina.
d. Receptores ligados a quinases. Os receptores não apresentam atividade efetora
intrínseca, mas estão associados a enzimas efetoras (quinases). São utilizados, por
exemplo, pelo hormônio do crescimento e pela prolactina.
Os receptores citossólicos se ligam aos seus hormônios específicos e migram para o
núcleo onde interagem na forma de um complexo (receptor-hormônio) com genes. Os
esteróides podem utilizar estes tipos de receptores.
Os receptores nucleares, utilizados por esteróides e hormônios tireoideanos, estão
vinculados a genes e, assim como os citossólicos, controlam processos de transcrição.
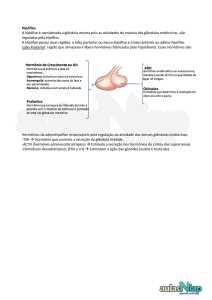
HIPÓFISE
EIXO HIPOTÁLAMO-HIPOFISÁRIO
EMBRIOLOGIA
A hipófise mantém relação anatômica próxima com o hipotálamo. Esta relação tem
significância embriológica e fisiológica.
O lobo anterior da hipófise ou adeno-hipófise é derivado de uma bolsa originada a
partir do epitélio da cavidade oro-nasal primitiva (estomodeu). Tem, portanto, origem
ectodérmica. A regulação do funcionamento da adeno-hipófise é realizada por hormônios
hipotalâmicos liberados no sistema porta hipotálamo-hipofisário. Estes hormônios são
liberados no interior dos vasos hipotalâmicos e são conduzidos pela corrente sanguínea até a
hipófise, onde estimulam a produção dos hormônios hipofisários.
O lobo posterior da hipófise ou neuro-hipófise se desenvolve a partir de uma
evaginação do tubo neural na base do hipotálamo e, portanto, representa uma extensão do
encéfalo. A regulação da neuro-hipófise é conseguida através de conexões neurais. Os
hormônios produzidos pelos corpos celulares de neurônios hipotalâmicos são levados por via
axonal até a neuro-hipófise, onde ganham a corrente sanguínea em direção aos órgãos-alvo.
Sua origem embriológica é, também, ectodérmica (neuroectodérmica).
HORMÔNIOS DO LOBO POSTERIOR DA HIPÓFISE: ADH E OCITOCINA
Os aspectos fisiológicos do ADH já foram discutidos quando estudamos a fisiologia
renal.
A ocitocina é sintetizada dentro dos corpos celulares de neurônios hipotalâmicos e,
assim, como o ADH, é armazenada no lobo posterior da hipófise.
A estimulação de receptores táteis na região areolar da mama feminina ativa vias
neurais somestésicas que transmitem sinais para o hipotálamo. Isto leva à secreção reflexa de
ocitocina e à liberação do leite armazenado na mama. Este é o chamado reflexo da ejeção
láctea.
A ocitocina ocasiona a ejeção do leite por promover a contração das células
mioepiteliais que circundam os ácinos mamários. O reflexo de secreção da ocitocina, com o
passar do tempo, pode ser condicionado de tal forma que não seja mais necessário a
estimulação areolar. Mulheres que amamentam podem secretar ocitocina em resposta à visão
do bebê ou à percepção de sons emitidos por ele.
A estimulação da região genital tal como ocorre no intercurso sexual ou durante o
trabalho de parto também é capaz de estimular a liberação de ocitocina.
Embora os homens também produzam ocitocina em resposta à estimulação genital, o
papel desse hormônio no sexo masculino é ainda desconhecido.
A secreção de ocitocina pode ser inibida pelo estresse emocional; por fatores psíquicos
como o medo; pela ativação do sistema nervoso simpático e a liberação de adrenalina e
noradrenalina; e pela ingestão de álcool etílico.
Seus efeitos fisiológicos podem ser resumidos em estimular a contração das células
mioepiteliais da mama, provocando a ejeção do leite; e estimular a contração da musculatura
lisa uterina, desempenhando papel importante durante o trabalho de parto.
HORMÔNIOS DO LOBO ANTERIOR DA HIPÓFISE
1. HORMÔNIO DO CRESCIMENTO. Também conhecido como GH (growth hormone), STH
(somatotropic hormone), hormônio somatotrópico e somatotropina.
O GH é secretado, episodicamente, em intervalos de 2 horas. Suas grandes flutuações
diurnas dependem de uma série de fatores regulatórios. Um pico regular noturno ocorre cerca
de 1 a 2 horas após o início do sono profundo. Ao contrário do que se pode pensar, a
concentração plasmática de GH em crianças em crescimento não é significantemente mais
elevada que em adultos.
O SRH (somatotropin-releasing hormone) ou GHRH (growth hormone-releasing
hormone) ou hormônio liberador do hormônio do crescimento produzido pelo hipotálamo é o
fator hormonal que estimula a produção e liberação de GH pela hipófise. No entanto, vários
outros fatores são capazes de estimular este processo.
A somatostatina é o principal fator hormonal inibidor da produção de GH.
Regulação da secreção de GH
Estimulação
GHRH
Hipoglicemia
Diminuição dos níveis de ácidos graxos livres
Elevação dos níveis de aminoácidos
Jejum
Sono profundo
Estresse
Exercícios físicos
Glucagon
Estrógenos e andrógenos
Inibição
Somatostatina
Hiperglicemia
Elevação dos ácidos graxos
Somatomedinas
GH
Cortisol
Gravidez
Obesidade
Envelhecimento
São efeitos metabólicos do GH:
a. Estimulação do crescimento dos ossos, cartilagens e tecidos conectivos
Os efeitos sobre o esqueleto são mediados por peptídeos denominados
somatomedinas (também chamados fatores de crescimento insulina-símile ou IGF – insulin-like
growth factors), produzidos principalmente pelo fígado. Os principais efeitos de crescimento
do GH podem ser atribuídos às somatomedinas.
As somatomedinas possuem efeitos semelhantes aos da insulina nos tecidos.
Provocam lipogênese e aumento da oxidação da glicose no tecido adiposo e aumento da
captação de glicose e aminoácidos pelos músculos.
O GH, através das somatomedinas, provoca proliferação de condrócitos e
aparecimento de osteoblastos. Após a fusão epifisária, o aumento longitudinal dos ossos não
pode mais ser estimulado pelo GH, mas o espessamento pode continuar ocorrendo através de
crescimento periosteal. Este crescimento em espessura é o responsável pelas alterações
ósseas e conectivas que ocorrem na acromegalia.
b. Metabolismo protéico.
O GH tem efeitos predominantemente anabólicos sobre a musculatura cardíaca e
esquelética. Ele estimula a síntese de DNA, RNA e proteínas. Promove o transporte de
aminoácidos para dentro da célula e sua incorporação às proteínas.
Ele não aumenta a massa ou a força muscular em adultos jovens que produzem níveis
normais de GH, embora seja muito comum seu uso em atletas.
c. Metabolismo lipídico.
O GH tem um efeito predominantemente catabólico sobre o tecido adiposo. Estimula a
mobilização de ácidos graxos do tecido adiposo, aumentando os níveis sanguíneos de ácidos
graxos livres. Aumenta a oxidação de ácidos graxos no fígado, formando corpos cetônicos,
acetoacetato e beta-hidroxibutirato. Com isso, os músculos podem utilizar todos os produtos
da lipólise (ácidos graxos, glicerol, acetoacetato e beta-hidroxibutirato) para converter em
acetil-CoA.
d. Metabolismo dos carboidratos.
O GH promove hiperglicemia, em virtude de seus efeitos anti-insulínicos.
Como induz a lipólise e aumenta os níveis de ácidos graxos livres no plasma, termina
por provocar inibição da captação da glicose pelo músculo esquelético e pelo tecido adiposo,
já que os ácidos graxos antagonizam os efeitos da insulina. Estimula, ainda, a gliconeogênese,
que seria a utilização de aminoácidos das proteínas musculares, o lactato-piruvato do
glicogênio muscular e o glicerol do tecido adiposo como substratos para a síntese de glicose.
O GH inibe a glicólise, inibe a captação de glicose pelas células e a quebra do
glicogênio. Esta manutenção do glicogênio muscular recebe o nome de efeito glicostático do
GH, isto é, o GH poupa carboidratos.
Por seu efeito hiperglicemiante, aumenta os níveis basais de insulina (efeito
insulinotrópico).
e. Metabolismo mineral.
O GH promove reabsorção renal de Ca2+, fosfato e Na+.
I.
Desordens associadas com níveis elevados de GH.
a. Gigantismo: decorrente de superprodução de GH durante a adolescência, é
caracterizado pelo crescimento excessivo dos ossos longos.
b. Acromegalia: decorrente da secreção excessiva de GH durante a idade adulta, após o
fechamento dos discos epifisários dos ossos longos. Nestes casos, continua ocorrendo
crescimento ósseo a partir do periósteo (crescimento em espessura) e nas regiões
onde persistem cartilagens. Isso ocasiona estranhas feições faciais, prognatismo
mandibular, sobrancelhas proeminentes, mãos e pés crescidos e hipertrofia de
vísceras (hepatomegalia, cardiomegalia e renomegalia)
II.
Desordens associadas com níveis diminuídos de GH
a. Nanismo hipofisário: decorrente da secreção diminuída de GH em pessoas ainda
imaturas, e, normalmente, acompanhado de imaturidade sexual, hipotireoidismo e
insuficiência adrenal.
b. A deficiência seletiva de GH em adultos é rara. As manifestações clínicas podem incluir
diminuição do crescimento capilar e tendência a apresentar hipoglicemia no jejum.
2. PROLACTINA. Também conhecida como
mamotrópico e hormônio galactopoiético.
hormônio
lactogênico,
hormônio
O único papel claramente estabelecido da prolactina é iniciar e manter a lactação.
A prolactina tem sua produção regulada pelo hipotálamo através de dois fatores. O
TRH, que também estimula a produção de TSH pela hipófise, estimula a liberação de
prolactina. A dopamina inibe esta liberação.
Outros fatores, como o sono profundo, o estresse e o exercício físico também
estimulam a liberação de prolactina.
A amamentação e o estímulo táctil da mama estimulam a liberação de prolactina,
efeito que parece ser mediado pela ocitocina. Os estrógenos também estimulam a produção
de prolactina.
A produção de prolactina parece sofrer constante tônus inibidor por parte do
hipotálamo, através da ação da dopamina. Isto pode ser evidenciado pelo fato de que fatores
patológicos que interferem com a circulação hipotálamo-hipofisária e que, portanto, impedem
a chegada da dopamina, provocam aumento dos níveis de prolactina.
A prolactina interfere, também, na formação das estruturas secretoras da mama
(lóbulos e ácinos) durante a gravidez.
A prolactina inibe a produção de GnRH (gonadotropin-releasing hormone ou hormônio
liberador de gonadotropinas) pelo hipotálamo, ocasionando baixos níveis de FSH e LH no pósparto.
Pessoas que sofrem de hiperprolactinemia podem apresentar infertilidade e amenorréia
(em mulheres); disfunção erétil e diminuição da libido (em homens).
3. ACTH (adrenocorticotropin hormone).
adrenocorticotrópico ou corticotropina.
Também
conhecido
como
hormônio
Os neurônios hipotalâmicos liberam o CRH (corticotropin-releasing hormone) que,
levado pelo sistema porta hipotálamo-hipofisário, estimula a secreção de ACTH pela adenohipófise. O ADH liberado na eminência mediana também é capaz de estimular a produção de
ACTH.
A produção de ACTH e endorfinas também pode ser estimulada pelo estresse e por
exercícios físicos. Por sua vez, esta produção é inibida pelo cortisol oriundo das glândulas
adrenais.
Sua principal função é estimular as zonas fasciculada e reticular do córtex adrenal, onde
são produzidos o cortisol e o DHEA (de-hidroepiandrosterona).
4. FSH (follicle-stimulating hormone). Também conhecido como hormônio folículoestimulante.
O FSH exercerá seus efeitos nas gônadas masculina e feminina.
No homem, a ação do FSH é exercida sobre as células de Sertoli. Sua ação sobre estas
células promove a gametogênese através da produção de proteínas reguladoras, como a ABP
(androgen-binding protein), que se liga à testosterona e à di-hidrotestosterona, mantendo um
pool androgênico necessário à espermatogênese. O FSH estimula, ainda, as células de Sertoli a
produzirem a inibina, que inibe a secreção de FSH pela hipófise por feedback
(retoralimentação) negativo.
O FSH afeta apenas indiretamente a síntese de testosterona, por aumentar a
expressão dos receptores de LH nas células de Leydig.
Na mulher, o FSH atua sobre o folículo ovariano. Agindo sobre as células da teca, induz
o aumento da expressão de receptores para o LH. Sobre as células granulosas foliculares, age
induzindo proliferação celular e produção de estrógenos a partir de andrógenos.
5. LH (luteinizing hormone). Também conhecido como hormônio luteinizante,
luteotropina ou ICSH (intersticial cells-stimulating hormone ou hormônio estimulador
das células intersticiais).
O LH atua no homem estimulando as células intersticiais de Leydig a produzir
testosterona, que, por sua vez, inibe por feedback negativo a produção de LH.
Nas mulheres, o LH atua sobre as células da teca estimulando sua proliferação e a
produção de andrógenos, que serão fornecidos às células granulosas. Age também
estimulando a ovulação.
Tanto a produção de FSH como a de LH pela hipófise são estimuladas por um
hormônio hipotalâmico denominado GnRH (gonadotropin-releasing hormone ou hormônio
liberador de gonadotropinas).
As ações das gonadotropinas (FSH e LH) serão mais detalhadas quando estudarmos
ovários e testículos.
6. TSH (thyroid-stimulating hormone). Também conhecido como hormônio estimulador
da tireóide ou tireotropina.
Tem sua produção estimulada pelo TRH (tireotropin-releasing hormone) hipotalâmico e
inibida pelos hormônios tireoideanos. Estimula várias funções nas células foliculares
tireoideanas, responsáveis pela produção de T3 e T4. Suas ações serão mais detalhadas
quando do estudo da tireóide.