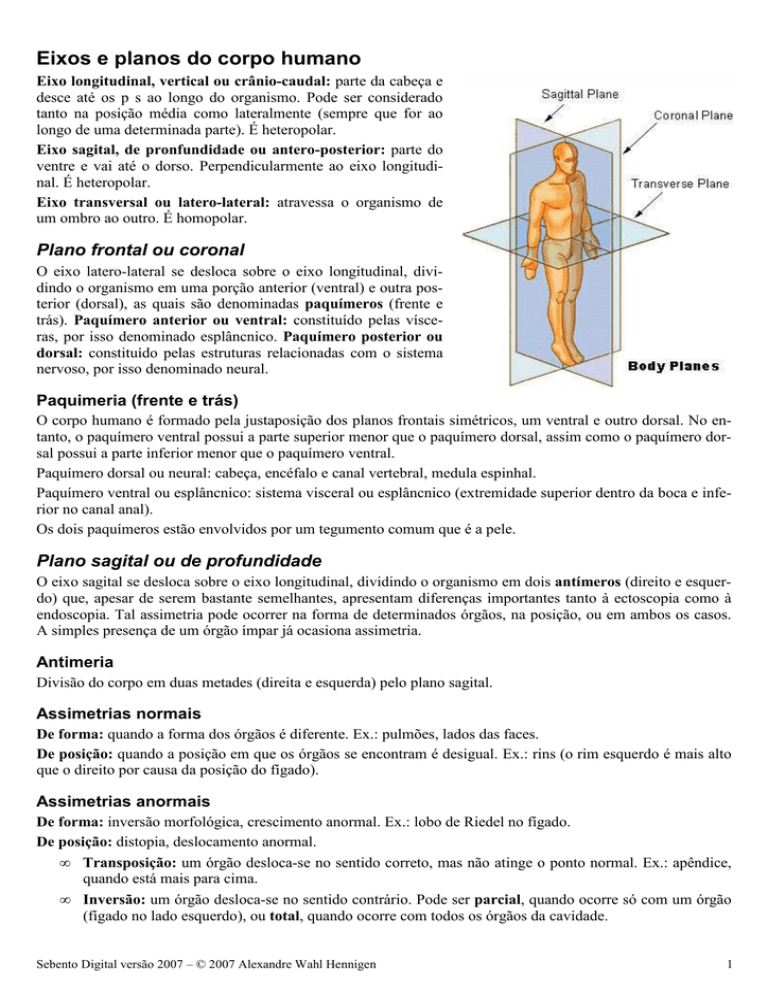
Eixos e planos do corpo humano
Eixo longitudinal, vertical ou crânio-caudal: parte da cabeça e
desce até os p s ao longo do organismo. Pode ser considerado
tanto na posição média como lateralmente (sempre que for ao
longo de uma determinada parte). É heteropolar.
Eixo sagital, de pronfundidade ou antero-posterior: parte do
ventre e vai até o dorso. Perpendicularmente ao eixo longitudinal. É heteropolar.
Eixo transversal ou latero-lateral: atravessa o organismo de
um ombro ao outro. É homopolar.
Plano frontal ou coronal
O eixo latero-lateral se desloca sobre o eixo longitudinal, dividindo o organismo em uma porção anterior (ventral) e outra posterior (dorsal), as quais são denominadas paquímeros (frente e
trás). Paquímero anterior ou ventral: constituído pelas vísceras, por isso denominado esplâncnico. Paquímero posterior ou
dorsal: constituído pelas estruturas relacionadas com o sistema
nervoso, por isso denominado neural.
Paquimeria (frente e trás)
O corpo humano é formado pela justaposição dos planos frontais simétricos, um ventral e outro dorsal. No entanto, o paquímero ventral possui a parte superior menor que o paquímero dorsal, assim como o paquímero dorsal possui a parte inferior menor que o paquímero ventral.
Paquímero dorsal ou neural: cabeça, encéfalo e canal vertebral, medula espinhal.
Paquímero ventral ou esplâncnico: sistema visceral ou esplâncnico (extremidade superior dentro da boca e inferior no canal anal).
Os dois paquímeros estão envolvidos por um tegumento comum que é a pele.
Plano sagital ou de profundidade
O eixo sagital se desloca sobre o eixo longitudinal, dividindo o organismo em dois antímeros (direito e esquerdo) que, apesar de serem bastante semelhantes, apresentam diferenças importantes tanto à ectoscopia como à
endoscopia. Tal assimetria pode ocorrer na forma de determinados órgãos, na posição, ou em ambos os casos.
A simples presença de um órgão ímpar já ocasiona assimetria.
Antimeria
Divisão do corpo em duas metades (direita e esquerda) pelo plano sagital.
Assimetrias normais
De forma: quando a forma dos órgãos é diferente. Ex.: pulmões, lados das faces.
De posição: quando a posição em que os órgãos se encontram é desigual. Ex.: rins (o rim esquerdo é mais alto
que o direito por causa da posição do fígado).
Assimetrias anormais
De forma: inversão morfológica, crescimento anormal. Ex.: lobo de Riedel no fígado.
De posição: distopia, deslocamento anormal.
• Transposição: um órgão desloca-se no sentido correto, mas não atinge o ponto normal. Ex.: apêndice,
quando está mais para cima.
• Inversão: um órgão desloca-se no sentido contrário. Pode ser parcial, quando ocorre só com um órgão
(fígado no lado esquerdo), ou total, quando ocorre com todos os órgãos da cavidade.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
1
Plano transversal ou horizontal
O eixo sagital se desloca ao longo do eixo latero-lateral, dando origem a verdadeiras “fatias” ou metâmeros.
Dermatômero: segmento de pele.
Metameria (fatias)
O corpo humano é formado pela justaposição de planos transversais simétricos. Manifesta-se na porção dorsal
do ser humano. Ex.: artérias intercostais, nervos raquidianos.
Estratigrafia
O corpo humano é formado pela sobreposição de camadas e de tecidos. Estratigrafia é a construção do corpo
em camadas. Histiotopia é a estratigrafia aplicada a uma víscera oca ou um órgão.
Localizações
Holotopia: é a localização genérica dos órgãos. Ex.: o coração está no tórax.
Sintopia: é a localização em torno dos órgãos. Ex.: o coração está atrás do esterno, entre os pulmões, na frente
das vértebras e acima do diafragma.
Esqueletopia: é a localização dos órgãos em relação ao esqueleto.
Idiotopia: é a relação entre partes diversas de um mesmo órgão. Ex.: o coração tem quatro cavidades, o átrio
direito está acima e atrás do ventrículo direito.
Osteologia (Sistema Ósseo)
Um osso é um órgão duro, esbranquiçado e rígido, que possui certa elasticidade. Tem como funções a sustentação do organismo, a proteção de partes moles, a movimentação (alavanca para os músculos), depósito de cálcio
(fosfato de cálcio, Ca3(PO4)2) e hematopoise (formação de células sanguíneas (glóbulos vermelhos, leucócitos,
linfócitos e plaquetas).
Os ossos agrupados em conjuntos articulados formam o esqueleto, que possui na linha média posterior uma
haste óssea formada pela sobreposição de vértebras (coluna vertebral) que constitui o esqueleto axial. As vértebras sofrem um estruturamento por dois ossos denominados sacro e cóccix (formados pela fusão de vértebras) contituindo a porçãofunal da coluna vertebral. O esqueleto apendicular é formado pelas extremidades
(membros).
Classificação dos ossos
Ossos longos: o comprimento predomina sobre a largura e a espessura. Ex.: tíbia, úmero, fêmur, rádio e ossos
dos dedos (falanges). Estão presentes nos membros. Apresentam duas porções bem definidas: epífise (proximal
ou distal) e diáfise. Medula óssea é diferente de canal medular. A primeira existe em todos os ossos e a segunda
apenas em ossos longos.
Ossos planos ou chatos: comprimento e largura equivalentes predominando sobre a espessura. Ex.: escápula,
ossos do crânio, esterno, pelvo. Formam a parede das cavidades.
Ossos curtos: equivalência de comprimento, largura e espessura. Encontrados em regiões de pouca movimentação, mas que suportam muita pressão (força). Ex.: carpo, tarso, ossos sesamóides (patela)
Ossos irregulares: apresentam formas variadas. Ex.: coluna verteral, cintura pélvica.
Estruturas presentes nos ossos
Saliência articular: mais lisas, pois servem de articulação entre um osso e outro (são lisas pelo atrito).
Saliência não-articular: mais rugosas, pois servem para inserção de tendões ou ligamentos.
Cavidade articular: serve para articular um osso ao outro. Recebe uma saliência articular.
Cavidade não-articular
• De ressonância: serve para dar ressonância a voz (ar transita dentro dela). Ex.: seios da face.
• De inserção: serve para receber um tendão ou um músculo. Ex.: cavidade ilíaca.
• De recepção: serve para receber um órgão. Ex.: cavidade orbitária.
Forames de transmissão: passagem de estruturas de um local para outro (artérias, verias, nervos)
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
2
Forames de nutrição (nutrícios): permite a entrada de uma artéria que levará sangue ao osso.
Composição óssea
Osso compacto: lâminas ósseas justapostas (diáfise)
Osso esponjoso: lâminas ósseas em rede (epífise).
Parte orgânica (30%): fornece resistência à tração (elasticidade).
Parte inorgânica (70%): fornece resistência à compressão (rigidez).
Fratura solução de continuidade ocorre principalmente por tração.
Medula óssea: formada por tecido conjuntivo.
• Vermelha: possui função hematopoiética (forma elementos do sangue). Quando nascemos, praticamente todos os ossos possuem medula
óssea vermelha. Com o envelhecimento, ocorre a substituição por medula amarela. Ossos que persistem com medula vermelha: esterno,
costela, corpos das vértebras, bordas superiores dos ossos do quadril,
epífises proximais do úmero e do fêmur (ossos longos) e ossos da base
do crânio.
• Amarela: é a degeneração gordurosa do tecido medular vermelho.
Periósteo: membrana de tecido conjuntivo que envolve os osso. Reveste todo
o osso, exceto onde houver cartilagem (hialina) articular (zonas de articulação). É vascularizado e inervado. Dele partem fibras para o interior do osso que levam vasos sanguíneos, cuja
função é fazer a nutrição do tecido ósseo. Na camada mais interna há pode osteogênico, ou seja, poder de formar ossos (regeneração, crescem em espessura). A camada mais externa é fibrosa. Na cartilagem articular não
há periósteo.
Ossificação
Consiste na formação dos ossos.
Membranosa: o osso é formado através de membrana de tecido conjuntivo embrionário (mesênquima). Ex.:
clavícula, ossos da abóbada do crânio e da base do crânio.
Endocondral: forma-se um molde cartilaginoso que se ossifica posteriormente.
Ossos longos: moldes de cartilagem que possuem discos epifisiais.
Ossos curtos: possuem discos de crescimento no seu interior e também moldes de cartilagens.
Cartilagem epifisária (zonas de cartilagem): responsáveis pelo crescimento. A cartilagem de crescimento
permanece até aproximadamente 18 anos (mulheres) e 21 anos (homens). Pode ser chamada de disco epifisial
ou cartilagem de conjunção. A parte da diáfise que está em contato com a cartilagem de crescimento chama-se
metáfise (quando cessa o crescimento não há mais diáfise).
A última região que cresce é a porção do osso do quadril. O crescimento ocorre mais rápido nas zonas que se
utilizam mais freqüentemente. Nos membros inferiores: distal do fêmur e proximal da tíbia (próximo ao joelho). Nos membros superiores: proximal do úmero e distal do rádio (distante do cotovelo).
Particularidades
Hióide: osso situado no pescoço que não se articula com nenhum osso, pois é preso à músculos.
Ossos sesamóides: ossos pequenos situados no interior dos tendões. Ex.: patela (maior sesamóide).
Ossos vormianos (suturais): pequenos ossos que ficam entre os ossos do crânio.
Costelas: as costelas não são ossos longos, pois não têm canal medular, sendo chamados alongados.
Artrologia
Articulação é o conjunto de partes moles e duras que mantêm próximos dois (simples) ou mais de dois (compostas) ossos.
Classificação morfofuncional
•
Sinartroses: Imóveis. Situam-se em locais que precisam proteger algum sistema. Ex.: crânio/cabeça.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
3
o Sinfibrose: quando entre os extremos houver tecido fibroso interposto.
Sutura: encontradas somente no crânio
• Serrátil ou dentada: ossos chatos do crânio. Ex.: entre occipital e parietal, entre
parietais, entre frontal e parietal
• Escamosa: Em forma de escama. Ex.: têmporo-parietal.
• Esquindilese: onde uma das estruturas ósseas é um sulco e a outra se articula
dentro desse sulco. Ex.: somente na articulação vômer-esfenoidal.
• Plana ou harmônica: quando os dois extremos ósseos são planos. Ex.: entre dois
ossos nasais.
Gonfose: quando um dos extremos ósseos é um cone e o outro é uma cavidade onde ele
se articula. Ex.: articulação entre o dente e o alvéolo dentário.
Sindesmose: quando entre os extremos ósseos encontramos muito tecido fibroso. Ex.: tíbio-fibular distal.
o Sincondrose: quando entre os extremos ósseos houver tecido cartilaginoso.
Sincondrose primária: a cartilagem ali existente permanece para toda a vida. Ex.: entre
as costelas e o esterno (esterno-costal).
Sincondrose secundária: depois do crescimento, essa cartilagem está fundida e substituída pelos ossos. Ex.: na base do crânio, entre o esfenóide e o occipital.
• Anfiartroses: semi-móveis.
o Típica ou verdadeira: encontrada entre os corpos das vértebras (discos intervertebrais), de tecido fibro-cartilaginoso (articulação intervertebral anterior).
o Diartro-anfiartrose: o disco fibro-cartilaginoso que se situa entre os extremos ósseos apresenta
um esboço de cavidade articular. Encontra-se anteriormente entre os dois ossos do quadril (sínfise púbica). Permite pequenos graus de movimento.
• Diartroses: móveis ou sinoviais. Localizam-se onde há grande grau de movimentação. Possuem os dois
extremos ósseos revestidos por cartilagem articular. Aproximando e mantendo unidos um osso ao outro se encontra uma cápsula de tecido fibroso denominada cápsula articular, que vai de um periósteo a
outro sem tocar na cartilagem articular. Revestindo internamente a cápsula, existe a membrana sinovial
(não recobre a cartilagem). Essa membrana secreta um líquido viscoso, chamado líquido sinovial, que
permite o deslizamento entre os dois ossos e a nutrição da cartilagem articular que é pouco vascularizada.
Todas as diartroses possuem cavidade articular, membrana sinovial, cápsula articular, cartilagem
articular e ligamentos. Algumas possuem:
• Disco fibrocartilaginoso: na porção embrionária se desenvolvem dentro da articulação. Esses
discos podem apresentar formato de disco (discos) e o formato de meia-lua (meniscos). Servem
para proteção, amortecimento e nutrição das cartilagens.
• Orla fibrocartilaginosa: aparece no caso de existir uma superfície articular muito rasa e outra
arredondada, aumentando a profundidade da porção rasa permitindo maior congruência.
Classificação das diartroses quanto ao movimento
Todas as articulações sinoviais possuem movimentos de deslizamento entre as extremidade ósseas.
• Artródia ou plana: só deslizamento. Ex.: carpo, tarso, intervertebral posterior
• Uniaxiais: apresentam um eixo de movimento.
o Trocleartrose ou gínglimo: possui somente os movimentos de flexão e extensão. O eixo de
movimento é o transversal. Ex.: interfalângica e úmero-ulnar.
o Trocóide ou pivô: movimento de rotação. Eixo longitudinal. Um dos extremos ósseos é arredondado e o outro é composto pelo osso e por um anel de tecido fibroso que permite a rotação.
Uma das superfícies articulares tem forma cilíndrica. Ex.: rádio-ulnar proximal e atlanto-axial.
o Condilartrose: os extremos ósseos são em formato de côndilo que se articula com outro osso.
Ex.: fêmuro-tibial (joelho), têmporo-mandibular e atlanto-occipital.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
4
•
•
Biaxial: apresentam dois eixos de movimento
o Selar ou encaixe recíproco: assim chamada pelo fato das faces opostas dos ossos exibirem a
forma de uma sela, ou seja, côncava e convexa. Ex.: carpo-metacarpiana (1º dedo da mão).
o Elipsóide: permite o movimento em duas direções. Apresenta o formato de uma elipse. Ex.: rádio-carpiana.
Poliaxial: apresenta vários eixos de movimento.
o Enartrose ou esferóide: quando uma extremidade de um osso é uma esfera e a do outro é uma
cavidade que se articulam. Ex.: coxo-femural e escapulo-umeral.
Tipos de movimentos
Deslizamento: todas possuem.
Angular
• No eixo tranversal
o Flexão: diminui o ângulo.
o Extensão: aumenta o ângulo.
• No eixo ântero-posterior
o Abdução: afastamento da linha média, abertura lateral, aumenta o ângulo.
o Adução: aproximação da linha média, fechamento lateral, diminui o ângulo.
Rotação
• Circundação: junção de todos os movimentos (flexão + extensão + adução + abdução). Movimento em
forma de cone. Ex.: escapulo-umeral e coxo-femural.
No tornozelo
• Flexão dorsal: flexão, dedos para cima.
• Flexão plantar: extensão, dedos para baixo.
No antebraço e mão:
• Pronação: palma para baixo (prometer).
• Supinação: palma para cima (suplicar).
No membro superior:
• Rotação medial: para dentro.
• Rotação lateral: para fora.
Inervação e irrigação das articulações
As terminações nervosas estão localizadas na cápsula articular. Os nervos que suprem uma articulação são ramos dos nervos que suprem a pele e os músculos que a movimentam. Os plexos arteriais peri-articulares são
responsáveis pela irrigação sanguínea.
Miologia
Os músculos são órgãos responsáveis pela sustentação de parte ou todo o esqueleto, pela locomoção e por funções vitais como a manutenção das paredes das artérias, da laringe, do tubo digestivo.
Tônus muscular: estado em que o músculo se apresenta em semi-contração permanente. É involuntário e elaborado pelo cerebelo.
A unidade do músculo é a célula ou fibra muscular, caracterizada pela sua contratilidade, e classificada em:
Estriado esquelético (músculo da vida animal):
• possui estriações transversais;
• associa-se ao esqueleto;
• possui movimentos potentes, amplos;
• voluntário;
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
5
• sofre fadiga facilmente;
• inervado pela parte do sistema nervoso da vida de relação;
Liso (músculo da vida vegetativa):
• não possui estrias;
• está relacionado com o aparelho visceral;
• movimentos lentos e involuntários (sistema nervoso vegetativo);
• não possui movimentos amplos e não sofre fadiga.
Estriado cardíaco:
• possui fibras estriadas;
• involuntário;
• movimento relativamente potente;
• não sofre fadiga;
• inervado pelo sistema nervoso vegetativo.
Os músculos têm relação com ossos (origem e inserção), articulações (movimento), fáscia profunda, vasos e
nervos.
Músculo satélite: mantém várias relações com os vasos e nervos, servindo como referência para a sua localização. Ex.: o músculo bíceps braquial é satélite da artéria braquial.
Loja muscular: a fáscia profunda projeta-se ao interior dos músculos em direção aos ossos, formando um
compartimento de músculos com funções semelhantes, como se fossem um só.
Envoltório dos músculos: tecido cartilaginoso.
• Epimísio: envolve o músculo.
• Perimísio: preenche o espaço delimitado pelo epimísio.
• Endomísio: envolve a fibra muscular.
• Fascículo muscular: envolve um conjunto de fibras
O nervo sempre vai estar relacionado com o músculo. Músculos estriados esqueléticos e cardíacos que ficam
sem nervos atrofiam. Ponto motor é o local do músculo onde o nervo penetra e também de maior contração. A
contração da fibra muscular é uma resposta ao estímulo dado pelo nervo. Unidade motora é a associação de
neurônio, fibra nervosa e fibras musculares. Quanto maior for o número de fascículos musculares contraídos,
maior será o grau de contração do músculo.
Classificação da musculatura esquelética
Superficiais: situam-se acima da fáscia profunda. Ex.: músculos da face, da mão, do pescoço
Profundos: situam-se abaixo da fáscia profunda. Fáscia profunda aponeurose superficial de revestimento.
Longos: predomínio do comprimento. Ex.: músculos dos membros.
Chatos ou planos: predomínio da expessura. Ex.: músculos abdominais.
Curtos: são encontrados nas articulações. Têm pouca capacidade de movimento, mas apresenta grande força.
Ex.: músculos das vértebras.
Mistos: apresentam variação irregular. Ex.: no pescoço (longo e chato).
Agonista: músculo principal que atua diretamente no movimento. Ex.: bíceps braqueal (flexão do braço em
relação ao antebraço).
Antagonista: músculo eu realiza movimento contrário, mas que contribui para a harmonia do movimento. Relaxa-se enquanto o agonista contrai. Ex.: tríceps.
Sinergista: músculo que auxilia o agonista. Ex.: coracobraquial é sinergista do bíceps braquial na flexão do
antebraço em relação ao braço.
Fixador: fixa determinadas articulações para realizar o movimento.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
6
Origem, inserção e disposição de fibras
Origem: é geralmente a porção proximal do músculo, que tem menor mobilidade e mais fixa. Normalmente os
músculos apresentam apenas uma origem. Quando apresentarem duas, são chamados de bíceps; três, tríceps; e
quatro, quadríceps.
Inserção: é geralmente a porção distal do músculo e mais móvel. Normalmente os músculos apresentam apenas
uma inserção, que pode acontecer na forma de fita, cordão cilíndrico resistente (tendão). Policaudado é chamado o músculo com mais de uma inserção.
A disposição das fibras está relacionada ao grão de força de contração muscular.
Cabo a cabo: fibras paralelas de uma extremidade à outra. Maior amplitude de contração.
Peniforme: possui a forma de pena e a maior força de contração muscular, que depende do número de fibras
musculares questão se contraindo (área de secção transversal).
Semi-peniforme: tem as fibras quase paralelas em forma de leque. Somente se prende em um dos lados do
tendão.
Quanto ao número de ventres, os músculos segmentados por tendões podem ser digástricos (dois ventres e um
tendão intermediário) ou poligástricos (vários ventres e tendões).
Músculo orbicular: possui disposição circunferencial da fibra muscular. Ex.: aberturas naturais (boca, olho).
Anexos Musculares
Fáscia profunda
Septos intermusculares
Bainha fibrosa: representa um elemento de contenção dos tendões. Ex.: punho.
Bainha sinovial: envolve a bainha fibrosa internamente e os tendões externamente. Serve para diminuir o atrito
entre essas peças. Permite deslizamento.
Imesotendão: continuação da membrana sinovial com função de nutrir o tendão.
Bolsa sinovial: contém o líquido sinovial.
Alavancas
Interfixa: ponto de apoio no meio resistência – ponto de apoio – potência. Ex.: tônus da nuca.
Interresistente: resistência no meio ponto de apoio – resistência – potência. Ex.: tônus da panturrilha.
Interpotente: potência no meio resistência – ponto de apoio – potência. Ex.: tônus do braço.
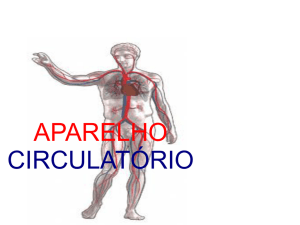
Angiologia
O sistema circulatório é composto pelo coração, pelos vasos sanguíneos, pelos vasos linfáticos e linfonodos. O
órgão central da circulação é o coração, que é um conjunto de vasos sanguíneos modificados e adaptados à função de bomba.
Todas as células do nosso corpo precisam receber sangue, ficando próximas aos vasos sanguíneos, que recebem
delas o produto de seu metabolismo. O sistema circulatório possui duas funções importantes: levar O2 e nutrientes a cada célula e trazer CO2 e produtos do metabolismo das células para fora do corpo.
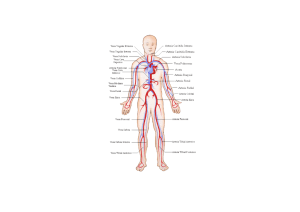
Artérias: são vasos sanguíneos que levam o sangue do coração à periferia.
Veias: são vasos sanguíneos que recolhem o sangue da periferia e levam-no ao coração.
Coração: é um órgão muscular, oco, moldado para o perfeito funcionamento do nosso corpo. É subdividido em
quatro câmaras: dois átrios, que recebem o sangue da periferia, aos quais chegam as veias; e dois ventrículos,
de onde saem as artérias. A circulação obedece ao sentido átrio ventrículo. As câmaras do lado esquerdo não
se comunicam com as do lado direito, sendo separadas por um septo.
Circulação
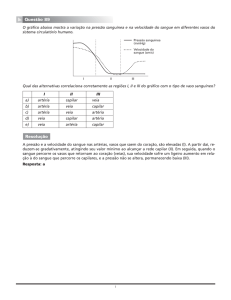
Sistêmica ou grande circulação: encarregada de distribuir sangue rico em oxigênio a todos os tecidos do nosso corpo. Inicia-se no ventrículo esquerdo do coração, que se contrai e bombeia sangue na maior artéria do corpo, a artéria aorta, que distribui através de seus ramos o sangue para a cabeça, pescoço, tórax, abdômen, membros superiores e inferiores, etc. Esse sangue passa por uma rede de pequenos vasos chamados capilares. Destas
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
7
redes de vasos vão se formar os vasos venosos, que vão trazer o sangue da periferia através de duas grandes
veias: veia cava superior e veia cava inferior, que chegam até o átrio direito do coração. Os vasos são longos e
resistentes.
Pulmonar ou pequena circulação: possui objetivos funcionais, realizar a hematose. Inicia-se no ventrículo
direito do coração, que se contrai e expele o sangue rico em CO2 na artéria pulmonar que leva esse sangue aos
pulmões. Nos dois pulmões teremos uma nova rede de capilares em que o sangue libera o CO2 e absorve O2.
Dirige-se às quatro veias pulmonares, retornando ao átrio esquerdo do coração.
Artérias
É todo vaso que sai do coração. Elas se originam dos dois ventrículos: o esquerdo da origem à artéria aorta e o direito dá origem à artéria pulmonar. A circulação no interior das artérias é
feita sob um regime de alta pressão, conferindo-lhes um formato cilíndrico. Suas paredes são espessas e quando seccionadas
mantêm sua forma. O calibre das artérias é sempre igual entre a
emissão de dois vasos colaterais. Á medida que ela emite vasos, seu calibre diminui.
Ramo colateral: quando a artéria emite um ramo e permanece
com o seu tronco principal. Esses ramos podem estar configurados em ângulos agudos e obtusos (recorrentes).
Ramo terminal: quando a artéria termina em bifurcação, não
seguindo o seu tronco principal.
Normalmente sua direção é retilínea (menor caminho entre dois
extremos), porém, em órgãos que são capazes de aumentar e
diminuir o seu tamanho, a sua direção pode ser tortuosa. Ex.:
artérias que envolvem o útero e a bexiga.
Podem ser classificadas como superficiais, quando se localizam acima da fáscia profunda, encontradas na fáscia superficial, na tela subcutânea, ou profundas, quando estão abaixo da fáscia profunda.
Árvore arterial: rafimicação progressiva dos vasos arteriais que resulta na árvore arterial. Esses ramos se comunicam por verdadeiras pontes chamadas de anastomoses que possuem três tipos: transversa, quando passa
entre duas artérias (fígado); terminal, quando une duas artérias boca a boca (palma da mão); e convergência,
quando dois vasos se unem para formar apenas um (nas artérias vertebrais).
Relações com outras estruturas
Ossos: a relação com os ossos é muito importante
para a localização das artérias. Durante seu desenvolvimento, as artérias podem seccionar os ossos, provocando sulcos.
Articulações: as artérias principais sempre passam
junto ás dobras de flexão, protegidas pelo esqueleto.
Músculos: na borda interia medial do bíceps braquial
passa a artéria braquial, por isso, o bíceps braquial é
chamado músculo satélite (aquele que acompanha o
trajeto da artéria) da artéria braquial.
Veias: as veias que acompanham as artérias são denominadas comitantes, acompanhantes ou satélites.
Ex.: a veia subclávia é acompanhante da artéria subclávia (passa por baixo da clavícula).
Nervos: feixe vásculo-nervoso.
Pele: aterias superficiais.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
8
Estrutura (túnicas)
Interna: recoberta por uma camada monocelular, o tecido endotelial, que reveste todo o sistema circulatório.
Nas artérias essa camada recebe o nome de endartéria. Diminui o atrito entre o sangue e o vaso.
Medial: é a membrana mais espessa. Pode ser constituída por tecido elástico, muscular liso ou pelos dois. O
tecido muscular serve para a artéria acomodar-se ao volume de sangue bombeado, que é controlado pelo sistema nervoso central de acordo com as necessidades funcionais. Ao envelhecer, sua elasticidade vai sendo perdida. Arterioesclerose: diminuição do volume da artéria.
Externa: é composta por tecido conjuntivo, também chamada de adventícia.
Ramescência
As artérias são os grandes vasos de distribuição de sangue. Suas paredes são tão espessas que impedem qualquer tipo de troca entre os tecidos e o sangue. Assim, as artérias se abrem em pequenos vasos, chamados arteríolas. Das arteríolas surgem pequenos vãos, que são permeáveis e que permitem a troca de substâncias. São as
redes de capilares. Essa rede é exclusivamente revestida pela túnica interna (endotélio), pois as túnicas interna e
externa foram perdidas pelos vasos anteriores. A parede do capilar é muitíssimo delgada e semipermeável (macromoléculas não atravessam a membrana).
Quando a artéria (ou veia) é dita comum, ela irá se subdividir posteriormente em externa e interna.
Veias
São vasos sanguíneos que trazem o sangue da periferia para o
coração. Originam-se dos vasos capilares, de onde saem pequeníssimas veias, as vênulas, que se anastomosam por convergência e vão formando veias mais calibrosas, desembocando nas
grandes veias cavas e, por fim, no coração. Podem ser de clibre
pequeno, médio e grande. Possuem paredes colapsáveis muito
mais delgadas que as artérias. Quando seccionadas, as paredes se
aderem e a veia achata-se.
Veias da pequena circulação: veias pulmonares, em número de
quatro.
Veias da grande circulação: veias cavas superior e inferior.
Superficiais: estão acima da fáscia superficial. São aquelas que,
quandoadoecem, formam as varizes.
Profundas: estão abaixo da fáscia superficial. Ex.: veia situada
na raiz da coxa (região inguinal).
Conformação interior: as veias, diferentemente das artérias,
possuem no seu interior válvulas venosas: auxiliam no retorno
do sangue ao coração, contrariando a gravidade e também impedindo a volta do sangue dentro da própria veia (ver figura).
Sistema porta: são duas redes de capilares unidas por uma veia. Serve para filtração e retirada de impurezas.
Estrutura (túnicas)
Interna: endotélio vascular, pavimento simples. São denominados de endovias.
Média: formado por tecido elástico ou tecido muscular liso, porém em quantidade
muito menor que a das artérias.
Externa: túnica adventícia.
Vasos linfáticos
Existem macromoléculas em nosso organismo que não são permeáveis aos vasos capilares. O sistema encarregado de retirar essas macromoléculas é o sistema linfático. Ele é um sistema auxiliar do sistema venoso. O líquido circulante é a linfa, incolor e constituída por glóbulos brancos. Esse líquido nasce na intimidade dos tecidos, através dos capilares que são semelhantes aos capilares sanguíneos, porém de maior calibre e cujas paredes
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
9
são mais delgadas do que as das veias. Possuem muitas válvulas. Os capilares linfáticos têm o início em fundo
cego, diferente do capilar sanguíneo que provém da bifurcação e ramificação de outro vaso.
Pressão oncótica: as macromoléculas e proteínas que são absorvidas dos tecidos têm uma pressão que faz com
que a molécula protéica atraia água por osmose. À medida que mais proteínas são absorvidas pelos capilares,
absorve-se também mais água; logo, a pressão oncótica é a responsável pela
circulação da linfa nos vasos, juntamente com a pressão muscular.
Com os processos infecciosos do nosso corpo, é muito comum encontrarmos
resíduos bacterianos e toxinas bacterianas em nossos tecidos, que irão penetrar
nos vasos linfáticos. Para filtrar esses resíduos há os chamados linfonodos (estruturas de tecido linfóide). Estão localizado nas raízes dos membros inferiores
e da cabeça e nas axilas.
A linfa proveniente do tubo digestório possui aspecto leitoso e é rica em gurdura, sendo chamada de quilo.
Grandes coletores linfáticos
Ducto torácico: os linfonodos que vêm dos membros inferiores chegam até o abdômen, unindo-se aos linfonodos que vêm do tubo digestório e das vísceras intra-abdominais e vão confluir para um reservatório linfático
situado na parte mais superior da porção abdominal chamada cisterna quilífera ou cisterna de pequet, de dentro da qual parte o ducto toráxico. O ducto toráxico vai desembocar na confluência das veias jugular e subclávia
esquerda. Pelo ducto vem a linfa da metade esquerda do tórax e do membro superior esquerdo. Assim, o ducto
toráxico drena três quartas partes do corpo.
Ducto linfático direito: drena o quadrante superior direito do corpo e desemboca na confluência jugulosubclávia direita.
Circulação fetal
Na vida fetal não existe necessidade de respiração pulmonar, pois a oxigenação é feita através da placena. Todos os tecidos fetais desenvolvem-se muito bem com baixa oxigenação, exceto o sistema nervoso central.
Esquematização: duas artérias umbilicais (originárias das artérias ilíacas internas) placenta (oxigenação) veia umbilical (rica em O2) face inferior do fígado veia porta (ducto venoso) veia cava inferior (o
sangue é enfraquecido pelo sangue vindo dos membros inferiores) átrio direito comunicação interatrial átrio esquerdo ventrículo esquerdo aorta carótida -> cérebro veia cava superior ventrículo direito
artéria pulmonar (ducto arterial) aorta.
Esplancnologia
Víscera é um órgão que se situa dentro de uma cavidade que pode ser torácica, pélvica ou abdominal. Podem
ser maciças (ex.: fígado) ou ocas (ex.: bexiga).
Vísceras maciças
Todas vísceras maciças possuem:
Cápsula: formada por tecido conjuntivo intimamente ligado a ela. Ex.: no fígado se chama cápsula de Glisson.
Estroma: tecido conjuntivo que dá sustentação à víscera.
Parênquima: é onde estão contidas as células que comprem a função da víscera. Ex.: parênquima renal, filtração do sangue.
Todas as vísceras maciças possuem uma entrada que se chama hilo, de onde saem e onde penetram um conjunto de estruturas chamado pedículo. Ex.: no rim, o pedículo é formado por veias, artérias e sistema coletor de
urina.
Vísceras ocas
São aquelas que contêm parede e luz. No interior da luz transitam dejetos. Ex.: intestino delgado e gross, bexiga, estômago e vesícula biliar.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
10
Histiotopia
Serosa: camada mais externa.
• Pericárdio: reveste o coração (que não é uma víscera).
• Pleura: reveste as cavidades torácicas. Pode ser parietal (reveste a parede torácica), visceral (reveste a
víscera) e mediastínica (está em contato com o mediastino, no meio da cavidade torácica).
• Peritônio: reveste a cavidade abdomino-pélvica. Túnica vaginal: peritônio que reveste a bolsa escrotal.
Muscular: camada intermediária, que pode apresentar duas ou maisfitas musculares.
Mucosa: camada de células que fazem a absorção.
As serosas podem apresentar dobras:
• Meso: dobras por dentro das quais passam estrutras nobres. Ex.: mesentério (dobra do intestino), mesogastro (estômago), mesocólon (intestino grosso).
• Ligamento: dobra de peritônio quevai da parede à víscera e não contêm estruturas nobres.
• Omento: dobras que vão de víscera à víscera e contém estruturas nobres no seu interior. Ex.: omento
patogástrico (fígado ao estômago).
Sistema respiratório: nariz, faringe, laringe, traquéia, brônquios, bronquíolos, alvéolos.
Sistema digestório: boca, faringe, esôfago, estômago, intestinos delgado e grosso, fígado, pâncreas (exócrino).
Sistema urinário: rim, pelve renal, ureter, bexiga, uretra.
Sistema genital masculino: válvula seminal, próstata, glândula bulbo-uretral, ducto deferente, testículo epidídimo.
Sistema genital feminino: ovário, tuba uterina, útero, vagina, vulva.
Sistema endócrino: hipófise, epífise, paratireóides, tireóide, timo, supra-renal, pâncreas (endócrino), ovário,
testículos.
Sistema tegumentar
Pele: epiderme (fáscia superficial), destaca-se facilmente; derme ou cório (fáscia profunda), parte mais espessa.
Anexos: pêlos, glândulas sebáceas, glândulas sudoríparas, unhas e músculo eretor do pêlo (musculatura lisa).
Unha: disposta nas falanges distais dos dedos das mãos e dos pés. Compõe-se da raiz, porção proximal que
contém a matriz; e do corpo, porção distal.
Pêlos: lanugem, cabelos,supercílios, cílios, barba, tragos, vibrissas, hircos, púbios.
Linhas de força: linhas imaginárias que distribuem a tensão da pele em regiões determinadas. Seguem a orientação as fibras musculares.
Neuroanatomia
O sistema nervoso põe o indivíduo em contato com o meio externo. Tem como célula fundamental o neurônio,
que se divide em corpo (onde há melanina), axônio e dendritos. Cada neurônio é unidade:
• genética: deriva-se de um neuroblasto;
• mofológica: não existe continuidade entre um neurônio e outro;
• trófica: se o corpo do neurônio for destruído, morrem os prolongamentos; se for cortada parte do axônio, a porção distal vai degenerar porque está desconectada do corpo, que é a sua porção trófica;
• funcional: há contigüidade entre um neurônio e outro, sendo que eles funcionam independentemente;
• patológica: uma vez agredido um neurônio, só ele é agredido.
Sinapse é o nome da conexão entre um neurônio e outro. A terminação de um axônio conecta-se como dendrito
de outro. Há uma fenda, um espaço intersináptico onde se liberam mediadores químicos (acetilcolina, noradrenalina, etc.).
Sentido do influxo nervoso: célula polarizada – dendrito corpo axônio.
Acúmulos neuronais podem ser núcleos (dentro do neuro-eixo (encéfalo e medula espinhal) ou gânglios (fora
do neuro-eixo).
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
11
Filogênese
Fase difusa: irritabilidade condutibilidade contratilidade. Não há especialização. Ex.: ameba, vorticela.
Fase ganglionar: Há gânglios conectados à periferia através de nervos; na porção da cabeça há gânglios cerebróides. Ex.: vermes anelídeos.
Encefalização: Há a presença do encéfalo, medula, bulbo, ponte, mesencéfalo, miencéfalo e hemisfério cerebral muito rudimentar. Ex.: vertebrados primitivos.
Telencefalização: Hemisférios cerebrais bem desenvolvidos. Ex.: homem.
Ontogênese
Formação do ovo até o completo desenvolvimento do indivíduo. Fases (3ª semana):
Placa neural: na porção dorsal do ectoderma algumas células se diferenciam.
Sulco neural: as células anteriores se reproduzem rapidamente e vão penetrando no corpo do embrião, formando uma depressão.
Goteira neural: aprofundamento da goteira neural.
Tubo neural: fechamento do sulco neural que dará origem a todo o sistema nervoso central. É dividido em
partes especializadas, chamada s lâmina alar (neurônios sensitivos), lâm ina basal (neurônios motores) e o sulco
limitante (neurônios de natureza vegetativa).
Crista neural: porção de transição do ectoderma não diferencia do e a parte que está originando o neuroblasto
(porção diferenciada). As cristas darão origem aos gânglios raquidianos, aos
gânglios do sistema nervoso autônomo e à parte medular da glândula suprarenal.
O tubo neural possui uma porção proximal que é dilatada (encéfalo primitivo) e uma porção distal que é afilada (medula espinhal). O encéfalo primitivo vai se dividir em três vesículas encefálicas primitivas: prosencéfalo
(dará origem ao telencéfalo e ao diencéfalo), mesencéfalo e rombencéfalo
(que se dividirá em metencéfalo e mielencéfalo).
As cavidades que existem no sistema nervoso chamam-se ventrículos, dentro dos quais se produz um líquor, o líquido cefalorraquidiano, que se situa entre as meninges e serve para
proteção e nutrição, saindo pelo IV ventrículo e sendo absorvido através do sistema venoso.
Telenféfalo: possui dois hemisférios cerebrais, sendo que cada um
deles é oco; portanto, possuem dois ventrículos, os chamados ventrículos laterais.
Diencéfalo: possui o III ventrículo.
Mesencéfalo: possui um ducto que liga o III ao IV ventrículo.
Rombencéfalo: possui o IV ventrículo.
Medula: possui o canal ependimário.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
12
Nervos
O sistema nervoso periférico divide-se em nervos cranianos (12 pares que se originam no encéfalo) e raquidianos ou espinhais (31 pares que se originam na medula).
Fibra nervosa: cada fibra é formada por um axônio e, em alguns casos, por um dendrito. São elas que formam
os nervos. Estão envolvidas por tecido conjuntivo (endoneuro). O conjunto de fibras nervosas forma um fascículo que está envolvido pelo perineuro e todo o nervo está envolto pelo epineuro.
Cor escura: existe corpo de neurônio.
Cor branca: fibras nervosas (bainha de mielina branca).
12 pares cranianos
1º par: olfatório.
2º par: óptico.
3º par: óculo motor inerva os músculos que movimentam o globo ocular.
4º par: troclear inerva um dos músculos do globo ocular.
5º par: trigêmeo maxilar, oftálmico e mandibular.
6º par: abducente desvia o olhar para fora.
7º par: facial inerva os músculos da mímica.
8º par: vestíbulo-coclear responsável pelo equilíbrio e pela audição.
9º par: glossofaríngeo inerva a língua e o palato.
10º par: vago origina-se dentro da cavidade craniana e termina dentro da cavidade abdominal. Funções vegetativas.
11º par: acessório inverva o trapézio e o esternocleidomatódeo.
12º par: hipoglosso motricidade para a musculatura da língua.
Nervos raquidianos
Oito pares cervicais.
Doze pares torácicos.
Cinco pares lombares.
Cinco pares sacrais.
Um par coccigiano.
Plexo: troca de fibras entre nervos cervicais, lombares e sacrais. Os nervos torácicos não formam plexos porque
estão entre as costelas.
Coluna vertebral
Formada pela sobreposição das vértebras. Articula-se acima com o occipital e abaixo ela continua
com uma porção de vértebras fusionadas denominadas sacro e cóccix. As vértebras possuem massa óssea, ou seja, o corpo vertebral. Posteriormente ao corpo, encontra-se o forame vertebral.
A sucessão de forames vertebrais forma o canal
vertebral, por onde passa a medula vertebral. O
arco possui porções: processo espinhoso (posteriormente) e o processo transverso (lateralmente). Unindo o processo transverso com o processo
espinhoso encontramos a lâmina. A massa óssea do corpo das vértebras dá proteção à medula e proporciona a
sustentação do peso do corpo.
O processo articular é uma saliência menor onde se articulam as costelas com os corpos das vértebras (nas
vértebras torácicas) e também vértebra com vértebra. Também chamados de fóvias costais. Nos processos
transversos e espinhosos inserem-se músculos, permitindo o movimento das vértebras.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
13
Vértebras cervicais – 7
Possuem um forame no processo transverso, chamado forame transverso, por onde
passa a artéria vertebral, que se insere a partir de C6. Apresentam o processo espinhoso bífido.
Atlas (C1): não possui corpo, possui tubérculo anterior e posterior (saliência) no lugar
do processo espinhoso, nos processos transversos existem massas laterais que permitem
a articulação com os côndilos do occipital.
Axis (C2): superiormente possui uma saliência chamada processo odontóide (formato
de dente) que vai se articular com o tubérculo posterior do atlas.
C7 (proeminente): possui o processo espinhoso mais comprido das vértebras, apresentando uma saliência atrás do pescoço.
Vértebras torácicas – 12
Possuem facetas articulares (mais de três de cada lado) que servem para se articularem
com as costelas. O corpo é de tamanho médio. O processo espinhoso é inclinado para
baixo e no seu início existirão os processos articulares inferiores e superiores, que
servirão para articular uma vértebra com a outra. Além disso, possuem também incisura vertebral superior e inferior que, quando combinadas entre duas vértebras, vão
formar o forame intervertebral ou de conjugação, por onde vão sair nervos raquidianos.
Vértebras lombares – 5
Possuem o corpo maior e os processos transversos são mais compridos e mais potentes (processos costiformes),
servindo para a sustentação do peso do corpo. Possuem ainda o processo mamilar e o processo acessório.
Região sacral – 5 vértebras fusionadas
Tem formato piramidal triangular cuja base está virada para cima e o ápice para baixo. Tem concavidade para a
frente e convexidade para trás. Na face anterior situam-se quatro pares de orifícios (forames sacrais ventrais
ou anteriores) por onde se exteriorizam para dentro da pelve algumas raízes dos nervos raquidianos. Forma um
ângulo anterior chamado de promontório. Acima, articula-se com L5. De cada lado articula-se com o osso do
quadril (articulação sacro-ilíaca) pela superfície auricular.
Nutação: movimento do sacro para frente
Crista sacral média: fusão dos processos espinhosos.
Crista sacral intermédia: fusão dos processos acessórios.
Crista sacral lateral: fusão dos processos transversos.
Cóccix – 4 vértebras fusionadas
É o resquício de uma cauda.
Curvaturas da coluna
Cervical concavidade posterior: lordose
Torácica convexidade posterior: cifose
Lombar concavidade posterior: lordose
Sacro e cóccix convexidade posterior cifose
Na gravidez ocorre uma lordose fisiológica da lombar
Escoliose: desvio lateral da coluna.
Articulações e ligamentos
Disco intervertebral: situa-se entre os corpos das vértebras articulação anfiartrose típica ou verdadeira. A
perda de altura e água no envelhecimento é denominado discopatia degenerativa.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
14
Hérnia de disco: o corpo da vértebra de cma comprime o corpo da vértebra de baixo, que se desloca para trás e
toca nas raízes dos nervos raquidianos.
Os ligamentos são compostos de tecido fibroso.
Ligamento longitudinal anterior: vai do atlas ao sacro pela frente do corpo, impedindo a hiperextensão.
Ligamento longitudinal posterior: vai do áxis ao sacro por trás do corpo, impedindo a hiperflexão.
Ligamento interespinhoso: une os processos espinhosos.
Ligamento supra-espinhoso: bem espesso na região cervical (ligamento nucal).
Ligamento amarelo: liga as lâminas de cima a baixo.
Movimentos da coluna: flexão (para frente), extensão (para trás), flexão lateral e rotação.
Dorso e nuca
O dorso e a nuca situam-se posteriormente à coluna vertebral. A linha divisória entre o dorso e a nuca é C7 no
processo espinhoso. Acima de C7 é a nuca; abaixo, o dorso.
Planos (estratigrafia)
Pele: podem ou não ser encontrados pêlos, sendo que na nuca eles são mais abrangentes. Possui glândulas sebáceas e suduríparas (dificultam a cicatrização).
Fáscia superficial ou tela subcutânea: encontra-se gordura, vasos e nervos (C2 nervo occipital maior ou
nervo de Arnold).
Fáscia profunda: é formada por tecido fibroso que reveste a musculatura. Apresenta dois espessamentos, chamados espessamento nucal e espessamento tóraco-lombar.
Musculatura
1º plano muscular
Trapézio
Possui uma forma triangular. Estende-se desde a coluna vertebral até a cintura escapular (clavícula e escápula).
• Origem
o Terço medial da linha nucal superior.
o Protuberância occipital externa.
o Ligamento nucal.
o Processos espinhosos de C1 a T12.
• Inserção
o Terço lateral da clavícula.
o Acrômio e espinha da escápula.
o Base da espinha da escápula.
• Invervação
o 11º par craniano ou nervo acessório.
o Ramos de C3 e C4.
• Ação
o As fibras superiores elevam o ombro.
o As fibras médias e inferiores enquadram os ombros, ou seja, fazem a adução da escápula (puxam-na em direção à linha média).
o Gira a escápula na abdução acima de 90º do membro superior.
o Se o ombro estiver fixo, ocorre a inclinação lateral da cabeça e inclinação e extensão da coluna
cervical.
o Sua paralisia causa a queda do ombro.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
15
Grande dorsal
•
•
•
•
Origem
o Processos espinhosos das seis últimas vértebras torácicas e processos espinhosos das vértebras
lombares e sacrais através da fáscia toraco-lombar.
o Crista ilíaca.
o Superfície externa das 3 ou 4 últimas costelas (de 9 a 12).
Inserção
o Assoalho do sulco intertubercular do úmero.
Invervação
o Nervo tóraco-dorsal (ramo colateral do plexo braquial).
Ação
o Adução, extensão e rotação medial do membro superior.
o Inversão do ponto fixo: auxiliar a inspiração forçada.
o Se for lesionado não consegue erguer o corpo na barra fixa.
2º plano muscular
Esplênio
Os esplênios dividem-se em esplênio da cabeça e esplênio do pescoço. A origem é a mesma, mas as inserções
são diferentes.
• Origem: processos espinhosos de C7 a T3 ou T4.
• Inserção
o Da cabeça: na linha nucal superior do osso occipital e no processo mastóide do osso temporal.
o Do pescoço: no processo transverso de C1 a C4.
• Ação: extensão da cabeça, inclinação lateral e rotação: gira a cabeça para o mesmo lado do músculo que
se contrai.
• Inervação: ramos posteriores dos nervos raquidianos cervicais.
Levantador da escápula
•
•
•
•
Origem: processos transversos de C1 a C4.
Inserção: parte superior da escápula (desde a espinha da escápula até o ângulo superior da escápula).
Ação: eleva e faz a adução da escápula.
Invervação: nervo do levantador da escápula e do rombóide, que é um ramo do nervo dorsal da escapula.
Rombóide
Divide-se em maior e menor
• Origem
o Menor: entre C7 e T1
o Maior: entre T2 e T5
• Inserção: borda medial da escápula.
• Ação: adução da escápula (enquadramento dos ombros)
• Inervação: nervo do levantador da escápula e do rombóide, que é um ramo do nervo dorsal da escapula.
Serrátil posterior superior
•
•
Origem: nos processos espinhosos de C7 a T4.
Inserção: na base externa e superior das 2ª a 5ª costelas.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
16
•
•
Ação: elevar as costelas (inspiração).
Invervação: quatro primeiros nervos intercostais posteriores.
Serrátil posterior inferior
•
•
•
•
Origem: processos espinhosos de T11 a L2.
Inserção: nas quatro ultimas costelas.
Ação: abaixa as costelas (inspiração também).
Inervação: nervos intercostais posteriores (T9 a T11).
3º plano muscular
Longo da cabeça
Esse músculo faz parte do longuíssimo, formador do eretor da espinha.
• Origem: processos espinhosos de T1 a T6.
• Inserção: osso occipital.
• Inervação: ramos posteriores dos nervos raquidianos cervicais.
• Ação: extensão da cabeça e rotação para o lado oposto.
Semi-espinhoso da cabeça
•
•
•
•
Origem: processos espinhosos de T1 a T6
Inserção: osso occipital.
Inervação: ramos posteriores dos nervos raquidianos cervicais.
Ação: extensão da cabeça e rotação para o lado oposto.
Suboccipitais
Reto posterior menor da cabeça
• Origem: tubérculo posterior do atlas.
• Inserção: osso occipital.
Reto posterior maior da cabeça
• Origem: processo espinhoso do axis.
• Inserção: osso occipital.
Oblíquo inferior da cabeça:
• Origem: processo espinhoso do axis.
• Inserção: processo transverso do atlas.
Oblíquo superior da cabeça:
• Origem: processo transverso do atlas.
• Inserção: osso occipital.
Esses músculos são inervados pelos ramos posteriores dos nervos cervicais e sua ação é postural. Eles formam
também o trígono suboccipital. Ao fundo do trígono, sobre o processo transverso do atlas, encontra-se a artéria vertebral. Cruzando o trígono está o nervo suboccipital ou C1. Passando por baixo do trígono, está o nervo occipital maior, C2 ou nervo de Arnold).
Eretor da espinha
Divide-se em três porções: a mais externa é o músculo íleocostal, a média é o músculo longuíssimo ou longo
dorsal, e a mais interna (perto das vértebras) é o músculo espinhal.
Situa-se ao longo da goteira vertebral (espaço entre os processos espinhosos e os processos transversos das vértebras. Vai desde o sacro até o occipital.
Invervação: ramos posteriores dos nervos raquidianos cervicais, torácicos e lombares.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
17
Ação: extensão, flexão lateral e rotação da coluna vertebral.
Membro superior
As funções do membro superior são a apreensão e manipulação de objetos e o sentido do tato. É o membro responsável pela exploração do ambiente. É formado por quatro segmentos:
• Cíngulo escapular: clavícula e escápula
• Braço: úmero
• Antebraço: rádio (lateral) e ulna (medial)
• Mão: carpo, metacarpo e dedos (falanges)
Ossos
Cíngulo escapular
Clavícula: osso longo, localizado na porção anterior e superior do corpo, na posição horizontal. Tem uma curvatura (S), sendo que a porção anteriormente convexa é medial e a porção posteriormente côncava é lateral. É
palpável em toda sua extensão. Apresenta duas extremidades: medial (esternal, dilatada) e lateral (acromial,
achatada). Sua ossificação é intramembranosa. De medial para lateral, apresenta o tubérculo costal, onde se
liga o ligamento costoclavicular; o sulco do músculo subclávio; e os tubérculos conóide e trapezóide (onde
se ligam ligamentos de mesmo nome).
Escápula: osso chato de formato triangular que apresenta três lados: borda lateral (axilar), borda medial
(vertebral) e borda superior e três ângulos: superior, lateral e inferior. A face posterior apresenta a espinha
da escápula e o acrômio. Acima da espinha temos a fossa supraespinhal e abaixo a fossa infraespinhal. A
face anterior ou costal é côncava para dentro adiante e apresenta a fossa subescapular. No ângulo lateral encontramos uma superfície articular rasa, mais ou menos ovóide, chamada cavidade glenóide. Na borda superior
da escápula há uma depressão chamada incisura da escápula e uma porção óssea que parece um dedo curvado,
o processo coracóide.
Braço
Úmero: osso longo que possui borda anterior e face posterior. Na epífise proximal encontramos as seguintes
estruturas: cabeça, colo anatômico, tubérculo maior (lateral), tubérculo menor (medial), goteira intertubercular (por onde passa o bíceps) e o colo cirúrgico (por onde passa o nervo axilar). Na diáfise, tem-se o
canal do nervo radial. Na epífise distal encontramos o epicôndilo medial (por onde passa o nervo ulnar), a
tróclea (lateralmente ao côndilo medial), o sapítulo (côndilo lateral), a fossa radial (acima do sapítulo – visão
anterior) a fossa coronóide (acima da tróclea – visão anterior) e a fossa olecraniana (acima da tróclea – visão
posterior).
Antebraço
Ulna: entre a ulna e o rádio encontramos a membrana interóssea. A ulna é o osso mais medial do antebraço,
parecendo uma chave-de-boca. É um osso longo e, na sua porção proximal, apresenta o olecrano, o processo
coronóide, a incisura troclear (articula-se com a tróclea do úmero) e a incisura radial (articula-se com o rádio). Distalmente, encontra-se a cabeça e o processo estilóide da ulna (medial).
Rádio: é também um osso longo, apresentando cabeça com uma fóvea que se articula com o sapítulo, e a circunferência articular, que se articula com a incisura radial da ulna (movimentos de pronação e supinação).
Além disso, apresenta ainda uma tuberosidade onde se insere o tendão do bíceps. Na epífise distal, há o processo estilóide do rádio (lateralmente) e a incisura ulnar, que se articula com a cabeça da ulna.
Mão
Carpo: conjunto de oito ossos dispostos em duas fileiras de quatro ossos cada. De lateral para medial, na fila
proximal, temos: escafóide (barco), semilunar (meia-lua), piramidal (pirâmide) e pisiforme (ervilha). Na fila
distal temos trapézio, trapezóide, capitato (cabeça) e hamato (que apresenta o hâmulo do amato, gancho).
Metacarpo: são cinco ossos. Partindo da posição anatômica, de lateral para medial, são contados de 1o a 5o.
São ossos longos. A epífise proximal é chamada de base e a distal de cabeça.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
18
Falanges: cada dedo tem três falanges: proximal, média e distal, com exceção do polegar, que possui somente
duas, a proximal e a distal. Todas as epífises proximais são chamadas de base. As epífises distais das falanges
proximais e médias são as cabeças e das epífises distais são as tuberosidades.
Articulações
Esterno-clavicular: enartrose.
Escápulo-umeral: enartrose.
Úmero-ulnar: gínglimo ou trocleartrose.
Rádio-ulnar proximal: trocóide ou pivô.
Rádio-ulnar distal: trocóide ou pivô.
Rádio-carpiana: elipsóide.
Metacarpo-falangeana: elipsóide.
Interfalangeana: gínglimo ou trocleartrose.
Carpo-metacarpiana do 1o dedo: selar.
Vascularização
Rede venosa do dorso da mão
Possui duas extremidades: a medial e a lateral.
Da extremidade lateral origina-se a veia cefálica, que, quando chega à união do terço médio com o terço superior do braço, próximo à epífise proximal do úmero, perfura a fáscia, deixando de ser superficial e corre entre o
músculo deltóide e o peitoral maior, no sulco delto-peitoral, passando por baixo da clavícula e desembocando
na veia axilar.
Da extremidade medial origina-se a veia basílica, que perfura a fáscia na união do terço médio com o terço
inferior, pouco acima da epífise distal do úmero e da fossa cubital. Assim, ou ela pode desembocar na veia
braquial, ou caminhar junto às veias braquiais originando a veia axilar.
Rede venosa da palma da mão
É de onde se origina a veia mediana antebraquial, que, ao alcançar a prega do cotovelo, se transforma na veia
mediana do cotovelo, podendo ir para a basílica ou para a cefálica ou, ainda, bifurcar-se nas vais mediana
basílica e mediana cefálica que são a anastomose entre a cefálica e a basílica.
Rede linfática
Na palma da mão, existe uma riquíssima rede linfática e esses vasos sobem à raiz do membro onde há os linfonodos axilares.
Laterais: situam-se atrás da veia axilar.
Peitorais: situam-se na borda inferior do músculo peitoral menor. Drenam a mama.
Posteriores: situam-se junto à artéria subescapular.
Centrais: situam-se na base da axila. A linfa dos três grupos anteriores (laterais, peitorais e posteriores) drenam
para os centrais.
Apicais: situam-se na borda superior do músculo peitoral menor. A linfa do central drena para o apical. Direito:
ducto linfático. Esquerdo: ducto torácico. Toda linfa da porção supraumbilical do tronco e do membro superior
do mesmo lado drena para os linfonodos axilares.
Cubitais: nos epicôndilos mediais (há em algumas pessoas).
Artérias
O arco aórtico dá origem a três ramos: artéria subclávia esquerda, carótida comum esquerda e bráquiocefálica, que passa atrás da articulação esternoclavicular direita e origina mais dos ramos: carótida comum direita e subclávia direita. A subclávia direita, quando passa pela borda externa da 1ª costela, entra na axila e
transforma-se em artéria axilar, que, quando ultrapassar a borda inferior do músculo redondo maior, entra
no braço denominando-se artéria braquial. Ela então se bifurcará no braço, na dobra do cotovelo, formando
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
19
duas artérias: a radial e a ulnar. Tanto uma como a outra, no punho, emitem um ramo colateral chamado de
palmar. O ramo palmar superficial da radial anastomosa-se boca a boca por inosculação com a ulnar, formando uma arcada na plama da mão: arcada palmar superficial. O ramo palmar profundo da ulnar se anastomosa por inosculação com a radial, formando a arcada palmar profunda. A arcada superficial emite três
artérias digitais comuns ou palmares. Elas se bifurcam dando as artérias digitais próprias. A do polegar
nasce diretamente da radial e a do 5º dedo nasce diretamente da ulnar. A arcada
palmar profunda emite ramos metacárpicos palmares que desembocam nas arté- sUperficial pRofunda
l
a
rias digitais palmares ou comuns. O ramo profundo da artéria radial vai para o
dorso da mão e se divide em metacarpiais dorsais e, subseqüentemente, em digin
d
tais dorsais.
a
i
As grandes artérias (subclávia, axilar) são acompanhadas apenas de uma veia.
r
a
l
Artéria axilar
A artéria subclávia recebe o nome de artéria axilar após a primeira costela e é dividida em três porções pelo
músculo peitoral menor.
1ª porção (antes de chegar ao músculo peitoral menor): artéria torácica superior.
2ª porção (passando por baixo do músculo peitoral menor): artéria tóraco-acromial (origina artérias acromial, deltóidea, peitoral e clavicular) e artéria torácica lateral (desce com o nervo torácico longo).
3ª porção (após o músculo peitoral menor): artéria subescapular (origina artérias circunflexa da escápula e
tóraco-dorsal), artéria circunflexa anterior do úmero e artéria circunflexa posterior do úmero.
Inervação – plexo braquial
Raízes do plexo braquial: ramos anteriores de C5, C6, C7, C8 e T1.
Troncos: união das raízes do plexo braquial. Dividem-se em três:
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
20
•
Tronco superior: união dos ramos anteriores de C5 e C6. Emite como ramo colateral o nervo supraescapular, saindo de C5.
• Tronco médio: ramo anterior de C7.
• Tronco inferior: união dos ramos anteriores de C8 e T1.
Cada tronco emite um ramo posterior e um ramo anterior, formando fascículos. A nomenclatura dos fascículos
depende da sua localização em relação à artéria axilar. Dividem-se em três:
• Fascículo posterior: situa-se atrás da artéria axilar. Apresenta os seguintes ramos colaterais: nervo
subescapular inferior, nervo tóraco-dorsal e nervo subescapular superior. É a união dos ramos posteriores dos três troncos. Origina dois ramos terminais:
o Nervo radial: C5 a T1
o Nervo axilar: C5 e C6.
• Fascículo lateral: situa-se lateralmente à artéria axilar e origina-se da união dos ramos anteriores dos
troncos médio e superior. Emite como ramos colaterais o nervo peitoral lateral. Origina dois ramos
terminais:
o Nervo músculo-cutâneo (perfura o músculo coraco-braquial): C5 a C7
o Raiz lateral do nervo mediano: C5 a T1
• Fascículo medial: ramo anterior do tronco inferior. Tem como ramos colaterais o nervo peitoral medial, o nervo cutâneo medial do braço e o nervo cutâneo medial do antebraço. Ramos terminais:
o Nervo ulnar: C8 e T1.
o Raiz medial do nervo mediano: C5 a C7.
Paralisia do ERB: rompimento das raízes de C5 e C6, atingindo o nervo axilar e o músculo-cutâneo. Causa
mão de garçom em gorjeta
Paralisia de Kumpk: rompimento das raízes de C8 e T1.
Cintura escapular e cavo axilar
Região peitoral ou anterior – 4 músculos
Vai da parede torácica até o úmero.
Origem: metade medial da clavícula, seis primeira cartilagens costais, face anterior do manúbio, corpo do esterno e algumas fibras originam-se da aponeurose do músculo oblíquo externo do abdômen.
Esse músculo possui três cabeças (porções): clavicular, intercostal e abdominal.
Inserção: lábio externo do sulco intertubercular do úmero.
Inervação: nervo peitoral medial (ramo colateral do fascículo medial do plexo braquial) e nervo peitoral lateral
(ramo colateral do fascículo lateral do plexo braquial).
Ação: adução e rotação medial do membro superior. Na inversão do ponto fixo, auxilia na inspiração forçada.
A cabeça clavicular auxilia na flexão do braço e a cabeça esternocostal auxilia na extensão do braço.
Peitoral menor
Situa-se abaixo do músculo peitoral maior.
Origem: face anterior das 2ª, 3ª, e 5ª costelas.
Inserção: no processo coracóide da escápula.
Inervação: nervo peitoral medial.
Ação: abaixa e puxa a escápula adiante (abaixa o ombro, fixa a escápula). Na inversão do ponto fixo auxilia na
inspiração.
Subclávio
Bastante delgado.
Origem: primeira costela.
Inserção: na borda inferior da clavícula.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
21
Inervação: nervo do subclávio (ramo colateral do plexo braquial).
Ação: abaixar a clavícula ou elevar a 1ª costela. Na fratura da clavícula este músculo protege as estruturas nobres que por ali transitam.
Fáscia clavipeitoral: é uma estrutura que envolve o músculo subclávio. Vai até o músculo peitoral menor, encobrindo-o e termina no assoalho do cavo axilar. Responsável pela concavidade do cavo axilar.
Serrátil anterior
Também chamado de grande denteado. É o mais profundo dessa região.
Origem: 7 ou 8 primeiras costelas.
Inserção: na borda medial da escápula.
Inervação: nervo torácico longo (nervo respiratório de Charles Bell). A paralisação desse nervo causa a escápula alada.
Ação: roda a escápula, permitindo a abdução total.
Região deltóidea – 1 músculo
Deltóide
Dá o arredondamento do ombro. Serve para a aplicação de injeções intramusculares.
Origem: no terço lateral da clavícula, no acrômio e na espinha da escápula.
Inserção: na tuberosidade deltóidea do úmero.
Inervação: nervo axilar (ramo terminal do fascículo posterior do plexo braquial).
Ação: todas porções fazem a abdução do membro superior de 15º a 90º. Porção anterior: flexão e rotação medial do membro superior. Porção posterior: extensão e rotação lateral do membro superior.
Região escapular – 5 músculos
Supra-espinhal
Origem: fossa supra-espinhal da escápula.
Inserção: faceta superior do tubérculo maior do úmero.
Inervação: nervo supra-escapular.
Ação: abdução do membro superior até 15º.
Infra-espinhal
Origem: fossa infra-espinhal da escápula.
Inserção: faceta medial do tubérculo maior do úmero.
Inervação: nervo supra-escapular.
Ação: rotação lateral do membro superior.
Redondo menor
Situado abaixo do músculo infra-espinhal.
Origem: na parte inferior da fossa infra-espinhal e na borda lateral da escápula.
Inserção: faceta inferior do tubérculo maior do úmero.
Inervação: nervo axilar.
Ação: rotação lateral do músculo superior.
Redondo maior
Origem: no ângulo inferior da borda lateral da escápula.
Inserção: tubérculo menor do úmero.
Inervação: nervo subescapular (ramo colateral do plexo braquial).
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
22
Ação: adução do membro superior; rotação medial e extensão do braço.
Subescapular
Origem: fossa subescapular.
Inserção: tubérculo menor do úmero e lábio do sulco intertubercular do úmero.
Inervação: nervo subescapular.
Ação: rotação medial do membro superior.
Manguito rotador
Os músculos supra-espinal, infra-espinhal, redondo menor e subescapular emitem seus tendões que se unem com a cápsula articular do ombro e ajudam a fixar a cabeça do úmero na cavidade glenóide estabilizando a articulação escápulo-umeral. Tudo isso se chama manguito rotador.
Figuras geométricas da região escapular
Quadrilátero úmero-tricipital
Limite superior: músculo redondo menor.
Limite inferior: músculo redondo maior.
Limite lateral: úmero.
Limite medial: tríceps.
Dentro do quadrilátero transitam o nervo axilar e a artéria circunflexa posterior do úmero, que o atravessam.
Trígono omo-tricipital
Está situado ente o músculo redondo maior, o músculo redondo menor a escápula e a porção longa do tríceps.
Dentro do triângulo transita a artéria circunflexa da escápula. Ela não atravessa o trígono, mas segue por baixo
dele em direção à escápula.
Trígono úmero-tricipital
Situa-se entre o músculo redondo maior, o úmero e a porção longa do tríceps.
Dentro do triângulo transitam o nervo radial e a artéria braquial profunda, mas eles não o atravessam, mas vão
seguindo a cabeça longa do tríceps para o braço.
Cavo axilar
Possui a forma de pirâmide triangular:
Ápice anterior: clavícula. Ápice posterior: escápula. Ápice medial: 1ª costela.
Base: pele
Prega anterior: borda lateral do músculo peitoral maior. Prega posterior: Músculo grande dorsal (borda lateral) e músculo redondo maior.
Conteúdo: plexo braquial, linfonodos, artéria axilar e veia axilar.
Braço
Veias superficiais: estão situadas acima da fáscia profunda. Originadas na mão, chegam ao braço passando
pelo antebraço.
Veia cefálica: está situada na porção ântero-lateral do braço. No terço superior do braço ela perfura a fáscia
profunda percorrendo o sulco delto-peitoral e desembocando na veia axilar.
Veia basílica: está situada na porção ântero-medial. Na união do terço médio com o terço inferior ela perfura a
fáscia profunda e se funde com a veia braquial, dando origem à veia axilar.
Fáscia profunda: emite duas projeções em relação ao úmero: septo intermuscular lateral e septo intermuscular
medial. Esses septos delimitam dois compartimentos: loja anterior e loja posterior.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
23
Loja anterior – 3 músculos
Inervada pelo nervo músculo-cutâneo.
Bíceps braquial
É o músculo mais superficial anteriormente da loja. Dá forma ao braço. Inferiormente ela forma um potente
tendão que origina uma fáscia que vai se prender ao espessamento da fáscia profunda anterior do antebraço. É
como uma expansão do bíceps: a aponeurose bicipital, em cima do nervo mediano e da artéria braquial.
Origem: a porção medial (curta) origina-se no processo coracóide; a porção lateral percorre o sulco intertubercular do úmero emitindo um tendão fino e resistente que vai se fixar no tubérculo supra-glenoidal da escápula.
Inserção: na tuberosidade do rádio.
Inervação: nervo músculo-cutâneo.
Ação: flexão do antebraço em relação ao braço, flexão do braço e, se o braço estiver em flexão, faz a supinação
contra a resistência.
Córacobraquial
Origem: processo coracóide.
Inserção: diáfise do úmero (porção alta e ântero-medial).
Ação: flexão do braço e adução do membro superior.
Inervação: nervo músculo-cutâneo (perfura o músculo córacobraquial e se divide em cutâneo lateral do braço).
Braquial anterior
Origem: diáfise do úmero (da metade à epífise distal)
Inserção: processo coronóide da ulna.
Ação: flexão do antebraço em relação ao braço.
Inervação: nervo músculo-cutâneo (ramo terminal do fascículo lateral do plexo braquial).
Loja posterior – 1 músculo
Tríceps braquial
Origem: a porção lateral se origina na diáfise do úmero, acima da goteira radial; a porção medial origina-se na
diáfise do úmero, abaixo da goteira radial; e a porção longa origina-se no tubérculo infra-glenoidal.
Inserção: olécrano.
Ação: extensão do antebraço e extensão do braço pela porção longa.
Inervação: nervo radial.
Tripé coracóide
Formado pelas origens do músculo coracobraquaial, da porção curta do músculo bíceps braquial e pela inserção
do peitoral menor.
Fossa cubital (ou ulnar)
Região anterior do cotovelo.
Elementos superficiais: veia mediana cefálica, nervo cutâneo lateral do antebraço, veia mediana basílica e
nervo cutâneo medial do antebraço (ramos anterior e posterior).
Elementos no sulco bicipital medial: artéria braquial (divide-se em radial e ulnar) e nervo mediano.
Elementos no sulco bicipital lateral: nervo radial (profundo) perfura o supinador.
Região olecraniana
Região posterior do cotovelo. Entre o olécrano e o epicôndilo medial situa-se um sulco por onde passa o nervo
ulnar (fossa epitrocleolecraniana).
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
24
Antebraço
Loja anterior
Inervada pelos nervos mediano e ulnar.
1o plano – 4 músculos epicondilianos mediais
Pronador redondo
Limite medial da fossa cubital.
Origem: epicôndilo medial.
Inserção: rádio (no meio da diáfise).
Inervação: nervo mediano.
Ação: pronação e flexão da mão.
Flexor radial do carpo
Origem: epicôndilo medial.
Inserção: base do 2o metacarpo.
Ação: flexão e abdução da mão.
Inervação: nervo mediano.
Os únicos inervados pelo nervo ulnar são o flexor ulnar do carpo e a
metade lateral do flexor profundo
dos dedos!
Palmar longo
É um músculo inconstante, não estando presente em todas as pessoas.
Origem: epicôndilo medial.
Inserção: retináculo flexor.
Ação: flexão da mão.
Inervação: nervo mediano.
Flexor ulnar do carpo
Satélite do feixe vásculo-nervoso ulnar.
Origem: epicôndilo medial.
Inserção: ossos pisiforme e hamato e base do 5o metacarpo.
Inervação: nervo ulnar.
Ação: flexão e adução da mão.
2o plano – 1 músculo
Flexor superficial dos dedos
Origem: ulna, rádio, epicôndilo medial e membrana interóssea.
Inserção: bifurcação na falange média dos 2o, 3o, 4o, e 5o dedos.
Ação: flexão das falanges médias sobre as proximais, as falanges proximais sobre os metacarpos, os metacarpos sobre o carpo e faz a flexão da articulação radeo-carpiana. Flexiona todas articulações, exceto as interfalangeanas distais.
Inervação: nervo mediano (entre os dois flexores dos dedos).
3o plano – 2 músculos
Flexor longo do polegar
É mais lateral.
Origem: rádio e membrana interóssea.
Inserção: base da falange distal do polegar.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
25
Ação: flexão da falange distal do polegar.
Inervação: nervo mediano.
Flexor profundo dos dedos
Completa a ação dos flexores superficiais dos dedos.
Origem: ulna e membrana interóssea.
Inserção: base das falanges distais dos 2o, 3o, 4o, e 5o, dedos.
Ação: flexão completa dos dedos (todas as falanges sofrem flexão).
Inervação: metade lateral (2o e 3o dedos) nervo mediano; metade medial (4o e 5o dedos) nervo ulnar.
4o plano – 1 músculo
Pronador quadrado
Origem: ulna.
Inserção: rádio.
Ação: pronação.
Inervação: nervo mediano.
Canal carpiano ou túnel do carpo
Situa-se entre os ossos do carpo (do escafóide ao pisiforme e do trapézio ao hamato) e o retináculo flexor. Por
ele transitam os tendões dos flexores superficial e profundo dos dedos, do flexor longo do polegar e o nervo
mediano (entre os tendões do flexor radial do carpo e o palmar longo). A artéria radial situa-se lateralmente ao
músculo flexor radial do carpo e não passa pelo túnel.
O retináculo flexor é uma faixa fibrosa que se prende lateralemente nops ossos escafóide e hamato. Serve para
manter os tendões dos músculos nos seus lugares.
Loja lateral – 4 músculos epicondilianos laterais – 1 em cada plano
Inervados pelo nervo radial. São epicondianos laterais.
Bráquiorradial – 1o plano
Origem: epicôndilo lateral.
Inserção: epífise distal do rádio (acima do processo estilóide).
Ação: flexão do antebraço e supinação contra resistência.
Inervação: radial (passa por baixo do músculo).
Extensor radial longo do carpo – 2o plano
Origem: epicôndilo lateral.
Inserção: base do 2o metacarpiano.
Ação: extensão e abdução da mão.
Inervação: nervo radial.
Extensor radial curto do carpo – 3o plano
Origem: epicôndilo lateral.
Inserção: base do 3o metacarpo.
Ação: extensão e abdução da mão.
Inervação: nervo radial.
Supinador – 4o plano
Possui duas camadas pelo interior das quais passa o nervo radial. A lesão desse nervo causa a “mão em gota”.
Origem: epicôndilo lateral.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
26
Inserção: terço proximal da face anterior do rádio.
Ação: supinação.
Inervação: nervo radial.
Loja posterior – 8 músculos – 4 em cada plano
Inervados pelo nervo radial.
1o plano
Extensor dos dedos
Origem: epicôndilo lateral.
Inserção: aponeurose extensora.
Ação: estende os dedos.
Inervação: nervo radial.
Todos os extensores
são inervados pelo
nervo radial!
Extensor do mínimo
Origem: epicôndilo lateral.
Inserção: aponeurose extensora.
Ação: ajuda na extensão do dedo mínimo.
Inervação: nervo radial.
Extensor ulnar do carpo
Origem: epicôndilo lateral.
Inserção: base do 5o metacarpiano.
Ação: estende e faz adução da mão.
Inervação: nervo radial.
Ancôneo
Músculo dos tenistas.
Origem: epicôndilo lateral.
Inserção: olécrano da ulna.
Ação: extensão do antebraço.
Inervação: nervo radial.
Todos músculos da arminha têm uma
origem na membrana interóssea!
2o plano – “arminha”
Abdutor longo do polegar
Origem: rádio, ulna e membrana interóssea.
Inserção: base do 1o metacarpiano.
Ação: abdução do polegar (olhando para cima).
Inervação: nervo radial
Extensor curto do polegar
Origem: rádio e membrana interóssea.
Inserção: une-se ao extensor longo, na falange proximal.
Ação: estende o polegar.
Inervação: nervo radial.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
27
Extensor longo do polegar
Origem: ulna e membrana interóssea.
Inserção: base da falange distal do polegar.
Ação: estender o polegar.
Inervação: nervo radial.
Extensor do índex
Origem: ulna e membrana interóssea.
Inserção: aponeurose extensora do 2o dedo (aparelho extensor).
Ação: estender o 2o dedo (indicador).
Inervação: nervo radial.
Tabaqueira anatômica
Quando o polegar está em extensão, forma-se uma depressão denominada tabaqueira anatômica. Limites:
• Lateral: músculos abdutor longo e extensor curto do polegar.
• Medial: músculo extensor longo do polegar.
No fundo da tabaqueira passa a artéria radial e o assoalho é formado pelos ossos escafóide e trapézio.
Mão
A mão possui duas faces: a palmar, anterior ou volar e a dorsal ou posterior.
A face palmar subdivide-se em três regiões:
Região tenar: constituída por um conjunto de músculos que movimentam o 1º dedo, formando uma saliência
radial o ulateral.
Região hipotenar: constituída por um conjunto de músculos que movimentam o 5º dedo, formando uma saliência ulnar ou medial.
Região palmar média: região deprimida entre as saliências radial e ulnar.
No tecido celular subcutâneo, a gordura está presa dentro de septos conjuntivos, que vão da derme profunda
até a fáscia. Sua função é o amortecimento dos choques e a imobilização da pele da mão, facilitando a apreensão de objetos.
Fáscia palmar: espessamento da fáscia profunda situado na região palmar média. Em pessoas idosas pode haver contração da fáscia palmar, limitando os movimentos de extensão dos dedos.
Síndrome do túnel carpiano: quando há estreitamento do do canal carpiano, comprimindo o nervo mediano,
surge dificuldade para mover o polegar.
A linha média da mão passa no 3º dedo.
Região tenar – 4 músculos
Abdutor curto do polegar
É o mais lateral e superficial.
Origem: escafóide, trapézio e retináculo dos flexores.
Inserção: porção lateral da base da falange proximal do polegar.
Ação: abdução do polegar (polegar apontado para cima).
Inervação: nervo mediano (ramo recorrente).
Flexor curto do polegar
Possui duas porções: superficial e profunda. Estão separadas pelo tendão do músculo flexor longo do polegar.
Origem: superficial trapézio e retináculo dos flexores; profunda capitato
Inserção: base da falange proximal do polegar. Dentro do seu tendão há um osso sesamóide externo.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
28
Inervação: superficial nervo mediano; profunda nervo ulnar.
Oponente do polegar
Envolve o 1º metacarpiano.
Origem: trapézio e retináculo dos flexores.
Inserção: parte mais lateral do 1º metacarpiano.
Ação: oponência (encostar o polegar nas pontas dos outros dedos)
Inervação: nervo mediano (ramo recorrente).
Adutor do polegar
Possui duas porções: oblíqua e transversal.
Origem: porção oblíqua trapézio, trapezóide, capitato e 2º e 3º metacarpiano; transversal 3º metacarpiano.
Inserção: parte interna e medial da base da falange proximal do polegar.
Ação: aduz o polegar.
Inervação: nervo ulnar.
Sinal de Froment: sinal de lesão do nervo ulnar a pessoa não consegue fazer adução do polegar.
Região hipotenar
Inervados pelo nervo ulnar.
Palmar breve (ou curto)
É um músculo inconstante.
Origem: pele.
Inserção: fáscia palmar.
Ação: tração lateral da fáscia palmar.
Inervação: nervo ulnar.
Abdutor do mínimo
Todos os extensores de qualquer dedo da mão são músculos do antebraço!
É mais medial.
Origem: pisiforme e retináculo dos flexores.
Inserção: base da falange proximal do 5º dedo.
Ação: abdução do 5º dedo.
Inervação: nervo ulnar.
Flexor curto do mínimo
Origem: retináculo dos flexores e âmulo do hamato.
Inserção: base da falange proximal do 5º dedo.
Ação: flexão do 5º dedo.
Inervação: nervo ulnar.
Oponente do mínimo
É mais lateral e localiza-se profundamente ao flexor curto do mínimo.
Origem: retináculo dos flexores e âmulo do hamato.
Inserção: porção medial do 5º metacarpiano.
Ação: oponência do 5º dedo.
Inervação: nervo ulnar.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
29
Região palmar média – 11 músculos
Lumbricais – 4 músculos
Origem: nos tendões do músculo flexor profundo dos dedos.
Inserção: aponeurose extensora da mão (região dorsal).
Ação: posição intrínseca da mão (flexão das metacarpofalangeanas e extensão das interfalangeanas). Movimento realizado apenas por humanos.
Inervação: 1º e 2º lumbricais nervo mediano; 3º e 4º lumbricais nervo ulnar.
Interósseos palmares – 3 músculos
Origem: 2º, 4º e 5º metacarpianos (estão voltados para o 3º dedo). O 1º dedo não o tem, pois já possui o adutor
do polegar.
Inserção: aponeurose extensora.
Ação: adução dos dedos (aproximar os dedos do 3º dedo).
Inervação: nervo ulnar.
Interósseos dorsais – 4 músculos
Origem: diáfises de todos os metacarpianos, convergendo para o meio deles. O 5º dedo não o tem,pois já possui o abdutor do mínimo.
Inserção: aponeurose extensora.
Ação: abdução dos dedos (afastam-nos do 3º dedo) e lateralização do 3º dedo.
Inervação: nervo ulnar.
Aponeurose extensora
Quando o tendão extensor chega à articulação metacarpo-falangeana, há uma trifurcação: uma parte fica na
falange proximal e as outras partes vão às falanges distais. Essa é a aponeurose extensora. Os tendões dos extensores comunicam-se, por isso, quando se corta um tendão extensor a certo nível, o outro dedo não perde a
extensão.
Região dorsal
Essa região não possui saliências, a pele é móvel e facilmente destacável. Logo abaixo da pele está a rede venosa do dorso da mão. No punho há uma condensação da fáscia denomida retináculo dos extensores. Há também
a tabaqueira anatômica, onde encontramos ao fundo a artéria radial e os tendões dos músculos extensor radial
curto e longo do carpo.
Entre os tendões e os ossos da mão há uma bainha (que envolve os tendões) e dentro dessa bainha há o líquido
sinovial, que protege os tendões contra o atrito. As bainhas do 1º e 5º dedos vão até o punho e as dos demais
dedos vão até o meio da mão.
Membro Inferior
Suas funções são a sustentação do peso do corpo e a deambulação.
É formado por quatro segmentos: quadril, coxa, perna e pé.
Ossos
Quadril
Cíngulo Pélvico
Os dois ossos do quadril são unidos na linha média anterior através da sínfise púbica (articulação do tipo diaroanfiartrose). Quando esse cíngulo se une ao sacro e cóccix chamamos de pelve ou bacia óssea.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
30
Na vida embrionária e fetal ele é dividido em três porções: íleo (porção superior), ísquio (porção inferior) e
pube (porção anterior), que se fundem formando o osso do quadril, que possui quatro bordas (superior, também chamada de crista ilíaca; posterior; anterior e inferior) e duas faces, exopélvica e endopélvica.
Na face exopélvica se apresentam a cavidade cotilóide ou acetábulo, o forame obturador (abaixo do acetábulo, obstruído pela membrana obturadora) e a face glútea (acima do acetábulo).
Na face endopélvica são encontradas a linha arqueada (vai desde o ângulo póstero-superior ao ângulo anteroinferior, separando o abdômen, acima, da cavidade pélvica, abaixo), a fossa ilíaca (superfície côncava acima da
linha arqueada), a tuberosidade ilíaca (superfície rugosa da qual saem ligamentos que conectam o sacro ao
osso do quadril) e a face auricular (articulação com o sacro, em forma de pavilhão de orelha).
Na borda anterior está a espinha ilíaca antero-superior (sempre palpável), a espinha ilíaca antero-inferior
(logo abaixo), a eminência iliopública (saliência até o pube, também chamada de ramo íleopúbico), a crista
pectínea (pecten púbico) e o tubérculo púbico (acima da fase sinfisal).
Na borda superior existe a espinha ilíaca póstero-superior (união da crista ilíaca com a borda anterior), a
incisura isquiática maior, a espinha isquiática (contornada por feixe vásculo-nervoso (nervo pudendo) que se
destina à genitália externa), a incisura isquiática menor e a tuberosidade isquiática (apoio quando sentamos).
Na borda inferior temos o ramo ascendente do ísquio e o ramo descendente do pube.
Coxa – 1 osso
Fêmur
É o maior osso longo do corpo. Possui uma face anterior e uma borda posterior.
Anteriormente, na epífise proximal, encontra-se a cabeça (que se articula com o acetábulo), o colo, o trocânter
maior (lateralmente), o trocânter menor (medialmente), a linha intertrocantérica (liga os dois trocânteres
anteriormente). Fazendo parte da epífise distal, são encontrados o côndilo lateral, o côndilo medial e, posteriormente, a fossa intercondilar. Posteriormente, na epífise proximal, estão a crista intertrocantérica e a linha
áspera, que se trifurca anteriormente e se bifurca posteriormente:
Linha espiral
Linha pectínea
Linha áspera
Linha supracondilar medial
Linha supracondilar lateral
Tuberosidade glútea
Proximal
Distal
Em idosos é freqüente a descalcificação do colo do fêmur, provocando a fratura desse segmento.
Perna – 2 ossos
Tíbia
Osso longo medial e o mais volumoso dos dois. Possui borda anterior e face posterior. Na epífise proximal,
apresenta o côndilo lateral, o côndilo medial, a tuberosidade anterior da tíbia, o tubérculo intercondilar
medial, o tubérculo intercondilar lateral. Na epífise distal está o maléolo medial, cuja face medial é palpável
em toda sua extensão e anteriormente ao qual passa a veia safena magna.
Fíbula
É um osso fino e lateral, que apresenta na epífise proximal o ápice, a cabeça, o colo (estreitamento contornado
pelo nervo fibular comum) e o maléolo lateral, por trás do qual passa a veia safena parva.
Pé – 7 ossos
O primeiro dedo chama-se hálux.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
31
Ossos do tarso
Calcâneo, cubóide, tálus (articula-se com a tíbia e nele não se insere músculo algum), navicular (adiante do
tálus), cuneiformes medial, intermédio e lateral.
Ossos do metatarso
São cinco, e na base do 5º metatarsiano articula-se o tendão do fibular curto, que numa lesão pode arrancar uma
parte do osso. As bases são chamadas de epífises proximais e as cabeças são chamadas de epífises distais.
Falanges – 14
Todos os dedos possuem três falanges, exceto o 1º, que possui apenas duas. As epífises proximais são as bases
e as epífises distais das falanges proximais e médias são chamadas de cabeças. As epífises distais das falanges
distais são as tuberosidades.
Arcos
Arco longitudinal externo: formado pelo calcâneo, pelo cubóide e pelos 4º e 5º metatarsianos.
Arco longitudinal interno: formado pelo calcâneo, pelo tálus, pelo navicular, pelos cuneiformes e pelos 1º, 2º
e 3º metatarsianos.
Arco transversal: formado somente pelos metatarsianos, na altura das suas cabeças.
Vascularização
Veias
O arco venoso dorsal se forma no dorso do pé e
possui duas extremidades, uma medial e uma lateral.
Da extremidade medial sai a veia safena magna, que passará por diante do maléolo medial, do
pé para a perna. Desembocará na veia femoral,
perfurando a fáscia lata da coxa no hiato safeno
(grande orifício). Acompanhando essa veia pela
perna está o nervo safeno (sensitivo).
Da extremidade lateral sai a veia safena parva,
menor que a magna e passa por trás do maléolo lateral, do pé para a perna. Quando chega à metade da perna,
penetra na fáscia crural da perna. Nesse mesmo local um nervo torna-se superficial, o nervo sural (sensitivo).
Essa veia vai até a fossa poplítea (atrás do joelho).
Linfonodos
Inguinais: situam-se junto à desembocadura da veia safena magna, abaixo do
ligamento inguinal (dobra da virilha). Drenam o tronco do umbigo para baixo, o
membro inferior, a região glútea o canal anal e a genitália externa.
Poplíteos: situam-se na fossa poplítea.
Artérias
A artéria ilíaca interna vasculariza fundamentalmente as vísceras pélvicas. Os
ramos que permanecem dentro da pelve são os intrapélvicos e os que saem da
pelve são os extrapélvicos. Entre os ramos extrapélvicos podemos citar a artéria glútea superior; a glútea inferior, que se anastomosa com o ramo ascendente da circunflexa lateral da coxa, que vem da femoral; e a artéria obturadora. A artéria pudenda interna contorna a espinha isquiática indo à genitália
externa. As glúteas superior e inferior e a pudenda interna exteriorizam-se pela
incisura ciática maior. A artéria tibial posterior passa por trás do maléolo
medial para depois se bifurcar em plantar medial e plantar lateral.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
32
Inervação
Plexo lombar
Formado por ramos anteriores de L1, L2, L3 e parte de L4, recebendo ramos de T12. A formação deste plexo
está na intimidade do músculo psoas maior.
Plexo sacral
Formado por uma parte de L4 e ramos de L5, S1, S2, S3 e S4.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
33
O nervo ciático se exterioriza na incisura isquiática maior. Quando ele chega ao ápice da fossa poplítea, bifurca-se em nervo tibial e nervo fibular comum. O nervo fibular comum contorna o colo da fíbula e situa-se lateralmente, bifurcando-se em fibular superficial (inerva a loja lateral) e fibular profundo (inerva a loja anterior). O nervo tibial (inerva a loja posterior) vai passar da perna para o pé por trás do maléolo medial e se bifurcar
em nervo plantar lateral e nervo plantar medial. O nervo sural é formado por um ramo do nervo tibial e um
ramo do nervo fibular comum.
Região glútea
Tem como limite superior a margem da crista ilíaca, como limite inferior o sulco glúteo, como limite medial o
sulco interglúteo e como limite lateral a linha que vai da espinha ilíaca ântero-superior até o sulco glúteo.
Estratigraficamente, o 1º plano é formado pela pele espessa, o 2º plano pela fáscia superficial (tecido celular
subcutâneo que serve como depósito de gordura, especialmente na mulher), o 3º plano músculos dispostos em
dois planos (superficial e profundo) e o 4º plano pelos ossos da bacia e pela articulação coxo-femoral.
Inervação sensitiva
Nervos clúnios superiores: inervam a região mais alta da região glútea. São ramos terminais do plexo lombar.
Nervos clúnios inferiores: inervam a região média. São ramos do plexo sacral.
Nervos clúnios inferiores: inervam a região mais inferior. São ramos do nervo cutâneo posterior da coxa (ramo colateral do plexo sacral).
1º plano – 4 músculos
Glúteo máximo
Dá forma à região glútea.
Origem: ílio (posteriormente à linha glútea posterior), sacro (face posterior), cóccix e ligamento sacrotuberal
(do sacro até a tuberosidade isquiática) e aponeurose do eretor da espinha e aponeurose glútea (fáscia glútea).
Inserção: Tuberosidade glútea do fêmur e trato iliotibial da fáscia lata (cobre a coxa).
Inervação: nervo glúteo inferior (ramo colateral do plexo sacral).
Ação: extensor da coxa e do tronco (quando os membros estão fixos no chão), subir a escada e levantar quando
estamos sentados.
Glúteo médio
Origem: entre as linhas glúteas anterior e posterior e na superfície externa do íleo (asa do íleo).
Inserção: face lateral do trocânter maior do fêmur.
Inervação: nervo glúteo superior (ramo colateral do plexo sacral).
Ação: abdução e rotação medial da coxa.
Glúteo mínimo
Origem: entre as linhas glúteas anterior e inferior.
Inserção: margem anterior do trocânter maior do fêmur.
Inervação: nervo glúteo superior (ramo colateral do plexo sacral).
Ação: abdução e rotação medial da coxa.
Tensor da fáscia lata
Origem: lábio externo da crista ilíaca lateralmente à espinha ilíaca anterior e superior.
Inserção: trato iliotibial.
Inervação: nervo glúteo superior.
Ação: flexão e rotação medial da coxa.
Esse músculo é sinergista do iliopsoas na flexão e dos glúteos médio e mínimo na rotação medial. Ele pertence
à coxa, mas está citado na região glútea devido à sua inervação.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
34
2º plano – Músculos pelvitrocantéricos ou rotadores curtos
Origem: pelve.
Inserção: trocânter maior do fêmur.
Inervação: são 6 pequenos músculos inervados por ramos do plexo sacral, exceto o obturador externo, inervado pelo nervo obturador (ramo do plexo lombar).
1. Piriforme (músculo-chave): ramos colaterais de S1 e S2
2. Gêmeo superior: nervo do obturador interno
3. Obturador interno: nervo do obturador interno
4. Gêmeo inferior: nervo do quadrado da coxa
5. Quadrado da coxa: nervo do quadrado da coxa
6. Obturador externo (só é visto na face anterior): nervo obturador
Ação: rotação lateral da coxa e estabilização da articulação do quadril (coxo femoral).
Hiato suprapiriforme
Buraco que fica entre o piriforme e o glúteo mínimo, através do qual transita o feixe vásculo-nervoso da artéria
e do nervo glúteos superiores.
Hiato infrapiriforme
Buraco que fica entre o piriforme e o gêmeo superior, através do qual transita o feixe vásculo-nervoso formado
pelo nervo glúteo inferior, pelo nervo pudendo e pela artéria pudenda interna (contornam a espinha isquiática), o nervo cutâneo da coxa e o nervo ciático (hérnia causa dor lombar).
Coxa – 11 músculos
Na fáscia superficial está a veia safena magna, que se desloca de medial para lateral, penetra na fáscia lata e
desemboca na veia femoral. Em torno da veia estão os linfonodos inguinais.
Hiato safeno: buraco enorme da fáscia cavosa (parte da fáscia lata) por onde penetra a veia safena magna.
Loja anterior – 3 músculos
Iliopsoas
Formado por dois corpos musculares: o psoas maior (mais medial) e o ilíaco (mais medial, originário da fossa
ilíaca) que se unem em um mesmo tendão. Na bainha desse músculo passa o nervo femoral.
Origem: psoas maior: vértebras lombares; ilíaco: fossa ilíaca.
Inserção: trocânter menor do fêmur.
Inervação: ramos colaterias do plexo lombar e nervo femoral (parte inferior).
Ação: flexor da coxa e, na inversão do ponto fixo, flexor do tronco.
Caso haja paralisia desse músculo, quem assume sua função é o tensor da fáscia lata.
Sartório
Origem: espinha ilíaca antero-superior.
Inserção: côndilo medial da tíbia
Inervação: nervo femoral.
Ação: flexor da coxa e da perna, abdução da coxa e rotação lateral da coxa. Faz o movimento de colocar o tornozelo sobre outro o joelho.
Quadríceps
Origem: o reto femoral origina-se na espinha ilíaca ântero-inferior, os vastos originam-se do fêmur, sendo o
lateral da linha intertrocantérea, o medial da parte medial da diáfise, e o intermédio da diáfise lateral.
Inserção: patela e tuberosidade da tíbia.
Inervação: nervo femoral.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
35
Ação: estende a perna. O reto femoral flexiona a coxa sobre a quadril.
Loja medial – 5 músculos
Pectíneo
Faz parte do assoalho do trígono femoral.
Origem: pelve
Inserção: fêmur (porção medial superior da diáfise).
Inervação: nervo femoral (ramo terminal do plexo lombar).
Ação: adução do membro inferior e flexão da coxa.
Adutor longo
Localiza-se mais inferiormente.
Origem: pelve (tubérculo púbico).
Inserção: fêmur (próximo à linha áspera).
Inervação: nervo obturador.
Ação: adução da coxa.
Adutor breve
Localiza-se profundamente ao longo.
Origem: pelve.
Inserção: fêmur (linha áspera).
Inervação: nervo obturador.
Ação: adução da coxa.
Adutor magno
Seus tendões formam orifícios ósteo-fibrosos com o fêmur, sendo que o orifício mais baixo chama-se hiato
adutor (passa a artéria femoral que muda para artéria poplítea) e pelos outros orifícios passam os ramos
perfurantes (ramos da artéria femoral profunda). A porção mais inferior desse músculo tem função extensora do
membro inferior e é inervada pelo nervo ciático.
Origem: pelve.
Inserção: linha áspera do fêmur até o côndilo medial do fêmur.
Inervação: nervo obturador na ação de adução e nervo ciático na ação de extensão.
Ação: adução do membro inferior e extensão pela parte mais inferior.
Músculo grácil
Origem: pube (tubérculo púbico).
Inserção: côndilo medial da tíbia, um pouco abaixo da inserção do sartório.
Ação: flexão, adução e rotação medial do membro inferior.
Inervação: nervo obturador.
Loja posterior – 3 músculos
São chamados de ísquio-crurais, pois originam-se na tuberosidade isquiática e inserem-se na perna (crura).
Bíceps femoral
É mais lateral. Serve como proteção para o nervo ciático.
Origem: tuberosidade isquiática e diáfise femoral.
Inserção: côndilo lateral da tíbia e cabeça da fíbula.
Inervação: nervo ciático.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
36
Ação: extensão da coxa e flexão da perna.
Semi-tendíneo
É mais medial e superficial.
Origem: tuberosidade isquiática.
Inserção: côndilo medial da tíbia (abaixo do grácil).
Inervação: nervo ciático.
Ação: extensão da coxa e flexão da perna.
Semi-membranáceo
É mais medial e profundo. Não faz parte da pata de ganso.
Origem: tuberosidade isquiática.
Inserção: côndilo medial da tíbia.
Inervação: nervo ciático.
Ação: extensão da coxa e flexor da perna.
Músculos da pata de ganso:
Sarney governa sem Tancredo.
Sartório, Grácil e Semi-tendíneo
Trígono femoral
Limite superior: ligamento inguinal.
Limite lateral: borda medial do músculo sartório.
Limite medial: borda lateral do adutor longo.
Assoalho lateral: iliopsoas.
Assoalho medial: pectíneo.
No trígono encontramos lateralmente o nervo femoral e medialmente a artéria e a veia femorais envoltas pela
bainha femoral. O nervo femoral não está envolvido pela bainha. O anel inguinal é a abertura do canal dentro
do abdômen.
Normalmente no canal femoral há gorduras e linfonodos. Pode acontecer a penetração de uma alça do intestino
no canal femoral por um aumento da pressão. A isso se dá o nome de hérnia femoral (abaixo do ligamento inguinal) ou hérnia inguinal (acima do ligamento inguinal). Essa hérnia pode comprimir a veia femoral.
No terço médio da coxa, após a confluência do músculo sartório com o adutor longo, a artéria femoral entra em
um compartimento chamado canal adutor, tornando-se artéria poplítea. Nesse canal há um nervo que vai
acompanhar a veia safena magna e o nervo safeno.
Perna
Fáscia superficial: anteriormente e medialmente está a veia safena magna. Posteriormente, subindo pela linha
média está a veia safena parva. Lateralmente a ela está o nervo sural, que dá sensibilidade à face posterior da
perna.
Loja anterior – 4 músculos
Inervada pelo nervo fibular profundo.
Tibial anterior
É mais medial.
Origem: porção superior da tíbia (membrana interõssea).
Inserção: base do 1o metatarsiano e navicular.
Ação: dorsiflexao e inversão (virar para dentro) do pé.
Extensor longo do hálux (1o dedo)
Origem: tíbula e membrana interóssea.
Inserção: falange distal do hálux.
Ação: extensão do hálux.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
37
Extensor longo dos dedos
Origem: fíbula e membrana interóssea.
Inserção: falange distal dos quatro últimos dedos.
Ação: extensão dos dedos e ajuda na flexão dorsal.
Fibular terceiro
Não está presente em todos os humanos.
Origem: porção distal da fíbula.
Inserção: ...... do 5o metatarsiano.
Ação: dorsiflexão do pé.
Loja lateral – 2 músculos
Inervada pelo nervo fibular superficial.
Fibular longo
Passa por trás do maléolo lateral.
Origem: porção superior da fíbula.
Inserção: 1o metatarsiano.
Ação: eversão (virar o pé para fora) e flexão plantar.
Fibular curto
Passa por trás do maléolo lateral. Quando se torce o pé e se faz a inversão, é comum esse músculo arrancar a
base do 5o metatarsiano.
Origem: terço médio da fíbula.
Inserção: base do 5o metatarsiano.
Ação: everção e flexão plantar.
Loja posterior superficial – 3 músculos
Inervados pelo nervo tibial.
Tendão de Aquiles: tendão único formado pelos músculos gastrocnêmios medial e lateral e sóleo.
Gastrocnêmios ou gêmeos
Porção lateral e porção medial.
Origem: côndilos medial e lateral do fêmur.
Inserção: calcâneo (tendãoúnico).
Ação: flexão plantar e flexão da perna sobre a coxa.
Sóleo
Entre a tíbia e a fíbula, esse músculo emite um arco tendíneo, o arco solear, pelo qual transitam a artéria tibial
posterior, o nervo tibial e veias.
Origem: tíbia e fíbula.
Inserção: calcâneo.
Ação: flexão plantar
Plantar ou plantar delgado
Origem: côndilo lateral do fêmur.
Inserção: calcâneo (desce junto ao sóleo e aos gêmeos, mas não participa do tendão de Aquiles).
Ação: flexão plantar.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
38
Loja posterior profunda – 4 músculos
Poplíteo
Superiormente.
Origem: côndilo lateral do fêmur.
Inserção: tíbia.
Ação: roda o fêmur lateralmente.
Flexor longo dos dedos
É mais medial.
Origem: tíbia.
Inserção: falange distal dos quatro últimos
dedos.
Ação: flexão dos dedos e auxilia a evitar a
inversão.
Flexor longo do hálux
Fratura por inversão forçada.
Origem: fíbula.
Inserção: falange distal do hálux.
Ação: flexão do hálux.
Tibial posterior
Parece uma pena
Origem: tíbia e fíbula posteriormente.
Inserção: navicular.
Ação: principal inversor.
Fossa poplítea
É a fossa posterior do joelho que tem formato de losango.
De anterior para posterior, temos: artéria poplítea, veia poplítea
(mais lateral que a artéria), nervo fibular comum (mais lateral ainda),
nervo tibial e nervo fibular comum. Essas estruturas estão envoltas por tecido celular subcutâneo. Aí se encontram dois ou três linfonodos.
Na porção superior da fossa poplítea há a bifurcação do nervo ciático. A veia safena parva desemboca na veia
poplítea. Nesse ponto também se superficializa o nervo sural (que dá sensibilidade para a face posterior da
perna). Profundamente há as veias geniculadas (ao redor do joelho), que desembocam na veia poplítea.
O nervo tibial e a artéria tibial posterior transitam para dentro do anel do sóleo (mais profundamente).
Parte anterior do joelho
O joelho possui articulação do tipo condilartrose e é formado pelos côndilos femorais, pela tíbia e pela fíbula.
Possui os seguintes ligamentos, que auxiliam na manutenção das articulações: ligamento colateral medial ou
interno (do fêmur até a tíbia), ligamento colateral lateral ou externo (do fêmur até a cabeça da fíbula), ligamento cruzado anterior (é o mais importante) e ligamento cruzado posterior.
Quando se retira a patela, encontram-se os meniscos, que protegem a cartil agem hialina entre o fêmur e a tíbia.
Pé
Composto por duas porções: dorsal e plantar. Os músculos do pé atuam conjuntamente como mola, auxiliando a
manutenção dos arcos.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
39
Porção dorsal – 2 músculos
Possui pouco tecido celular subcutâneo. Nela existe o arco venoso dorsal, onde se forma a veia safena magna.
A veia safena parva origina-se mais látero-posteriormente. Há também filetes do nervo fibular, que dão a sensibilidade para essa área. Abaixo da pele e da rede venosa há dois ou três tendões: extensor longo dos dedos (lateral) extensor longo do hálux (medial) fibular terceiro (inconstante).
Extensor curto dos dedos
Origem: calcâneo.
Inserção: porção distal dos 2º, 3º, e 4º metatarsianos.
Inervação: nervo fibular profundo (loja anterior da perna).
Ação: auxiliar a extensão dos três primeiros dedos.
Extensor curto do hálux
Origem: calcâneo.
Inserção: porção distal do 1º metatarsiano.
Inervação: nervo fibular profundo (loja anterior da perna).
Ação: auxiliar a extensão do hálux.
Porção plantar medial
Abdutor do hálux
É mais medial.
Origem: calcâneo.
Inserção: base da flange proximal do hálux (medialmente).
Ação: abdução do hálux (linha média: 2º dedo).
Flexor curto do hálux
Origem: cuneiformes.
Inserção: falange proximal do hálux.
Inervação: nervo plantar medial.
Ação: flexão do hálux.
Adutor do hálux – 2 porções
Origem: oblíqua a partir dos cuneiformes e transversa a partir das 3ª, 4ª e 5ª cabeça dos metatarsianos.
Inserção: base da falange proximal do hálux, lateralmente.
Inervação: nervo plantar lateral.
Ação: adução do hálux.
Região plantar lateral – 2 músculos
Abdutor do dedo mínimo
Origem: calcâneo.
Inserção: base da falange proximal do 5º dedo.
Inervação: nervo plantar lateral.
Ação: abdução do dedo mínimo.
Flexor curto do mínimo
Origem: base do 5º metatarsiano.
Inserção: base da falange proximal do 5º dedo.
Inervação: nervo plantar lateral.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
40
Ação: flexão do dedo.
Região plantar intermédia
Possui a aponeurose plantar, abaixo da tela subcutânea, que vai desde o calcâneo até os extremos dos cinco dedos. Sua inflamação é chamada de fascite plantar.
Flexor curto dos dedos
Está logo abaixo da aponeurose.
Origem: calcâneo.
Inserção: falanges médias dos quatro últimos dedos.
Inervação: nervo plantar medial.
Ação: flexão dos dedos.
Quadrado plantar
Origem: calcâneo.
Inserção: tendão oblíquo do flexor longo dos dedos.
Inervação: nervo palmar lateral.
Ação: impede a inversão, orientando o tendão do flexor longo dos dedos.
Lumbricais – 4
Origem: intersecções tendinosas do flexor longo dos dedos.
Inserção: flanages proximais dos dedos dorsalmente e articulações metatarso-falangeanas.
Inervação: o 1º é inervado pelo nervo plantar medial e os demais pelo nervo plantar lateral.
Ação: auxiliar na flexão metatarso-falângica dos 2º, 3º, 4º e 5º dedos.
Interósseos plantares – 3
Origem: na diáfise dos 3º, 4º e 5º metatarsianos.
Inserção: nas falanges proximais medialmente.
Inervação: nervo plantar lateral.
Ação: adução dos dedos.
Interósseos dorsais – 4
Origem: 2º, 3º, 4º e 5º metatarsianos.
Inserção: falange proximal dos 4º, 3º e 2º dedos de ambos os lados.
Inervação: nervo plantar lateral.
Ação: abdução dos dedos.
Esplancnocranio
O esplancnocrânio corresponde à face anterior da cabeça, sendo o início do tubo digestório e do aparelho respiratório. É formado por seis ossos pares e dois ossos ímpares.
Ossos ímpares
Maxilar
É formado pela união das duas maxilas. Apresenta um processo para cima para a articulação com o osso frontal,
o processo frontal. Também possui um processo para baixo, onde se implantam os dentes superiores, o processo alveolar e um processo lateral, onde se articula com o osso zigomático, o processo zigomático.
Há também uma verdadeira prateleira posteriormente, chamada de processo palatino, que denota, dentro da
cavidade oral, a abóbada palatina. É um osso pneumático, pois possui em seu interior o seio maxilar, o maior
de todos os seios paranasais.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
41
O maxilar contém o forame infra-orbital, por
onde se exteriorizam as fibras da segunda porção
do quinto par craniano (trigêmeo), o nervo maxilar.
Mandibular
É o osso mais forte da face e o único do esplancnocrânio que possui uma articulação móvel. A
mandíbula é um osso em forma de ferradura que
possui um corpo e um ramo. O local de junção
do ramo com o corpo chama-se ângulo obgôneo.
O corpo da mandíbula apresenta externamente um
forame denominado forame mental, por onde se
exterioriza a porção sensitiva (nervo mental) da
terceira porção (nervo mandibular) do quinto par
craniano (trigêmeo). Esse forame está localizado
logo abaixo do segundo dente pré-molar.
A borda superior do corpo mandibular é formada pela parte alveolar, destinada aos dentes inferiores. Em pessoas idosas, os processos alveolares são reabsorvidos na ausência dos dentes. A protuberância mental (queixo)
é uma elevação óssea triangular localizada inferiormente à sínfise da mandíbula, região de fusão das duas metades do osso fetal.
Internamente se nota uma linha diagonal chamada de linha milo-hióidea, ponto de inserção do músculo milohióideo. Adiante e acima da linha há a fóvea sublingual, que aloja a glândula sublingual. Atrás da linha há a
fóvea submandibular, onde se localiza a glândula submandibular. Bem na linha média há duas saliências, as
espinhas mentais ou processos gênis, ponto de inserção para o músculo gênio-hiódeo.
Na parte externa do ramo da mandíbula há uma porção superior e anterior chamada de processo coronóide,
ponto de inserção de músculos que movimentam a mandíbula. Atrás desse processo há uma depressão, a incisura da mandíbula, e mais posteriormente há o processo condilar, que possui cabeça e colo. A cabeça articula-se com o osso temporal, numa condilartrose denominada ATM (articulação têmporo-mandibular).
Na parte interna dos ramos há uma pequena cabeça chamada de língula. Posteriormente há o forame mandibular, por onde transita o nervo alveolar inferior (ramo sensitivo do nervo mandibular), a artéria e a veia
alveolares inferiores. O nervo sai pelo forame mental do lado correspondente com o nome de nervo mental. A
anestesia do alveolar inferior acarreta anestesia em todos os dentes mandibulares do mesmo lado, metade da
língua e inclusive do queixo.
Ossos pares
Nasal
Ligados por uma articulação do tipo sutura plana na linha média, esses ossos possuem uma
borda lateral que irá se articular com o osso maxilar, uma borda superior que irá se articular
com o osso frontal e uma borda inferior que irá
se articular com as cartilagens nasais. A porção
inferior do nariz é cartilaginosa.
Zigomático
Apresenta ângulos bem definidos. Os ângulos
inferior e anterior articulam-se com o maxilar. O
ângulo superior (processo frontal) articula-se
com o frontal e o ângulo posterior (processo
temporal) articula-se com o temporal, formando a arcada zigomática.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
42
Lacrimal
Está situado dentro da cavidade orbitária. Sua borda superior articula-se com o frontal, a borda inferior com a
concha nasal inferior, a borda posterior com o etmóide e a borda anterior com o maxilar. Sua borda anterior faz,
junto com o maxilar, a fossa do saco lacrimal, que é o início do conduto naso-lacrimal, que se termina dentro
do hiato inferior do nariz.
Palatino
Possui duas porções, uma vertical e outra horizontal, denominadas respectivamente de lâmina vertical e lâmina lateral. A junção dessas lâminas determina um prolongamento na lâmina vertical, o processo piramidal.
Nesse processo, entre o palatino e o maxilar, encontra-se o forame palatino maior, por onde transitam os nervos palatinos. O palatino forma também o quarto posterior do teto da cavidade nasal, junto com o maxilar superior.
A abóbada palatina corresponde ao céu da boca. A porção anterior é formada pelo processo palatino do maxilar e a porção óssea mais posterior é formada pela porção horizontal do osso palatino.
Concha nasal inferior
Tem um formato quadrangular e situa-se dentro da cavidade nasal. Possui borda anterior livre e borda posterior
articulada com o maxilar. Também se articula com o esfenóide. As conchas nasais médias e superiores fazem
parte do etmóide.
Vômer
Apresenta uma borda posterior que vai formar as coanas (orifícios posteriores do nariz), uma borda interior
articulada com o palatino e o maxilar, uma borda superior e anterior que se articula com o etmóide e uma borda
superior e posterior que se articula com o esfenóide (esquindilese). Faz parte do septo nasal, juntamente com a
cartilagem septal.
Músculos da mímica
São músculos de localização muito superficial que se inserem sob a pele e agem sobre ela. São todos inervados
pelo nervo fácil (VII par).
Fronto-occipital: é digástrico, separado em dois ventres pela gálea aponeurótica. Levanta o supercílio e dá
rugas transversais (preocupação).
Auriculares: são três, sendo eles inferior, superior e posterior. Movimentam a orelha para cima, para baixo e
para trás.
Orbicular do olho: possui três porções. A orbitária, mais externa, fecha o olho fortemente. A palpebral fecha o
olho suavemente e a lacrimal não pode ser visualizada, pois está dentro do osso lacrimal.
Corrugado do supercílio: abaixa o supercílio (tristeza) e aproxima os supercílios, causando rugas verticais
(preocupação).
Prócero: vai do osso frontal ao nasal, causando rugas verticais (preocupação).
Nasal: possui duas porções. A transversa fecha o nariz e a alar sobe o nariz.
Orbicular da boca: é o arcabouço dos lábios. Possui uma porção orbicular (profunda) e uma porção labial (superficial). Faz bico e abre e fecha a boca.
Levantador do lábio superior e da asa do nariz: mais medial, faz a abertura da narina e a elevação do lábio.
Levantador do ângulo da boca: lateral ao levantador do lábio superior, acentua o sulco naso-labial e também
expressa desdém.
Risório: na linha média, é responsável pelo riso suave.
Bucinador: tem origem entre a mandíbula e os processos pterigóides. É perfurado pelo ducto parotídeo (de
Stenon). Faz o sopro.
Zigomáticos maior e menor: o maior é lateral e o menor é medial. Elevam o canto da boca (sorrizo).
Depressor do ângulo da boca: Abaixa o ângulo da boca (tristeza).
Depressor do lábio inferior: tristeza.
Mental: bem na linha média.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
43
Músculos da mastigação
Masseter: vai do arco zigomático ao ângulo da mandíbula. Eleva a mandíbula e fecha fortemente a boca. É
contraído no tétano. Na sua borda anterior, encontra-se a artéria facial. A parótida superpõe-se à borda posterior do masseter. O ducto parotídeo (de Stenon) então cruza este músculo e, na sua borda anterior, curva-se
para depois perfurar o músculo bucinador. Entre o masseter e o bucinador está a gordura de Bichat.
Temporal: insere-se no processo coronóide da mandíbula, passando por trás do arco zigomático. Possui fibras
anteriores, posteriores e verticais, sendo que todas elevam a mandíbula, e as fibras posteriores também fazem a
retropulsão da mandíbula.
Pterigóideo medial: tem a mesma direção do masseter e vai pro ângulo da mandíbula. Encontra-se internamente ao ramo da mandíbula, nas fossas zigomáticas. Eleva a mandíbula e faz sua protrusão.
Pterigóideo lateral: possui duas porções. Insere-se no colo da mandíbula (ATM). Faz a protrusão da mandíbula e também a diducção (protrusão alternada = mascar chiclete).
O relaxamento de todos os músculos faz a boca abrir (abaixar a mandíbula).
Vascularização e inervação
Dentro da parótida transitam o nervo facial e seus ramos, a veia retromandibular e a artéria carótida externa.
Artérias
Artéria facial: é a principal artéria da face. É ramo da carótida externa, surgindo na borda inferior da mandíbula, na frente do músculo masseter. Curva-se ao redor da borda inferior da mandíbula, onde fica imediatamente
sob o músculo platisma. Sobe num trajeto sinuoso, cruzando a mandíbula, o músculo bucinador e a maxila,
situando-se profundamente ao zigomático maior e ao levantador do lábio superior. Passa cerca de um dedo lateralmente ao ângulo da boca e dá ramos para o lábio e para a face lateral do nariz. Segue ao longo do nariz até o
ângulo medial do olho, sendo chamada nesse trajeto de artéria angular.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
44
Artéria temporal superficial: é um dos ramos terminais da carótida externa (o outro é a artéria maxilar).
Origina-se atrás do colo da mandíbula, profundamente à parótida, e sobe sobre o processo zigomático do osso
temporal. Termina no couro cabeludo.
Veias
Veia facial: é a principal veia da face. Começa no ângulo medial do olho como veia angular pela junção das
veias supratroclear e supra-orbitária. Desce pela face com um trajeto mais retilíneo que o da artéria e abaixo
da borda da mandíbula se une ao ramo anterior da veia retromandibular. Desemboca na veia jugular interna.
Veia temporal superficial: se une à veia maxilar para formar a veia retromandibular atrás do colo da mandíbula.
Veia retromandibular: Desce no interior da parótida e divide-se em dois ramos: o anterior, que se une à veia
facial; e o posterior, que se une à veia auricular posterior para formar a veia jugular externa.
Nervos
Nervo trigêmeo (V par): é o principal nervo sensitivo geral para a cabeça e é o nervo motor para os músculos
da mastigação. Divide-se em:
• Nervo oftálmico: entra na órbita pela fissura orbital superior, antes se dividindo em três ramos: nasociliar; frontal, que se divide ainda em supratroclear e supra-orbitário; e lacrimal.
• Nervo maxilar: possui três ramos que passam por forames de mesmo nome no osso maxilar, sendo eles
o infra-orbitário, o zigomaticofacial e o zigmáticotemporal.
• Nervo mandibular: é a única divisão que conduz, além de fibras sensitivas, fibras motoras (para os
músculos da mastigação). Dá quatro ramos sensitivos: o bucal, o aurículo-temporal, o alveolar inferior e o lingual. O nervo alveolar inferior é um dos ramos terminais (o outro é o lingual). Passa no forame
da mandíbula e entra no canal da mandíbula, onde emite ramos para os dentes inferiores. Divide-se nos
ramos terminais mental e incisivo. O nervo mental emerge do forame mental e supre a pele do queixo,
lábio inferior e gengiva. O nervo lingual dá a sensibilidade geral para os dois terços anteriores da língua.
Nervo facial: supre os músculos da mímica. Dá a sensibilidade especial para os 2/3 anteriores da língua e a
sensibilidade geral para uma pequena área ao redor da orelha. Dá motricidade visceral para as glândulas submandibulares, sublinguais e intralinguais. Emerge do crânio pelo forame estilomastóideo e logo entra na parótida. Segue superficialmente a ela e depois emite seus cinco ramos terminais, cujos nomes indicam as regiões
supridas por eles:
• Temporal: supre os músculos da órbita e da fronte acima do arco zigomático.
• Zigomático: supre as regiões zigomática, orbitária e infra-orbitária.
• Bucal: supre o bucinador e os músculos do lábio superior.
• Mandibular: músculos do lábio inferior e queixo.
• Cervical: supre o platisma (músculo superficial do pescoço).
Órbita
O globo ocular ocupa um terço da cavidade orbitária. O restante da cavidade é formado por gordura, fáscias, nervos, vasos,
músculos e a glândula e o saco lacrimais.
Globo ocular
A parede do globo ocular é formada por três camadas.
Camada fibrosa externa: é a mais externa das camadas, dá a
forma ao globo ocular e nela se inserem os anexos da órbita.
Está subdividida em duas porções: os 5/6 posteriores são a esclera, o “branco do olho”, uma camada branca e espessa; e a
córnea, a porção transparente, avascular.
Camada vascular média: é a camada do meio, perfurada pelo
nervo óptico (assim como a esclera). Possui três porções: os
cinco sextos posteriores é a corióide, uma membrana marromSebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
45
escura firmemente aderida à retina, rica em vasos sanguíneos, que se dilata anteriormente para formar o corpo
ciliar. O corpo ciliar é rico em musculatura lisa, possui os processos ciliares, que prendem o corpo ciliar ao
cristalino. A musculatura lisa do corpo ciliar é que altera a curvatura do cristalino para ajustar o foco das imagens. O cristalino está preso aos processos ciliares através do ligamento suspensor do cristalino. É nos processos ciliares que vai ser produzido o humor aquoso, líquido que circula pelas câmaras posteriores e anterior
do olho. No ângulo iridocorneal (entre a íris e a córnea) há a reabsorção desse líquido, que é drenado para o
seio venoso da esclera (canal de Schlemm). Então, o humor aquoso é produzido nos processos ciliares (na
câmara posterior do olho), passa para a câmara anterior através da pupila e é reabsorvido no ângulo (ou limbo)
iridocorneal. Se houver alguma doença no ângulo iridocorneal, a reabsorção do humor aquoso pode ficar prejudicada, o que pode provocar um aumento da pressão intraocular (glaucoma). A íris fica entre a córnea e o cristalino e dá a cor aos olhos (sua camada externa é pigmentada). A abertura central da íris é a pupila. A íris também contém musculatura lisa que controla o diâmetro da pupila permitindo a maior ou menor passagem de luz
para o interior do globo ocular.
Camada nervosa interna: é a mais interna. A retina não ocupa toda a camada interna do globo ocular: próximo ao sexo anterior, ela se termina em uma borda serrilhada, a chamada ora serrata. A retina possui uma camada pigmentada e outra nervosa. Há fotorreceptores em toda a retina, mas a maior concentração está bem no
pólo posterior do olho, na zona chamada mácula lútea (zona amarelada e pobre em vasos sanguíneos). No centro da mácula lútea já uma depressão, a fóvea central, que é o ponto de maior concentração de fotorreceptores,
portanto, é a área de maior acuidade visual.
O nervo óptico penetra na esclera, na carióide e se continua com a retina. No centro do nervo óptico penetram a
artéria central da retina. Ambas se ramificam na superfície interna da retina, no fundo do olho. Exatamente
no ponto em que o nervo óptico chega à retina é a chamada papila óptica. Aí não existem fotorreceptores, por
isso ela também é chamada de ponto cego da retina. A papila é medial e inferior à mácula lútea. Na metade
posterior do olho há veias que atravessam diagonalmente a esclera (saem da corióide e vão para fora). São as
veias vorticosas.
Vascularização
A artéria oftálmica (ramo da maxilar, que é ramo da carótida externa) entra na órbita pelo canal óptico (junto
com o nervo óptico – II par) e dá o principal suprimento sanguíneo à órbita. Ela emite a artéria central da retina, que perfura o nervo óptico, fazendo trajeto em seu interior, até emergir na papila óptica (no fundo do olho)
e ter seus ramos espalhados na face interna da retina.
A drenagem venosa é feita através das veias oftálmicas (superior e inferior), que passam pela fissura orbital
superior e drenam para o seio cavernoso.
Nervos da órbita
Incluem os nervos que passam através da fissura óptica superior (III, IV, V1 e VI pares cranianos) e o que passa
no canal óptico (II par). O II par vai formar a retina. Os pares III, IV e VI inervam os músculos do globo ocular.
O par V1 (divisão oftálmica do nervo trigêmeo) inerva a glândula lacrimal, a pálpebra, o corpo ciliar e a íris.
Pálpebras
As pálpebras são pregas móveis que protegem o globo ocular de lesões, excesso de luz e ainda mantêm a córnea
úmida. São revestidas externamente por pele fina e internamente pela túnica conjuntiva da pálpebra. A conjuntiva da pálpebra reflete-se para o olho, onde recobre a esclera e a córnea com o nome de conjuntiva bulbar.
Nos locais de reflexão da conjuntiva da pálpebra para o olho, formam-se recessos que são chamados de fórnices da conjuntiva.
As pálpebras são reforçadas por densas faixas de tecido conjuntivo, os chamados tarsos (superior e inferior).
Incrustadas nos tarsos estão as glândulas tarsais, cuja secreção lubrifica as margens das pálpebras e impede
que uma grude na outra quando os olhos estão fechados. Entre o tarso e a pele da pálpebra estão as fibras do
músculo orbicular do olho (porção palpebral). Nas margens das pálpebras estão os cílios e, associadas a eles,
estão as glândulas ciliares, que são glândulas sebáceas. A obstrução dos ductos dessas glândulas causa o terçol.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
46
Glândula lacrimal
Está localizada no canto súpero-lateral da órbita e produz a lágrima. O ducto da glândula lacrimal abre-se no
fórnice superior da conjuntiva. No ângulo medial do olho há uma área avermelhada, o lago lacrimal, onde está
alojada a carúncula lacrimal (pequeno monte de pele modificada e úmida). O lago lacrimal é um pequeno reservatório de lágrima. Do lago lacrimal a lágrima é drenada para o saco lacrimal e daí ela passa para o ducto
nasolacrimal, que por fim se abre no meato inferior da cavidade nasal.
Meios refrativos do olho
Córnea: é a porção anterior, transparente, pertencente à 1ª camada do globo ocular (camada fibrosa externa).
Possui uma curvatura que faz o raio luminoso sofrer uma refração. A córnea é um tecido conjuntivo avascular,
nutrido pelo humor aquoso e tecidos adjacentes. Por ser avascular, ela tem baixo índice de rejeição quando
transplantada. Atrás da córnea está a câmara anterior do olho. Depois, atrás da câmara anterior, vem a pupila
circundada pela íris, que separam a câmara anterior da posterior.
Humor aquoso: é uma solução aquosa e transparente que proporciona os nutrientes para a córnea e o cristalino,
que são avasculares. Está circulando nas câmaras anterior e posterior. É produzido nos processos ciliares e, depois de passar pela pupila no seu trajeto da câmara posterior para a anterior, drena para o seio venoso da esclera, também chamado de canal de Schlemm. O canal de Schlemm localiza-se no ângulo iridocorneal. O humor
aquoso não tem muita importância na refração.
Cristalino: é uma lente biconvexa de tecido conjuntivo denso envolvida por uma cápsula ancorada ao corpo
ciliar e à retina pela zônula ciliar (ligamento suspensor do cristalino). A zônula ciliar também é chamada de
zônula de Zinn. A opacificação do cristalino provoca a catarata.
Humor vítrio: é um gel que preenche todo o espaço posterior do olho. É produzido uma vez na vida e ali fica
sem ser reabsorvido ou reproduzido. No centro dele existe um canal que na vida embrionária era ocupado por
uma artéria que ia até o cristalino para nutrir as estruturas anteriores. A artéria se destitui e fica apenas um canal, o canal hialóide.
Músculos do globo ocular
Músculos retos: todos têm origem comum em um tendão circular que contorna o canal óptico e a fissura orbital superior, o tendão anular comum ou anel tendinoso de Zinn. Inserem-se adiante do equador do olho. Os
músculos retos lateral e medial estão num mesmo plano horizontal, e os retos superior e inferior estão num
mesmo plano vertical. O reto superior faz o olhar para cima; o reto inferior, olhar para baixo; o reto medial,
olhar para dentro; e o reto lateral, olhar para fora. Com exceção do reto lateral, inervado pelo abducente (VI
par), todos os outros retos são inervados pelo nervo óculomotor (III par).
Oblíquo superior: tem origem no osso esfenóide (mas algum professor disse que a origem é comum no anel
tendinoso de Zinn). Vem pela porção medial até o ângulo súpero-medial do olho, onde passa por dentro de uma
tróclea e aí as fibras mudam de direção e vêm para a porção superior posterior e lateral do globo ocular. Tem
como ação olhar para fora e para baixo (olhar de rabo de saia) e é inervado pelo nervo troclear (IV par).
Oblíquo inferior: tem origem no ângulo ínfero-medial da cavidade orbitária (sai da frente do globo ocular).
Insere-se na porção inferior, posterior e lateral do globo ocular. Tem como ação olhar para fora e para cima e
sua inervação é dada pelo nervo oculomotor (III par).
Levantador da pálpebra superior: tem origem no osso esfenóide e insere-se na pálpebra superior. Tem o
mesmo trajeto do reto superior e sua ação é levantar a pálpebra superior, abrindo o olho. É inervado pelo nervo
oculomotor (III par).
Resumindo a inervação desses músculos, todos são inervados pelo óculomotor (III par), exceto o reto lateral,
que é inervado pelo abducente (VI par) e o oblíquo superior, que é inervado pelo troclear (IV par).
Boca
A cavidade oral é formada por duas partes: o vestíbulo da boca e a cavidade própria da boca. Ela tem como
limite anterior os lábios, lateral as bochechas, superior o palato, inferior os músculos milo-hióideo e gêniohióideo e posterior o istmo das fauces.
O vestíbulo é um espaço semelhante a uma fenda entre os lábios e as bochechas externamente e os dentes e as
gengivas internamente. O vestíbulo comunica-se com o exterior através da rima da boca e com o interior (cavidade própria da boca) através dos espaços interdentários e espaço retro-molar, situado atrás do último molar.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
47
É no vestíbulo que se situa a abertura da glândula parótida, através do ducto de Stenon ou ducto parotídeo, situado à altura do segundo molar superior.
Os lábios são pregas musculares móveis que circundam a boca e contêm o músculo orbicular da boca e os vasos
e nervos labiais superiores e inferiores. São formados por uma porção muscular coberta de mucosa internamente e de pele externamente, com uma zona de transição. Acima do lábio superior, na linha média, fica uma depressão chamada de filtro, que vai do septo nasal até o lábio. Dois sulcos laterais vêm da asa do nariz em direção ao ângulo da boca: os sulcos naso-labiais. Na parte interna dos lábios superior e inferior, vamos encontrar
uma prega na linha média, mais pronunciada no lábio superior, chamada frênulo, que vai até a gengiva.
A estratigrafia dos lábios apresenta superficialmente uma pele com pêlos, na qual se prende o músculo orbicular dos lábios, e profundamente camadas submucosa e mucosa. As artérias nutridoras dessa região (labiais
superiores e inferiores) são ramos da artéria facial e formam uma arcada arterial.
A cavidade da boca tem como limite anterior os dentes maxilares e mandibulares, lateral as bochechas, posterior o istmo das fauces, superior o palato e inferior os músculos gênio-hióideo e milo-hióideo.
As bochechas têm essencialmente a mesma estrutura que os lábios, com os quais elas são contínuas. O principal
músculo das bochechas é o bucinador. Ele comprime a bochecha contra os dentes molares e empurra o alimento para as faces oclusais dos dentes. Externamente ao bucinador, vamos encontrar a gordura de Bichat.
Dentes
Existem 20 dentes decíduos (primários). O primeiro dente irrompe entre 6 e 8 meses e o último entre 20 e 24
meses de idade. A erupção dos dentes permanentes (secundários), normalmente 16 em cada arco (3 molares, 2
pré-molares, 1 canino e 2 incisivos em cada meio arco), em geral está completa aos 18 anos, com exceção dos
terceiros molares (dentes serotinos) ou sisos.
A articulação do dente com o alvéolo dentário é do tipo gonfose. O dente é constituído por coroa, colo e raiz.
A coroa projeta-se a partir da gengiva, a raiz é fixada no alvéolo dental por um tecido periodental fibroso. A
coroa é externamente revestida por esmalte e a raiz por cemento. A dentina compõe a maior parte do dente
internamente. A polpa está localizada internamente à dentina e comunica-se com a raiz, por onde penetram
vasos e nervos.
Os nervos alveolares superior e inferior, ramos da segunda e terceira porções do quinto par respectivamente,
inervam os dentes superiores e inferiores.
Palato
O palato forma o teto da cavidade da boca e o assoalho das cavidades do nariz. É composto de duas regiões:
palato duro (dois terços anteriores ou parte óssea) e palato mole (terço posterior ou parte fibromuscular).
O palato duro é formado pelos processos palatinos fundidos do osso maxilar anteriormente e pela lâmina horizontal dos ossos palatinos posteriormente. O palatino se articula com o maxilar e com o processo pterigóide do
esfenóide. Recobrindo a parte óssea do teto da cavidade bucal vamos encontrar um grande número de glândulas
e uma mucosa extremamente aderente ao osso. Essa mucosa está fundida ao periósteo, formando o conjunto
muco-periósteo.
O palato mole é a parte posterior, fibromuscular, do palato e está fixo à margem posterior do palato duro. Estende-se póstero-interiormente como uma margem curva livre, na qual há um processo cônico pendente mediano: a úvula. Na deglutição, o palato mole move-se posteriormente para proteger a cavidade do nariz da entrada
de alimentos. Lateralmente o palato mole é contínuo com a parede da faringe e é unido à língua e à faringe pelos arcos palatoglosso e palatofaríngeo respectivamente. As tonsilas palatinas (amígdalas) localizam-se entre
esses dois arcos, na fossa tonsilar, limitada medialmente pela língua.
O ramo terminal da artéria maxilar, a artéria esfeno-palatina, vasculariza a abóbada palatina e o assoalho da
cavidade nasal e exterioriza-se pelo forame incisivo, posterior aos dentes incisivos centrais. A inervação é dada
pelo nervo palatino.
Língua
A cavidade bucal é quase totalmente preenchida pela língua quando a boca está fechada. A língua é um órgão
fundamentalmente muscular com fibras em todas as direções. Apresenta uma base e um corpo numa face dorsal que está em contato com o palato e uma face inferior. O corpo (parte anterior, oral) e a base (parte posterior,
raiz, terço posterior) são divididos no dorso por um sulco terminal em forma de V. No ápice desse V há o foSebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
48
rame cego da língua, um remanescente da abertura do ducto tireoglosso embrionário, que era ligado à glândula tireóide em desenvolvimento. Na parte anterior há quatro tipos de papilas linguais: as grandes papilas
valadas, que formam o V lingual e têm receptores gustativos; as papilas foliadas, situadas lateralmente; as
papilas filiformes, numerosas e compridas, com terminações nervosas sensíveis ao tato; e as papilas fungiformes, semelhantes a cogumelos, com pintas rosas ou vermelhas que também contêm receptores gustativos.
Na parte posterior não há papilas, mas há nódulos linfáticos conhecidos como tonsilas linguais. Relaciona-se
com a epiglote posteriormente, a qual fecha a laringe superiormente através das pregas glosso-epiglóticas medial e lateral. O espaço que se situa entre a epiglote e a base da língua chama-se valécula e serve para acumular a saliva, evitando que se tenha de degluti-la o tempo todo.
A parte inferior da língua apresenta uma mucosa extremamente fina e intensamente vascularizada. Localiza-se
aí uma prega de mucosa, o freio da língua. Lateralmente a ele vamos encontrar os ductos excretores (um de
cada lado) das glândulas submandibulares (ducto de Warton, carúnculas sublinguais) e, mais lateralmente,
várias aberturas dos ductos excretores das glândulas sublinguais.
Os músculos da língua são divididos em intrínsecos e extrínsecos. Os intrínsecos têm origem e inserção dentro
da língua e os extrínsecos vêm de regiões vizinhas até a língua, sendo eles o palatoglosso, estiloglosso, o hioglosso e o genioglosso. Todos os músculos da língua são inervados pelo nervo hipoglosso (XII) exceto o palatoglosso, que é inervado pelo nervo vago (X). A inervação sensitiva da língua se dá diferentemente para os dois
terços anteriores e o terço posterior. No primeiro caso a sensibilidade geral é dada pelo nervo lingual (ramo do
mandibular – V par). A sensibilidade gustativa é dada pelo nervo corda do tímpano, ramo de VII (porção intermediária, nervo de Wrisberg), excetuando-se as papilas valadas. No caso delas, a sensibilidade, tanto geral
como especial, é dada pelo glossofaríngeo (IX par). O vago (X par, através de ramos do nervo laríngeo interno)
inerva uma pequena porção anterior à epiglote.
Nariz
O nariz contém o órgão periférico do olfato. É dividido em nariz interno e externo. O nariz interno forma a cavidade nasal. O nariz externo apresenta um ápice (ponta) e uma raiz (extremidade presa na face). Entre o ápice
e a raiz, localiza-se o dorso nasal. As narinas são as aberturas que comunicam a cavidade nasal com o exterior
e são separadas pelo septo nasal. Os principais componentes desse septo são a lâmina perpendicular do etmóide, o vômer e a cartilagem septal. Lateralmente às narinas ficam as asas nasais.
O limite ósseo da abertura anterior do nariz é chamado de abertura piriforme. A parte óssea do nariz consiste
de ossos nasais, processos frontais da maxila e parte nasal do osso frontal. A parte cartilaginosa é formada
por cinco cartilagens principais: duas laterais, duas alares e uma septal.
As cavidades, cujas entradas são as narinas, comunicam-se posteriormente com a nasofaringe através das coanas, cujos limites ósseos são dados pela lâmina horizontal do osso palatino, pelo vômer e pelo processo pterigóide do osso esfenóide. São revestidas por túnica mucosa, com exceção do vestíbulo nasal, que é revestido por
pele. A túnica mucosa continua-se posteriormente com a nasofaringe, superior e lateralmente com os seios paranais e superiormente com o saco lacrimal e a túnica conjuntiva. O terço superior da mucosa é a região olfatória, e os dois terços inferiores são a região respiratória.
Os limites do nariz são os seguintes:
Parede medial: formada pela lâmina perpendicular do etmóide, pelo vômer e pela cartilagem do septo nasal
(anterior).
Teto: é curvo e estreito, formado pelas cartilagens laterais e alares, pelo osso nasal, pela lâmina crivosa do
etmóide, pelo esfenóide e pelo frontal.
Assoalho: formado pelo processo palatino do maxilar e pela lâmina horizontal do palatino. A fissura lábiopalatina é uma má formação genética que ocorre no assoalho, ocasionando uma fenda comunicante entre a cavidade oral e a nasal.
Parede lateral: formada pelos ossos nasais, pelo maxilar, pelo lacrimal, pela lâmina perpendicular do palatino,
pelo processo pterigóide do esfenóide, pela concha nasal inferior e o etmóide (conchas nasais média e superior).
As conchas nasais (superior, média e inferior) dividem a cavidade do nariz em três meatos. Esses meatos são
importantes porque neles estão as comunicações da cavidade nasal com outras estruturas.
Meato superior: é uma passagem estreita entre as conchas nasais superior e média, na qual se abrem as células
etmoidais posteriores. Acima e posteriormente à concha nasal superior (no recesso esfeno-etmoidal) há o
óstio do seio esfenoidal, ponto de drenagem do seio esfenoidal.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
49
Meato médio: é mais comprido e largo do que o superior. A parte ântero-superior desse meato leva a uma abertura afunilada, o infundíbulo etmoidal, através do qual ele se comunica com o seio frontal pelo ducto frontonasal. O infundíbulo é a parte superior do hiato semilunar. Próximo ao hiato, abrem-se as células etmoidais
anteriores. Inferior a elas está o óstio do seio maxilar. Superiormente ao hiato há uma saliência produzida pela
massa lateral do labirinto etmoidal que é chamada de bulla etmoidal, que é formada pelas células etmoidais
médias. Na borda superior do meato médio, junto à extremidade anterior, há uma dobra de mucosa denominada
ager nasi.
Meato inferior: situa-se inferiormente à concha nasal inferior. Abre-se nesse meato o ducto naso-lacrimal,
continuação do saco lacrimal.
O vestíbulo do nariz possui pêlos, glândulas sebáceas e sudoríparas. É delimitado pelo límen nasi. Acima do
límen, encontra-se o átrio, que é a parte anterior do nariz, adiante das conchas nasais.
A porção ântero-superior do septo nasal é vascularizada pelas artérias etmoidais anterior e posterior, a porção ântero-inferior pela artéria palatina maior e a póstero-inferior pela artéria esfeno-palatina, ambas ramos
da artéria maxilar, ramo da carótida externa.
A inervação dos dois terços inferiores é dada pelo nervo nasopalatino, ramo do maxilar. Ramos do maxilar
também inervam a parede lateral. Ramos do nervo oftálmico inervam a porção anterior do nariz.
Orelha
A orelha se divide em três porções: orelha externa, média e interna, tendo duas funções: equilíbrio e audição. A
orelha externa é dividida da média pela membrana do tímpano.
Orelha externa
É composta pelo pavilhão auditivo e pelo meato acústico externo.
O pavilhão é formado por cartilagem elástica revestida por pele, com exceção do lóbulo, que só tem
pele. A periferia da cartilagem é chamada de hélice,
a escafa é um sulco existente na hélice. Concentricamente à hélice fica a antélice, que está contornando uma depressão denominada de concha. Protegendo o meato acústico externo há duas saliências, uma anterior e outra posterior: o trago e o antítrago respectivamente. Entre o trago e o antítrago
está a incisura intertrágica. Adiante do trago sentimos a pulsação da artéria temporal superficial. Na
entrada do meato acústico externo existem pêlos
chamados de trágios.
A inervação do pavilhão é feita por ramos do trigêmeo (V par) e do plexo cervical. Na concha a inervação sensitiva também é dada pelos VII, IX e V pares cranianos.
Há músculos que prendem o pavilhão aos ossos da cabeça: os
auriculares (anterior, posterior e superior). O meato acústico
externo tem a forma de S e estende-se da concha da orelha até a
membrana do tímpano. O terço lateral é cartilaginoso e contínuo
com a cartilagem do pavilhão, enquanto os dois terços mediais
são ósseos e revestidos por pele fina que é contínua com a camada externa da membrana do tímpano.
A membrana timpânica, com cerca de 1 cm de diâmetro, é uma
membrana delgada, oval e semitransparente na extremidade medial do meato acústico externo. Forma a parede lateral da cavidade timpânica. Ela é revestida por pele externamente e túnica mucosa internamente. A membrana é côncava externamente e tem
uma projeção central, o umbigo da membrana, que nada mais é
do que a projeção óssea do cabo do martelo (manúbrio). A partir
do umbigo, uma área luminosa chamada de cone de luz irradia-se
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
50
ântero-inferiormente. A membrana timpânica é quase toda tensa, mas existe uma porção superior flácida.
A membrana movimenta-se em resposta às vibrações que chegam pelo meato acústico externo. Esses movimentos são transmitidos através dos ossículos da audição (martelo, bigorna, estribo), que estão na orelha média,
até a orelha interna.
A inervação da membrana dá-se pelo nervo aurículo-temporal, que vem do mandibular (V3). A face externa é
inervada por VII, IX e X e a face interna por IX.
A otite média é uma inflamação da orelha média. Uma incisão na membrana do tímpano (meringotomia) deve
ser feita na porção anterior da membrana (das 11 às 6 horas), pois atrás da membrana do tímpano passa o nervo
corda do tímpano, ramo do facial (VII). Se esse nervo for lesado, perde-se o sentido da gustação. O primeiro
neurônio do nervo corda do tímpano está em um gânglio no interior da porção petrosa do osso temporal, denominado gânglio geniculado.
Orelha média
Está situada dentro da porção petrosa do osso temporal. Abrange a cavidade timpânica, que está diretamente
medial à membrana do tímpano e o recesso epitimpânico, que está acima da membrana. A orelha média comunica-se anteriormente com a nasofaringe através da tuba auditiva. Póstero-superiormente, a cavidade comunica-se com as células mastóideas pelo antro mastóideo. A mucosa da cavidade é a mesma da tuba auditiva, do antro mastóideo e das células mastóideas. Contém os ossículos da audição (martelo, bigorna e estribo),
os músculos estapédio e tensor do tímpano e o nervo corda do tímpano (ramo de VII).
Como limites a cavidade timpânica apresenta uma parede lateral, uma parede medial, uma parede anterior, uma
parede posterior, um teto e um assoalho.
Teto (parede tegmentar): é formado pelo tegmen timpani, uma lâmina fina de osso que separa a cavidade do
assoalho da fossa média da base do crânio.
Assoalho (parede jugular): é formado por uma camada de osso que separa a cavidade da veia jugular interna.
Parede anterior (parede carotídea): relaciona-se com a carótida interna. Superiormente, temos o óstio da
tuba auditiva, que faz comunicação da orelha média com a nasofaringe. Há também o semicanal do músculo
tensor do tímpano.
Parede posterior (parede mastóidea): há, nessa parede, uma abertura que faz a comunicação da cavidade com
as células mastóideas (no processo mastóideo) chamada adito do antro mastóideo. Inferior e anterior ao antro
mastóideo está o canal do facial, por onde passa o VII par.
Parede lateral (membranácea): formada pela membrana do tímpano e recesso epitimpânico (mais superior,
onde se aloja a cabeça do osso martelo).
Parede medial (parede labiríntica): separa a cavidade timpânica da orelha interna. Apresenta uma saliência
chamada de promontório (provocada pela cóclea); um orifício ovalado, chamado janela vestibular; e um orifício arredondado, chamado janela coclear. É chamada labiríntica, pois se relaciona com o labirinto ósseo da
orelha interna.
Entre a parede medial e a lateral estão situados três ossículos: o martelo a bigorna e o estribo (menor deles), de
lateral para medial. O martelo está articulado com a bigorna que está articulada com o estribo através de diartroses. O músculo tensor do tímpano prende-se ao martelo e o músculo estapédio prende-se ao estribo. As ondas sonoras fazem o tímpano vibrar e essa vibração é transmitida pelos ossículos à orelha interna. Os músculos
possuem a função de amortecer essa vibração, a fim de que ela não agrida o nervo coclear. Ao contrair o tensor
do tímpano, há a permissão do controle da vibração da membrana do tímpano e, ao contrair o estapédio reduzse a amplitude oscilatória, puxando o estribo para trás, impedindo o seu movimento excessivo. O músculo tensor do tímpano é inervado pelo nervo mandibular (V3) e o músculo estapédio é inervado pelo nervo facial (VII
par), que sai pelo forame estilomastóideo.
O óstio da tuba auditiva está localizado na parede anterior da cavidade timpânica que a comunica com a faringe. O terço posterior da tuba é ósseo e os dois terços anteriores são cartilaginosos. A tuba tem de 3 a 4 cm e sua
função é de equalizar a pressão na orelha média com a pressão atmosférica, permitindo o livre movimento da
membrana do tímpano.
Orelha interna
A orelha interna, conhecida também como órgão vestíbulo coclear, está envolvida na recepção do som e na
manutenção do equilíbrio. Ela é constituída dos sacos e ductos do labirinto membranoso. O labirinto memSebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
51
branoso está mergulhado dentro de um labirinto ósseo que está dentro da porção petrosa do osso temporal.
Entre o labirinto ósseo e o membranoso há perilinfa, dentro do labirinto membranoso há endolinfa. O labirinto
ósseo é composto de três partes: cóclea, vestíbulo e canais semicirculares, apresentando duas aberturas: a janela
oval (vestibular) e a janela redonda (coclear), que ligam o labirinto ósseo à orelha média.
A cóclea contém o ducto coclear, a parte que se relaciona com a audição. Faz duas voltas e meia em torno de
um eixo ósseo (modíolo).
O vestíbulo contém o utrículo e o sáculo, partes do aparelho do equilíbrio. É contínuo anteriormente com a
cóclea e posteriormente com os canais semicirculares e com a fossa posterior da base do crânio através do aqueduto do vestíbulo, que contém o ducto endolinfático.
Os canais semicirculares são três: anterior, posterior e lateral, que acompanham os planos do corpo humano e
são responsáveis pelo equilíbrio. Eles se dispõem em ângulos retos entre si. Alojados no interior dos canais
estão os ductos semicirculares.
O labirinto membranoso é formado por três pares principais: sáculo e utrículo, situados no vestíbulo; ductos
semicirculares (anterior posterior e lateral), situados nos canais semicirculares; e ducto coclear, situado na cóclea. Essas partes comunicam-se entre si: o utrículo comunica-se com os ductos semicirculares; o sáculo comunica-se com o ducto coclear através do ducto reuniens (de união); e o sáculo e o utrículo comunicam-se por
meio do ducto utrículo-sacular, de onde se origina o ducto endolinfático. O ducto endolinfático termina-se em
uma bolsa de fundo cego, chamada saco endolinfático, que é um reservatório para o excesso de endolinfa formado no interior do labirinto membranoso.
Dentro do sáculo e do utrículo há áreas de epitélio sensoriais chamadas de máculas. As células pilosas das máculas são inervadas por fibras da divisão vestibular do nervo vestíbulo-coclear (VIII par). Os neurônios sensitivos primários estão localizados no gânglio vestibular, no meato acústico interno.
Os ductos semicirculares contêm cada um uma ampola que comporta também uma área sensorial, a crista ampular, com células pilosas (semelhantes às das máculas) inervadas pelos neurônios sensitivos do gânglio vestibular. A crista ampular registra os movimentos da endolinfa, produzidos pela rotação da cabeça nos planos dos
ductos.
O ducto coclear é um tubo espiral, como um parafuso. O seu teto é formado pela membrana vestibular e seu
assoalho pela membrana espiral ou basilar, que forma a rampa timpânica. O receptor dos estímulos auditivos é
o órgão espiral (de Corti), que contém células pilosas que respondem às vibrações induzidas na endolinfa pelas ondas sonoras. Dentro da rampa vestibular e da rampa timpânica encontramos perilinfa e dentro do ducto
coclear encontramos endolinfa.
Resumo da audição
O estímulo auditivo é enviado pelas vibrações do tímpano para o martelo, a bigorna e o estribo. Passa pela janela vestibular, para a perilinfa, que vai pela rampa vestibular até a ponta do parafuso (ducto coclear) a partir de
onde, pela hilicotrema (extremidade do parafuso, um orifício), passa para a rampa timpânica e vai até a membrana da janela timpânica (tímpano secundário). Essas vibrações passam para a endolinfa, onde serão captadas
pelas células pilosas, onde estão os receptores da audição.
Região cervical
Une a cabeça ao tronco.
Passando-se um plano adiante do corpo das vértebras cervicais teremos duas porções: atrás do plano, a nuca e,
adiante do plano, a região cervical.
A região cervical forma um quadrilátero cujos limites são:
Superior: borda inferior da mandíbula (base) mais a linha que vai do ângulo da mandíbula até o processo mastóide
Inferior: clavícula (face superior), no início da qual há a incisura jugular.
Medial: linha média.
Lateral: borda anterior do músculo trapézio.
Na linha média encontramos os seguintes elementos palpáveis, situados de superior a inferior:
1. osso hióide: é um osso com formato de uma ferradura, cuja concavidade está para trás. Divide-se em
corpo, corno maior e corno menor. É o único osso do corpo que não se articula com nenhum outro.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
52
- membrana tireo-hióidea
2. cartilagem tireóide
- ligamento crico-tireóideo
3. cartilagem cricóide
- ligamento crico-traqueal
4. 1os anéis da traquéia
Estratigrafia
1. Pele: é fina e possui dobras (linhas de força) no sentido transversal, por isso, para realizar incisões com
melhor resultado estético, é preciso fazê-las no sentido transversal.
2. Fina camada de gordura (tecido subcutâneo).
3. Músculo platisma: músculo da mímica
4. Retirando o platismo, há uma veia que vai do ângulo da mandíbula até a metade da clavícula: é a veia
jugular externa. Ela é formada pela união da veia auricular com o ramo posterior da retromandibular. De cada lado da linha media, há a veia jugular anterior (às vezes unidas pelo arco venoso jugular), que é menos calibrosa que a jugular externa. No meio da borda posterior do músculo esternocleidomastóideo há um ponto nervoso, de onde saem nervos da profundidade para a superfície e vão dar a
sensibilidade do pescoço. São eles os três supraclaviculares, o auricular magno (que é o maior e acompanha a veia jugular externa), o occipital menor e o transverso do pescoço.
5. A fáscia profunda emite prolongamentos para o interior da região cervical: a fáscia pré-traqueal envolve a glândula tireóide, a traquéia e o esôfago, a bainha carotídea envolve o feixe vásculonervoso do pescoço e a fáscia pré-vertebral envolve os músculos que estão ao lado da coluna vertebral.
Músculos
Divididos em superficiais e profundos e em três grupos: laterais, anteriores e látero-vertebrais.
Superficial – Platisma
Origem: na pele, logo abaixo da clavícula.
Inserção: suas fibras vão para cima e medialmente, inserindo-se na borda da mandíbula e algumas na comissura labial.
Inervação: VII par – nervo facial.
Ação: expressão facial.
Lateral – Esternocleidomastóideo
É o músculo chave da região cervical, dividindo-a em dois grandes triângulos: o trígono anterior e o trígono
posterior. No trígono posterior há um importante elemento: o 11o par craniano (nervo acessório), que se localiza em uma perpendicular que se traça entre o processo mastóide e o ângulo da mandíbula.
Origem: no esterno e na clavícula.
Inserção: no processo mastóide.
Invervação: 11o par craniano (nervo acessório).
Ação: flexão da cabeça. Quando um só se contrai, aproxima a orelha do ombro e a face roda para o lado oposto.
Anterior – 8 músculos
Relacionam-se com o osso hióideo, sendo quatro supra-hióideos e quatro infra-hióideos.
Infra-hióideos
Atuam em grupo para baixar a laringe, o osso hióide e o assoalho da boca, permitindo a ação dos suprahióideos.
Esterno-hióideo: superficial. Origina-se no esterno e se insere no osso hióide.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
53
Omo-hióideo: superficial. É um músculo digástrico que se origina na margem superior da escápula e se insere
na margem inferior do osso hióide.
Esterno-tireóideo: profundo. Origina-se no esterno e vai até a linha obliqua da cartilagem tireóide.
Tireo-hióideo: profundo. Origina-se na cartilagem tireóide e vai até o osso hióide. É uma “continuação” do
esterno-tireóideo.
Supra-hióideos
Estilo-hióideo: vai do processo estilóide do osso temporal até o osso hióide. Puxa o osso hióide para trás.
Digástrico: origina-se medialmente no processo mastóide, atravessa o tendão do estilo-hióideo e vai se inserir
na mandíbula. Possui ventre anterior e ventre posterior. Puxa o mento para baixo e para trás.
Milo-hióideo: forma o diafragma (assoalho) da boca. Origina-se na linha milo-hioidea e se insere no osso hióideo (corpo e rafe). Eleva o assoalho da boca.
Genio-hióide: está acima do milo-hióideo. Origina-se nos processos geni e insere-se no osso hióideo (corpo).
Reduz o assoalho da boca.
Inervação
Alça cervical: está localizada adiante da bainha carotídea e vai dar inervação para os seguintes músculos: esterno-hióideo, omo-hióideo e esterno-tireóideo. O músculo tireo-hióideo é inervado por um ramo que vem diretamente de C1, sendo que esse nervo também faz parte da alça cervical, juntamente com C2 e C3. O nervo hipoglosso está acima da alça, mas não faz parte dela.
Nervo facial: inerva o estilo-hióideo e o ventre posterior do digástrico.
Nervo alveolar inferior: é um ramo do nervo mandibular (3a porção do trigêmeo – V par) e inerva o milohióideo e o ventre anterior do digástrico.
Ramo de C1: inverva o gênio-hióideo.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
54
Látero-vertebral
São os músculos escalenos anterior, médio e posterior. Originam-se dos processos transversos das vértebras
cervicais. Os músculos escalenos anterior e médio inserem-se na face superior da 1a costela, e o posterior na
face externa da 2a costela.
À frente do escaleno anterior há o sulco da veia subclávia e atrás há o sulco da artéria subclávia. Acima da artéria estão se exteriorizando os troncos do plexo braquial. Adiante do escaleno anterior desce o nervo frênico,
ramo de C3, C4 e C5 que percorre o tórax e inerva o diafragma. São inervados pelos nervos cervicais e têm
como ação flexionar lateralmente a coluna e auxiliar a respiração durante a dispnéia (falta de ar).
Trígonos
A região cervical é dividida em dois grandes triângulos pelo músculo esternocleidomastóideo, o posterior e o
anterior.
Trígono posterior
Limites: borda posterior do esternocleidomastóideo, clavícula e borda anterior do músculo trapézio.
Esse trígono é dividido em dois triângulos pelo ventre inferior do músculo omo-hióideo:
Trígono occipital: é o maior. Encontramos nesse trígono o XI par craniano (nervo acessório) e a veia jugular
externa.
Trígono supraclavicular: é o menor. Está acima da clavícula. Encontramos aí o plexo braquial.
Trígono anterior
Limites: borda anterior do esternocleidomastóide, borda inferior da mandíbula e linha média.
É dividido em:
Trígono submandibular: que tem por limites o ventre posterior do digástrico, o ventre anterior do digástrico e
a borda da mandíbula. Na área desse triângulo está a glândula submandibular, nervo hipoglosso (XII par), nervo
glossofaríngeo (IX par), artéria facial e artéria lingual.
Trígono carotídeo ou vascular: que tem por limites a borda anterior do esternocleidomastóideo, o ventre posterior do digástrico e o ventre superior do omo-hióideo. Na área desse triângulo está a artéria carótida comum,
que se bifurca. O local exato dessa bifurcação é a borda superior da cartilagem tireóide. Também está presente
o nervo vago (X par).
Trígono muscular ou glandular: é limitado pela linha média, pela borda anterior do esternocleidomastóideo e
pelo ventre superior do omo-hióideo. Na área desse trígono estão localizadas as glândulas tireóide e paratireóide.
Feixe vásculo-nervoso do pescoço
É formado pela artéria carótida comum, pela veia jugular interna e pelo nervo vago (X par).
A veia jugular interna começa na base do crânio, no forame jugular e desce até a articulação esterno-clavicular,
onde vai se unir à veia subclávia.
A artéria carótida comum do lado esquerdo sai diretamente do arco aórtico, e a do lado direito sai do tronco
arterial braquio-cefálico que se bifurca à altura da articulação esterno-clavicular direita. A carótida sobe até a
borda superior da cartilagem tireóide, onde se bifurcará em carótida interna e carótida externa, que dará uma
série de ramos e, ao colo da mandíbula, vai bifurcar-se em artéria temporal superficial e artéria maxilar, que
dará como ramo a artéria meníngea média (entra no crânio pelo forame espinhoso).
Quando a artéria carótida comum se bifurca, apresenta uma pequena dilatação que invade a carótida interna: o
seio carotídeo. Ele é um centro barorreceptor, isto é, regula a pressão sanguínea. O corpo carotídeo é um centro quimiorreceptor que está atrás do seio carotídeo e regula as mudanças químicas do sangue, principalmente
CO2. Quando há taquicardia paroxística, costuma-se fazer uma massagem no seio carotídeo de um lado só. O
coração pára e logo após retorna o seu ritmo normal. Das carótidas do pescoço, a única que emite ramos colaterais é a carótida externa, sendo eles: tireóidea superior, faríngea ascendente, lingual, facial, occipital e auricolar posterior.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
55
A veia jugular interna está em situação lateral à artéria e recebe sangue dos ramos venosos que possuem o
mesmo nome dos ramos arteriais da carótida externa. Às vezes as veias tireóidea superior, lingual e facial unem-se e formam o tronco tíreo-línguo-facial.
A cadeia de linfonodos cervicais está junto ao feixe vásculo-nervoso, sendo que o linfonodo jugulo-digástrico
está no ângulo da mandíbula e apresenta-se aumentado quando há amigdalite aguda. Confunde-se com a caxumba.
O nervo vago (X par craniano) está situado atrás da artéria carótida e da veia jugular interna, e dá dois ramos:
os nervos laríngeos superior e inferior. O nervo laríngeo superior se divide em interno e externo. O externo
é motor. O interno, sensitivo, penetra junto com a artéria laríngea superior em um orifício da membrana tireohióidea. Já o nervo laríngeo inferior, também chamado recorrente inerva a maioria dos músculos da laringe
(voz). Possui origens diferentes: o lado direito origina-se na base do pescoço e contorna a artéria subclávia,
enquanto o lado esquerdo origina-se no tórax e contorna o arco aórtico. O nervo laríngeo inferior passa entre os
ramos da artéria tireóidea inferior. Quando lesionado, o paciente fica sem voz.
Glândulas tireóide e paratireóides
Tem o formato da letra H. As partes verticais do H são os lobos, e a parte horizontal é o istmo, que está firmemente preso aos 2o e 3o anéis traqueais. O pólo superior do lobo é o ápice e o inferior é a base. Cada lobo tem
formato triangular piramidal:
• Face lateral: recoberta pelos músculos infra-hióideos.
• Face medial: relaciona-se acima com a laringe e a faringe e abaixo com a traquéia e o esôfago.
• Face posterior: relaciona-se com o feixe vásculo-nervoso do pescoço.
Em alguns casso parte do istmo o lobo piramidal, que é o resquício do conduto tireoglosso, que vem do forame
cego da língua.
A glândula tireóide é uma víscera maciça que está envolta pela fáscia pré-traqueal. O seu ápice é vascularizado
pela artéria tireóidea superior (ramo da carótida externa), e a base pela artéria tireóidea inferior (ramo da
subclávia). O sangue da tireóide sai pelas veias tireóideas superior e média que drenam para a veia jugular
interna. A veia tireóidea inferior drena para a veia bráquio-cefálica esquerda.
As paratireóides situam-se na face posterior da glândula tireóide em dois pares, um superior e outro inferior.
Artéria subclávia
Relaciona-se com o escaleno que a divide em três porções: pré-escalênica, retro-escalênica e pós-escalênica.
Porção pré-escalênica:
1. artéria vertebral
2. artéria torácica interna mamária interna
3. tronco tireocervical
a. artéria tireóidea inferior (passa por trás do feixe vásculo-nervoso do pescoço)
b. artéria supra-escapular
c. artéria cervical transversa (transversa do pescoço)
d. artéria cervical ascendente
Porção retro-escalênica:
4. Tronco costo-cervical
a. artéria cervical profunda
b. artéria torácica superior
Porção pós-escalênica:
5. artéria escapular posterior (inconstante)
Cadeia látero-vertebral do simpático
No pescoço, há porções da cadeia látero-vertebral do simpático:
• Gânglio cervical superior: está atrás do feixe vásculo-nervoso do pescoço.
• Gânglio cervical médio – inconstante.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
56
•
Gânglio cervical inferior: quase sempre está fundido com o 1o gânglio torácico, formando o antigo
gânglio estrelado e atual gânglio cérvico-torácico. Situa-se atrás da artéria vertebral.
Síndrome de Horner: pode ocorrer uma doença no ápice do pulmão que transmita para a pleura e atinja esse
gânglio. A pessoa fica com o rosto seco, pálpebras caídas e midríase.
Faringe
É uma porção comum ao aparelho digestório e respiratório. É uma formação cilíndrica que se dispõe longitudinalmente desde a base do crânio até a borda inferior da cartilagem cricóide, que é o mesmo plano de C6. Tem
estrutura músculo-mucosa e é dividida em 3 porções:
• Nasofaringe: comunica-se com a cavidade nasal. Vai desde a base do crânio até o palato mole.
• Orofaringe: comunica-se com a cavidade oral. Vai desde o palato mole até a cartilagem epiglote.
• Laringo-faringe: relaciona-se com a laringe. Vai desde o plano que passa na cartilagem epiglote até a
borda inferior da cartilagem cricóide.
Relações anteriores: a parede anterior da faringe é aberta em quase toda sua extensão. Acima há as coanas,
que comunicam a cavidade nasal com a nasofaringe, sendo separadas por um septo nasal. Mais abaixo há o istmo das fauces que comunicam a cavidade da boca com a orofaringe. Inferiormente está o ádito da laringe, que
comunica a laringe com a laringo-faringe.
Relações laterais: na porção cefálica (mais superior), relacionam-se com a carótida interna IX, X, XI e XII
pares cranianos. Na porção cervical, relaciona-se com o feixe vásculo-nervoso do pescoço.
Relações posteriores: com a face anterior dos corpos vertebrais das seis primeiras vértebras cervicais. Entre a
parede posterior da faringe e os corpos vertebrais, existe um espaço virtual chamado espaço retro-faríngeo,
que possui tecido conjuntivo frouxo. Ele se continua através do esôfago, entrando no tórax até o intestino. Uma
lesão nas áreas mais superiores pode descer e causar sérias complicações.
Nasofaringe
O teto mantém relações com o osso esfenóide e a porção basilar do occipital. Na parede lateral encontramos
uma saliência chamada tórus tubal, que protege o óstio faríngeo da tuba auditiva, dada pela extremidade
faríngea da cartilagem que forma o esqueleto da tuba auditiva.
A tuba auditiva comunica a nasofaringe com a cavidade timpânica do ouvido médio. Essa tuba auditiva na sua
parte medial é óssea e na lateral é cartilaginosa e está dentro da porção petrosa do osso temporal. Quando subimos a serra, diminui a pressão atmosférica e aumenta a pressão dentro da cavidade timpânica, empurrando a
membrana do tímpano para fora (vibra menos – sensação de surdez). Com o bocejo, o ar de dentro sai para
compensar a pressão externa diminuída e aí recuperamos o mecanismo de vibração da membrana do tímpano.
A porção mais superior é chamada de fórnice. Nesse local, há acúmulo de tecido linfático, sendo, portanto,
chamado de amídala faríngea (1 na figura). No adulto, esse acúmulo desaparece, mas na criança pode hipertrofiar e infeccionar, formando a adenóide. Há também um certo acúmulo de tecido linfático no tórus tubal que
se chama amígdala tobal (2 na figura)
O assoalho é formado pelo palato molehorizontalizado. A parede anterior apresenta as coanas e a parede posterior o espaço retro-esofágeo
Orofaringe
O teto é formado pelo palato mole. A parede posterior relaciona-se
com o espaço retro-esofágeo. O istmo da faringe é uma comunicação
entre a nasofaringe e a orofaringe. A parede anterior apresenta o istmo
das fauces, limitado pela úvula, pelo arco palatoglosso e pela língua.
A parede lateral possui várias estruturas: arco palatofaríngeo; fossa
tonsilar, preenchida por acúmulo de tecido linfático: tonsila ou amigdala palatina (4 na figura); e a prega ou arco palatofaríngeo.
Na parte posterior da língua há acúmulo de tecido linfático: são as tonsilas linguais (5 na figura).
O anel linfático de Waldeyer é o conjunto dos acúmulos linfáticos
em torno das cavidades nasal e oral.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
57
Laringo-faringe
Comunica-se anteriormente com o adito da laringe e póstero-lateralmente é muscular. De cada lado da cartilagem epiglote há um recesso chamado seio ou recesso piriforme, por onde passa o líquido em direção ao esôfago.
Músculos da faringe
Servem para auxiliar a deglutição e condução dos alimentos e dividem-se em dois tipos: constritores e elevadores da faringe.
Constritores
São três músculos que se sobrepõe como se fosse um telhado. Originam-se em uma rafe mediana posterior e
suas fibras vão para baixo e para o lado. Conduzem o alimento até o esôfago e a contração ocorre de cima para
baixo.
Superior: origina-se na parte lateral da língua, na linha miulo-hióidea da mandíbula, na lâmina pterigóidea do
esfenóide e no ligamento pterigomandibular (a partir desse ligamento esse músculo se chama bucinador).
Médio: insere-se no osso hióide.
Inferior: insere-se nas cartilagens tireóide e cricóide.
Elevadores
Supra-hióideos, estilo-faríngeo, palato-faríngeo e salpingo-faríngeo. Esses músculos são inervados pelo nervo
glossofaríngeo (IX par) e pelo plexo faríngeo (nervo vago e ramos do gânglio simpático superior). A inervação motora é dada praticamente pelo nervo vago. A inervação sensitiva é dada pelo plexo faríngeo com algumas variações: a nasofaringe é inervada pelo ramo maxilar do nervo trigêmeo (V par) e a orofaringe pelo
ramo tonsilar do glossofaríngeo (IX par). A laringo-faringe é toda inervada pelo ramo laríngeo interno do
nervo vago (X par).
Vascularização
A faringe é vascularizada pela artéria faríngea ascendente e pela artéria tireóidea superior, ambas ramos da
artéria carótida externa. O plexo venoso faríngeo forma na parede posterior da faringe o coxim venoso da faringe que possibilita a passagem suave do bolo alimentar pela nasofaringe e pela orofaringe. A drenagem linfática é feita para cadeias linfáticas cervicais profundas.
Laringe
É um órgão que está colocado na parte alta da árvore respiratória. Possui duas funções: fonação e ser uma válvula importante na abertura da árvore respiratória.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
58
Está na região anterior cervical e é palpável tanto no homem como na mulher, sendo que no primeiro é mais
proeminente.
É formada por estruturas rígidas. Isso é necessário porque a pressão interna negativa poderia levar as paredes a
colabarem.
Cartilagens da laringe
Cartilagem tireóide: tem a forma de um livro
aberto. Possui dois cornos superiores que se articulam com o osso hióide e dois cornos inferiores
que se articulam com a cartilagem cricóide. Tem
uma parte superior chamada de incisura da cartilagem tireóide e um ângulo interno denominado
ângulo entrante.
Cartilagem cricóide: tem o aspecto de um anel,
onde a porção posterior é dilatada e se chama lâmina da cricóide e a porção anterior é o anel da
cricóide.
Cartilagem epiglote: possui o aspecto de uma
folha de árvore. O pecíolo situa-se junto ao ângulo entrante da cartilagem tireóide, de modo que o restante da
folha fica com a função de ocluir a parte alta da laringe.
Cartilagens aritenóides: são duas cartilagens que possuem a forma de um tronco de pirâmide de base triangular. Colocam-se sobre a porção superior da lâmina da cricóide com a base para baixo. Essa articulação é do tipo
trocóide ou pivô.
As cartilagens prendem-se umas às outras por ligamentos:
Ligamento cricotireóideo: une a cartilagem tirróide à cartilagem cricóide. Esse ligamento é importante, pois é
uma das vias de acesso de urgência à traquéia quando há obstrução das vias respiratórias mais altas. O processo
denomina-se cricotireoideostomia.
Membrana tireo-hióidea: liga o osso hióide à cartilagem tireóide.
Ligamento cricoaritenóideo: liga a cartilagem cricóide à cartilagem aritenóide.
Músculos da laringe
Há dois tipos de músculos na laringe: os extrínsecos, que são os infra-hióideos; e os intrínsecos, que servem
para movimentar internamente as estruturas cartilaginosas e começam e terminam na laringe.
Músculo cricotireóideo: está entre o anel da cricóide e a cartilagem tireóide. Faz a cartilagem tireóide girar em
direção à cricóide e as duas cartilagens aproximarem-se. Faz o alongamento das cordas vocais (tensão) gerando
som agudo.
Músculo tiroaritenóideo: Está entre o processo vocal da aritenóide e o ângulo entrante da cartilagem tireóide.
Tem função antagônica ao cricotireóideo, fazendo o encurtamento (relaxamento) das cordas vocais e produzindo som grave. Esse músculo é envolvido por lâmina elástica na borda livre.
Esses músculos anteriores estão relacionados com a laringe fonadora apenas. Os seguintes músculos estão relacionados com a função de válvula:
Músculo cricoaritenóideo posterior: vai desde o processo muscular da aritenóide até a placa da cricóide. Ele
gira a cartilagem aritenóide fazendo o processo vocal se afastar da linha média. Assim, afastam-se as cordas
vocais e ventilamos. Faz a abdução da corda vocal.
Músculo cricoaritenóideo lateral: vai do processo muscular da aritenóide até o anel da cricóide. Gira o processo vocal da aritenóide em direção à linha média e fecha as cordas vocais para que possamos falar. Faz a adução das cordas vocais.
Para existir fonação precisa-se de adução (cricoaritenóideo lateral), tensão (cricotireóideo) e relaxamento (tireoaritenóideo). A intensidade do som (forte ou fraco) depende da pressão de ar da musculatura respiratória.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
59
1. Epiglote
2. Pecíolo da epiglote
3. Corno superior da cartilagem tireóide
4. Incisura tireóidea superior
5. Cartilagem tireóidea
6. Corno inferior da cartilagem tireóide
7. Porcesso superior da cartilagem aritenóide
8. Cartilagem aritenóide
9. Processo lateral da cartilagem aritenóide
10. Processo vocal da cartilagem aritenóide
11. Lâmina da cartilagem cricóide
12. Cartilagem cricóide
13. Corno inferior do osso hióide
14. Ligamento lateral
15. Osso hióide
16. Membrana tireo-hióidea
17. Ligamento cricotireóideo
18. Primeira cartilagem traqueal
Cordas vocais
O músculo tireoaritenóideo está revestido por mucosa, constituindo a corda vocal. O espaço entre as duas cordas vocais é a glote. Quando ela está ocluída há fonação e quando está aberta ocorre ventilação. Caso haja edema de glote acontece perda da ventilação.
Acima da prega vocal está a prega vestibular, que serve de proteção. Entre essas duas pregas existe um espaço
que é o ventrículo. A glote delimita três áreas: porção supraglótica, porção glótica e porção infraglótica.
Inervação
O nervo vago desce e dá inicialmente dois ramos, o nervo laríngeo superior e o nervo laríngeo inferior,
chamado de recorrente.
O nervo laríngeo superior se divide em duas partes. O nervo laríngeo interno, que perfura a membrana tíreohióidea e vai dar a inervação sensitiva para a porção supra-glótica. Caso esse nervo seja lesado, não haverá
mais o reflexo de tosse, isso é, quando cai um alimento ocorre pressão e abdução rápida, então esse alimento
sobe e cai no esôfago. A outra parte do nervo laríngeo superior é o laríngeo externo, que vai dar a inervação
para o músculo cricotireóideo. Caso esse nervo seja lesado não ocorrerá mais a agudização da voz.
O nervo laríngeo inferior, também chamado recorrente, vai inervar todo o resto da laringe, dando sensibilidade às porções glótica e infra-glótica. Além disso, vai dar a inervação motora ao restante dos músculos. Se esse
nervo for lesado, o paciente perde a adução e a abdução do mesmo lado. Se forem os dois lados, fica com adução paralítica e é preciso fazer traqueostomia.
Caixa torácica
Cavidade que abriga alguns órgãos do corpo, como o pulmão, o coração, etc.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
60
Ossos
Os ossos da caixa torácica são as vértebras, as costelas e o esterno.
Vértebras torácicas
Possuem facetas articuladas. Os processos espinhosos são longos e inclinados (da 3ª à 9ª VT) diminuindo a movimentação entre as vértebras torácicas. São em número de 12.
Esterno
É um osso chato que fica na parte anterior da caixa toráxica, sudividido em três porções: o manúbrio (superior), de T3 a T4; o corpo (intermediária), de T4 a T9; e o processo xifóide (inferior).
O manúbrio é delimitado com o corpo do externo por uma junção que existe entre os dois que se faz com uma
angulação anterior, podendo ser palpada, chamada ângulo de Louis ou ângulo esternal. Superiormente o manúbrio tem uma incisura, uma borda superior meio côncava, chamada incisura jugular ou fúrcula do esterno.
Lateralmente há mais duas superfícies articulares que servem para a articulação esterno-clavicular (única
articulação que conecta o esqueleto dos membros superiores com o esqueleto axial), chamados incisura clavicular. Também há superfícies articulares para a articulação do manúbrio do esterno com a primeira costela.
Junto à junção manúbrio-esternal, encontramos a superfície articular para a articulação da segunda costela.
O esterno é um osso fisiologicamente importante por possuir medula óssea vermelha durante toda a vida e ser
o maior fabricante de células sanguíneas depois da adolescência. É o osso que usamos para fazer exame de medula óssea.
O apêndice ou processo xifóide ao nascimento está separado do esterno e começa a ossificação entre o 3º e o 6º
anos de vida. Algumas pessoas têm o apêndice xifóide projetado para frente.
Costelas
São ossos alongados que possuem duas faces: a externa (olha para fora) e a interna (olha para dentro). Na extremidade posterior têm cabeça, colo, tubérculo costal (saliência) e corpo. Formam arcos costais com uma
curvatura mais acentuada posteriormente. Na parte interna das costelas e junto da sua borda inferior encontramos um sulco chamado sulco costal (mais pronunciado na parte posterior) onde encontramos o feixe vásculonervoso intercostal.
São exceções das características acima a 1ª e a 2ª costelas que apresentam face superior, face inferior, borda
medial e borda lateral. Na face superior da 1ª costela encontramos uma saliência que serve para inserção muscular do músculo escaleno anterior, o tubérculo escalênico. Os sulcos anterior e posterior ao tubérculo escalênico são produzidos por vasos que passam por aí: a veia subclávia (anteriormente) e a artéria subclávia (posteriormente). Na face superior da segunda costela, encontramos o tubérculo do músculo serrátil anterior.
As duas últimas costelas são rudimentares, sem tubérculo costal, chamadas costelas flutuantes (não se articulam
anteriormente com o esterno).
Subdividem-se os 12 pares de costelas em:
Costelas verdadeiras: são os 7 pares superiores (da 1ª à 7ª costelas) que articulam-se posteriormente com a
coluna vertebral e anteriormente com o esterno diretamente.
Costelas falsas: possuem uma cartilagem costal que vai se unir à cartilagem costal da 7ª costela e através dela
se articulam com o esterno. A isso se denomina rebordo ou margem costal. São a 8ª, a 9ª e a 10ª costelas.
Costelas flutuantes: são as 11ª e 12ª costelas. Não se articulam anteriormente com o esterno.
Todas as costelas se articulam anteriormente com o esterno, exceto as flutuantes, através de um segmento de
cartilagem chamado cartilagem costal. Da 1ª à 7ª costelas isso acontece diretamente com o esterno, e da 8ª à 10ª
as cartilagens costais vão se unindo e fundem-se com a 7ª.
Habitualmente a 1ª cartilagem costal se funde com o osso do manúbrio, podendo não haver uma cavidade articular com membrana sinovial. A articulação costelo-esternal é sinovial com grande mobilidade. Cada costela se
articula com duas vértebras e cada vértebra com duas costelas.
Os indivíduos podem se classificados morfologicamente com base no na abertura do ângulo infra-esternal:
• Longilíneo: ângulo < 90º
• Brevelíneo: ângulo > 90º
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
61
• Mediolíneo: ângulo = 90º.
A caixa torácica da criança é circular, sendo a respiração abdominal, enquanto a caixa torácica do adulto é elíptica, sendo a respiração torácica.
Músculos e ventilação
Vários músculos estão relacionados com a caixa torácica, sendo que muitos deles se relacionam com o ombro.
O grande motor da respiração (75%) é o músculo diafragma. Os 25% restantes são da movimentação da caixa
torácica. As articulações envolvidas são as costocondrais, as costovertebrais, as esternocostais e a manúbrio-esternal.
A cada inspiração temos que aumentar o volume da caixa torácica crânio caudalmente (músculo diafragma),
látero-lateralmente (movimentação da caixa torácica) e ântero-posteriormente, conseqüente do movimento das
articulações costo-vertebrais através de eixos longitudinais dos colos das costelas, resultando na elevação e abaixamento das suas extremidades anteriores e (movimento em alavanca de bomba manual).
Há o movimento superior do esterno na articulação manúbrio-esternal e num aumento do diâmetro ânteroposterior do tórax.
Algumas estruturas perfuram o diafragma: aorta e ducto torácico em T12, esôfago em T10 e veia cava inferior
em T8.
Músculos intercostais
Dividem-se em interno, externo e íntimo e são inervados pelos nervos intercostais. A ação dos intercostais com
a 1ª costela, fixada pelos músculos escalenos e elevada (inspiração), é tracionar todas as outras para adiante. No
momento da expiação relaxa-se a contração do escaleno e contrai-se o músculo quadrado lombar (12ª costela ao
osso ilíaco), baixando a 12ª costela.
Intercostal externo
Vai da borda superior de uma costela à borda inferior da outra em todos os espaços intercostais. Nasce junto à
coluna vertebral, suas fibras vão da borda inferior de uma costela obliquamente para diante em direção à borda
superior da costela abaixo.
Elevam as costelas, ampliando a cavidade torácica: inspiração. Fixam os espaços intercostais.
Intercostal interno
Suas fibras têm sentido antagônico ao do externo. Sua ação é abaixar as costelas: expiração. Fixam os espaços
intercostais. No Netter consta que a parte intercondral desses músculos pode também elevar as costelas, auxiliando na inspiração.
Intercostal íntimo
É a dissociação das fibras do músculo intercostal interno que existe da metade do arco costal para trás. Entre os
músculos intercostais interno e íntimo passa o feixe vásculo-nervoso intercostal.
Músculo transverso do tórax
Também chamado músculo triangular do esterno. São pequenas fibras musculares que vão da cartilagem costal
à face posterior do esterno.
Feixe vásculo-nervoso intercostal
Está localizado no sulco costal entre cada costela, tendo superiormente a veia intercostal, no meio a artéria intercostal e inferiormente o nervo intercostal. O sulco costal é mais nítido na parte posterior da costela e vai desaparecendo anteriormente. O feixe está muito mais protegido das agressões externas na metade posterior das
costelas do que na metade anterior, por isso, para puncionar o espaço intercostal, punciona-se na parte posterior.
Artérias intercostais
São divididas em:
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
62
Artérias intercostais posteriores: são ramos mais calibrosos, provenientes diretamente da aorta torácica.
Colocam-se logo abaixo da veia intercostal. A 1ª e a 2ª costelas vão receber ramos provenientes da artéria intercostal suprema, que é um ramo da artéria subclávia.
Artérias intercostais anteriores: são ramos da artéria torácica interna, que é ramo da artéria subclávia, que
desce por trás (dentro da caixa torácica, junto às bordas laterais do esterno).
As artérias intercostais anteriores vão se anastomosar com as intercostais posteriores, dando artérias mais calibrosas a cada espaço intercostal.
Mediastino
É um espaço dentro da caixa torácica que tem por limite anterior o esterno; posterior, as vértebras torácicas;
inferior o diafragma; e superior à abertura superior da cavidade torácica, linha que vai da porção superior do
esterno até a porção superior da primeira costela e lateralmente pelas 1as costelas. As paredes laterais são as
pleuras mediastínicas (separam o mediastino dos pulmões).
O mediastino é dividido por uma linha imaginária que vai do ângulo esternal até a porção inferior da quarta
vértebra torácica (T4) em duas partes: mediastino superior e mediastino inferior.
Mediastino superior
Camadas de diante para trás:
1a camada: granular, logo atrás do esterno. Aí está o timo (degeneração gordurosa no adulto).
2a camada: venosa. Onde estão os troncos venosos braquiocefálicos direito e esquerdo.
3a camada: arterial. Onde se localiza o arco da aorta com os seus ramos.
4a camada: respiratória. Apresenta a traquéia.
5a camada: disgestória. Apresenta o esôfago.
6a camada: nervosa. Contém a cadeia látero-vertebral do simpático.
Mediastino inferior
É subdividido em três porções pelo saco pericárdico com o coração.
Mediastino médio: composto pelo saco pericárdico com o coração.
Mediastino inferior anterior: apresenta tecido celular subcutâneo (gorduroso), linfonodos e a artéria torácica
interna.
Mediastino inferior posterior: contém a aorta torácica, o esôfago e o plexo esofágico, a cadeia látero-vertebral
do simpático, o nervo vago, o sistema ázigos (rede venosa que faz a drenagem da parede torácica e lombar) e o
ducto torácico (canal torácico) que traz a linfa da parte inferior do corpo.
Pleura
É a serosa que está revestindo a cavidade torácica. No período embrionário, a cavidade celomática se divide em
duas serosas: uma que está abaixo e vai revestir todo o abdome, o peritônio, e uma que está acima e vai revestir
a cavidade torácica, a pleura.
A pleura é uma membrana lisa e lubrificada dividida em pleura parietal, que se prende ao pericárdio e está
intimamente unida à parede do tórax; e a pleura visceral, que é uma continuação da pleura parietal, ligada intimamente ao pulmão.
A pleura parietal divide a caixa toráxica em duas cavidades pleurais sem comunicação e recebe nomes conforme a sua localização: pleura diafragmática, pleura costal e pleura mediastínica. A dobra onde a pleura parietal se transforma em pleura visceral chama-se ligamento pulmonar. Pode ocorrer um empiema (coleção de
pus dentro da cavidade) devido a uma infecção no pulmão, então os cirurgiões retiram esse ligamento.
A inervação da pleura parietal é dada pelos nervos intercostais (pleura costal) e pelo nervo frênico (pleuras diafragmática e mediastínica). A pleura visceral é insensível.
Traquéia
Está situada no quarto plano do mediastino superior. Tem como limite superior a borda da cartilagem cricóide
(entre C6 e C7). Acompanha a linha média e, na região cervical, possui 2 a 3 cm de comprimento. Perfura o
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
63
tórax onde possui 5 a 6 cm de comprimento. Seu limite inferior é entre T5 e T6 (imediatamente abaixo do limite entre o mediastino superior e o inferior), bifurcando-se em dois brônquios principais (direto e esquerdo).
A traquéia está inclinada no sentido anterior acima e posterior abaixo (no mediastino inferior). Na altura da
incisura jugular, a traquéia torna-se mais profunda, por isso, a traqueostomia é um processo eletivo.
A traquéia é formada por um esqueleto cartilaginoso composto por anéis incompletos, onde a porção posterior é
desprovida de cartilagem e é composta por tecido conjuntivo frouxo e músculo liso (músculo traqueal). Tal
estrutura tem como função permitir que a traquéia aumente de tamanho na inspiração e diminua na expiração. O
número de anéis varia entre 16 a 20. Os anéis estão unidos pelo ligamento anular.
A prega que se forma na bifurcação da traquéia chama-se carina.
Relações
Na região cervical, a traquéia relaciona-se anteriormente com o istmo da glândula tireóide, posteriormente com
o esôfago e lateralmente com o feixe vásculo-nervoso do pescoço (carótida comum, veia jugular interna e nervo
vago) e com o nervo laríngeo inferior ou recurrente.
No tórax, relaciona-se anteriormente com o arco aórtico e com o tronco bráquiocefálico, posteriormente se relaciona com o esôfago, lateralmente à direita se relaciona com o tronco braquicefálico e lateralmente à esquerda
se relaciona com a artéria carótida comum esquerda e o arco aórtico.
Vascularização
A vascularização é segmentar.
A região cervical é vascularizada por ramos da artéria tireóidea inferior (ramo do tronco tireocervical da subclávia) e pela veia tireóidea inferior, que drena para o tronco braquiocefálico esquerdo.
A região torácica é vascularizada por ramos das artérias brônquicas (ramos da aorta) e pelas veias que drenam
para o sistema ázigos.
Brônquios
A traquéia bifurca-se à altura de T5 e origina brônquios, que se subdividem.
Brônquios principais ou de 1ª ordem
Possuem a mesma constituição da traquéia (anéis incompletos). O brônquio direito é mais verticalizado e calibroso que o esquerdo. É praticamente a continuação da traquéia. Quando aspiramos algum objeto, provavelmente ele esteja no brônquio direito. O brônquio esquerdo é mais horizontalizado e é praticamente o dobro do
direito em comprimento, cruzando pela frente do esôfago.
Os brônquios principais bifurcam ou trifurcam, dando origem ao brônquios lobares ou de 2ª ordem.
Brônquios lobares ou de 2ª ordem
Cada um desses brônquios vai para um lobo do pulmão. Esses brônquios se dividem e originam brônquios
segmentares, ou de 3ª ordem.
Brônquios segmentares ou de 3ª ordem
O brônquio principal direito se trifurca em três brônquios lobares.
• O primeiro vai para o lobo superior e origina 3 brônquios segmentares.
• O segundo vai para o lobo médio e origina 2 brônquios segmentares.
• O terceiro vai para o lobo inferior e origina 4 brônquios segmentares e 1 um brônquio segmentar que
está mais para cima e não acompanha a árvore brônquica. O brônquio que vai para o lobo inferior é
uma continuação do brônquio principal.
Ao todo são 10 brônquios segmentares
O brônquio principal esquerdo se bifurca em dois brônquios lobares.
• O primeiro vai para o lobo superior e origina 4 brônquios segmentares.
• O segundo vai para o lobo inferior e origina 4 brônquios segmentares e um brônquio segmentar que não
se relaciona com a árvore brônquica.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
64
Ao todo são 9 brônquios segmentares.
Os brônquios segmentares, por sua vez, dividem-se em bronquíolos, que terminam por formar os alvéolos
pulmonares, local onde ocorre a hematose: troca de CO2 por O2.
Pulmões
Possuem a forma de um cone, com o mediastino no meio.
Apresentam quatro faces:
Base pulmonar: está em contato com o diafragma. Na face anterior, a base pulmonar está à altura da 6ª costela
e na face posterior à altura da 10ª costela.
Ápice pulmonar: está um pouco mais superior à clavícula.
Costal: está em contato com o gradeado costal.
Mediastínica: está em contato com o mediastino. Nessa face há a penetração dos pedículos e temos uma série
de acidentes ou impressões.
Pulmão direito
Apresenta três lobos (superior, médio e inferior), separados por duas grandes fissuras: a fissura oblíqua, que
separa o lobo superior do inferior, acompanha o trajeto da 6ª costela, sendo contínua na face costal e interrompida na face mediastínica pelo pedículo; e a fissura horizontal.
Na face mediastínica, o pulmão apresenta relação com certas estruturas que, nos cadáveres, deixam uma série
de acidentes ou impressões:
• Sulco da veia braquiocefálica (bem acima e anterior).
• Suco da veia cava superior (abaixo do sulco anterior).
• Arco da veia ázigos (acima do pedículo).
• Sulco da traquéia (atrás do sulco da veia braquiocefálica).
• Sulco da veia cava inferior (mais abaixo do pulmão).
• Sulco do esôfago (mais posterior).
Sintopia do pedículo pulmonar direito
De anterior para posterior:
• Veia pulmonar superior direita (vai para o lobo superior)
• Artéria pulmonar direita
• Brônquio lobar superior direito
• Brônquio lobar inferior direito
• Veia pulmonar inferior direita
De cima para baixo:
• Brônquio lobar superior direito
• Artéria pulmonar direita
• Brônquio lobar inferior direito
• Veia pulmonar superior direita
• Veia pulmonar inferior direita
Pulmão esquerdo
Apresenta dois lobos (superior e inferior) reparados por uma fissura, a fissura oblíqua. As seguintes impressões
apresentam-se na face mediastínica esquerda:
• Impressão cardíaca
• Arco da artéria aorta (acima do pedículo)
• Sulco da artéria aorta descendente.
• Sulco do esôfago (na frente do anterior).
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
65
•
•
•
•
•
Área da traquéia e do esôfago (acima e posterior).
Sulco da artéria subclávia esquerda.
Sulco da veia braquiocefálica esquerda.
Sulco da 1ª costela.
Área do timo.
Sintopia do pedículo pulmonar esquerdo
De anterior para posterior:
• Veia pulmonar superior
• Artéria pulmonar
• Brônquio principal
• Veia pulmonar inferior esquerda
De cima para baixo:
• Artéria pulmonar
• Veia pulmonar superior
• Brônquio principal
• Veia pulmonar inferior
Segmentação
O pulmão direito possui três brônquios lobares e, ao
todo, dez segmentos.
• Brônquio lobar superior: apical, anterior e posterior.
• Brônquio lobar médio: lateral e medial.
• Brônquio lobar inferior: superior (afastado), basal anterior, basal lateral, basal posterior e basal medial. Os quatro últimos formam a pirâmide basal.
O pulmão esquerdo possui dois brônquios lobares e, ao todo, nove segmentos.
• Brônquio lobar superior: ápico-posterior, anterior, lingular superior, lingular inferior.
• Brônquio lobar inferior: superior (afastado), basal anterior, basal lateral, basal posterior e basal medial.
Inervação da árvore tráqueobrônquica
Toda a inervação da árvore traqueobrônquica é dada pelo sistema nervoso autônomo: o parassimpático pelo
nervo vago e o simpático pela cadeia látero-vertebral. Os nervos da pleura parietal se originam dos nervos intercostais e do frênico.
Vascularização arterial sistêmica (de nutrição)
As artérias brônquicas irrigam o pulmão, sendo a artéria brônquica direita um tronco comum da 3ª, da 4ª e da
5ª intercostal. As artérias brônquicas esquerdas superior e inferior são ramos diretos da aorta.
A drenagem venosa é feita pelas veias que têm os mesmos nomes das artérias. A esquerda drena para o sistema
ázigos, e a direita para o tronco bráquio-cefálico direito.
Coração
É o órgão central da circulação. Está localizado no tórax, na porção média do mediastino inferior, dentro do
saco pericárdico. Descansa sob o diafragma (centro tendinoso do diafragma), entre os dois pulmões, e se continua pelos vasos da base do coração.
É um órgão eminentemente muscular, como uma bomba muscular. Tem o formato de pirâmide de três lados
com ápice (inferior, anterior e esquerdo) e base (superior, posterior e direita). As faces são as partes musculares
que compõem os ventrículos, enquanto que a emergência dos grandes vasos que entram e saem do coração e os
átrios são considerados estruturas da base do coração.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
66
A pirâmide é propriamente dita ventricular, com seu ápice
esquerdo e anterior. Possui três lados: face anterior (esternocostal, está em contato com o esterno e com as costelas), face
inferior (diafragmática descansa sob o centro tendinoso do
diafragma) e face lateral (esquerda, pulmonar, está em contato com o pulmão).
Observando-se a face anterior ou esternocostal, nota-se um
sulco átrio-ventricular coronário que faz a volta pelo coração e chega até a borda lateral esquerda da emergência da
artéria pulmonar (vaso mais anterior de todos). É contínuo e
interrompido pela artéria pulmonar.
Do sulco coronário, anteriormente, um segundo sulco parte
em direção ao ápice do coração. É o sulco interventricular
anterior. Ele corresponde, na profundidade, ao septo que
separa o ventrículo direito do ventrículo esquerdo. Na face
anterior, predomina a câmara ventricular direita. Esses sulcos
são preenchidos por gordura, em meio a qual há as artérias
coronárias e as veias coronárias.
O ápice do coração corresponde ao ápice do ventrículo esquerdo.
Ainda na face anterior, observamos o átrio direito e uma expansão anterior desse átrio que se projeta por diante da emergência da artéria aorta: é a aurícula direita, de forma triangular. A aurícula esquerda tem a forma
de dedo de luva e abraça os grandes vasos.
Observando-se a base do coração (posterior, superior e direita), têm-se os dois átrios e os vasos que entram e
saem do coração. Há um sulco entre os átrios, o sulco interatrial. Há outro sulco que vai da veia cava superior
até a veia cava inferior: é o sulco terminal, situado no átrio direito e corresponde, no seu interior, a uma saliência: a crista terminal. Nesse ponto, fundem-se as duas porções embrionariamente distintas do átrio direito.
Atrás do sulco estão as porções do coração que se originam do primitivo seio venoso do embrião.
Há, na base, a artéria pulmonar, que tem um tronco comum e se bifurca, abaixo do arco da aorta, dando origem aos ramos esquerdo e direito da artéria pulmonar (um para cada pulmão). Há o arco aórtico, as veias
cavas superior e inferior e as quatro veias pulmonares.
Na vista póstero-inferior ou face diafragmática, há um sulco que parte do sulco coronário e vai ao ápice do coração: é o sulco interventricular posterior, que faz a divisão posterior e medial do ventrículo direito e ventrículo esquerdo.
Há uma continuidade entre o sulco interatrial e o sulco interventricular posterior com o sulco coronário dividindo-os. Esse cruzamento dos sulcos chama-se cruz cordis. É um ponto de reparo importante para identificar o
seio venoso coronário, que desemboca no átrio direito do coração exatamente no ponto da cruz cardíaca.
Na face lateral (pulmonar) esquerda a cavidade que predomina é o ventrículo esquerdo.
Sintopia
Atrás da parede posterior do coração está a parede anterior do esôfago. Essa sintopia é importante, pois, em
casos de lesão da valva mitral, o átrio esquerdo se dilata e se projeta para trás, empurrando o esôfago e facilitando a visão da lesão.
O coração, derivado de um vaso sanguíneo, possui as três camadas características: interna, revestida por endotélio, é o endocárdio; média, o músculo cardíaco, é o miocárdio; e a externa, serosa, é o pericárdio.
As espessuras do miocárdio são variáveis de câmara para câmara. Os átrios possuem o miocárdio delgado, pois
a sua capacidade de bomba é pequena. O ventrículo direito tem que bombear sangue para a pequena circulação,
sua capacidade de bomba é um pouco maior e o miocárdio também. O ventrículo esquerdo possui o miocárdio
três vezes mais desenvolvido que o do ventrículo direito, pois ele bombeia o sangue através da artéria aorta para
todo o corpo, necessitando de maior musculatura. Qualquer lesão pode hiper ou hipotrofiar a musculatura dessas câmaras.
O septo interventricular acompanha a mesma espessura da parede do ventrículo esquerdo, pois a dinâmica de
contração dos ventrículos é diferente: o ventrículo esquerdo tem o formato de cone e, quando se contrai, o faz
simetricamente; o ventrículo direito se acopla contra o septo interventricular e se contrai contra ele. O septo
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
67
interventricular é 90% muscular, porém, na porção mais alta, junto ao plano atrioventricular, há uma parede
delgada e membranosa. Isso é importante para o sistema marca passo.
Os átrios são câmaras predominantemente posteriores e os ventrículos são anteriores. A câmara mais anterior
do coração é o ventrículo direito. A mais posterior é o átrio direito. A mais da direita é o átrio direito e a mais
da esquerda é o ventrículo esquerdo.
Átrio direito
Estende-se desde a veia cava superior até a veia cava inferior (trazem o sangue do corpo para o coração).
É alongado. A parede do átrio atrás do sulco terminal é completamente lisa. A parede do átrio adiante do sulco
terminal é trabeculada por saliências musculares, o chamado músculo pectíneo dos átrios. Ele se continua na
aurícula direita, projetando-se adiante dos vasos arteriais (artéria aorta).
O septo interatrial é a parede que separa o átrio direito do átrio esquerdo. O centro do septo interatrial tem forma oval: é a fossa oval. Na vida embrionária, essa fossa oval comunicava os dois átrios (forame de Botal ou
fossa interatrial), mas no nascimento esse forame se fecha e fica uma membrana translúcida.
A borda ântero-superior da fossa oval é bem saliente, pois aí passa um feixe muscular. Essa saliência é o limbo
da fossa oval. Os cirurgiões usam o limpo para fazer correções de septo interatrial. A persistência da comunicação entre os dois átrios é a lesão cardíaca mais freqüente entre todas as lesões congênitas.
Junto à desembocadura da veia cava inferior e do seio coronário há duas pregas de endocárdio: a válvula da
veia cava inferior (de Eustário) e a válvula do seio coronário (de Theresial), que, na realidade, não são válvulas. A válvula da veia cava inverior na circulação fetal, conduzia o sangue que chegava da veia cava inferior
diretamente para o forame de Botal.
A parte anterior do átrio direito é composta por um enorme orifício que comunica o átrio direito com o ventrículo direito: o forame atrioventricular direito. É o maior de todos e possui um mecanismo valvular que obstrui esse forame durante os movimentos cardíacos. Possui três folhetos: valva tricúspide.
Ventrículo direito
É a câmara mais acidentada. Há trabéculas musculares simples, que são saliências na parede da câmara. Há
saliências musculares que ligam um ponto do ventrículo a outro que são ditas de 2ª ordem. Há, ainda, outras
saliências bem mais desenvolvidas, de formato cônico, onde no ápice do cone se prende o mecanismo valvular:
são os músculos papilares. No ventrículo direito existem três músculos papilares: anterior (e maior deles),
posterior e septal.
O sangue vem do átrio direito de trás para diante, passa pela valva tricúspide na contração do átrio direito e
chega ao ventrículo direito. Na contração do ventrículo direito, o sangue vai para cima em direção à artéria
pulmonar. Forma-se um verdadeiro funil em direção à artéria pulmonar. A porção mais anterior e superior chama-se de infundíbulo da artéria pulmonar.
Entre o orifício da valva pulmonar e o orifício átrio-ventricular, existe uma saliência muscular, que vai da parede anterior do ventrículo direito até a parede posterior, em direção ao septo interventricular, chamada crista
supra-ventricular e trabécula septo-marginal. Isso não existe no ventrículo esquerdo, onde há uma continuidade entre os orifícios.
Átrio esquerdo
No átrio esquerdo desembocam as quatro veias pulmonares. Suas paredes são lisas com exceção da aurícula
esquerda, que possui forma de dedo de luva e se projeta à frente em direção aos vasos arteriais, que possui
músculo pectíneo, semelhante ao do átrio direito. Possui septo interatrial com a fossa oval e é mais horizontalizado.
O orifício átrio-ventricular esquerdo é um pouco menor que o direito e possui um sistema valvular de dois folhetos: a valva bicúspide ou mitral.
Ventrículo esquerdo
Dentro do ventrículo esquerdo há menor número de saliências musculares que o ventrículo direito, com dois
músculos papilares: o anterior (que é o mais desenvolvido de todos) e o posterior.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
68
Sua parede é bem mais espessa que a do ventrículo direito. Junto à valva atrioventricular esquerda, sem nenhum
feixe muscular no meio, está o anel da valva da artéria aorta. Isso implica que lesões na valva mitral quase
sempre comprometem a artéria aorta e vice-versa. Não ocorre no ventrículo direito.
Mecanismo valvular cardíaco e esqueleto fibroso
O coração está ancorado dentro do saco pericárdico pelos grandes vasos e possui na sua estruturação um esqueleto fibroso. O esqueleto fibroso é composto por quatro anéis fibrosos que se situam nos orifícios átrioventriculares e ventrículo-arteriais, que dão a forma para esses orifícios. São eles o anel pulmonar, o anel aórtico, o
anel tricúspide e o anel mitral. Esses anéis são unidos uns aos outros pelo trígono fibroso do coração. O anel
pulmonar é contíguo com o anel aórtico e o anel aórtico une-se aos anéis bicúspide (mitral) e tricúspide pelos
trígonos fibrosos direito e esquerdo. O trígono fibroso pode se calcificar, por erros do sistema metabólico.
Não existe nenhuma continuidade entre as fibras musculares dos átrios e as fibras musculares dos ventrículos.
Os anéis fibrosos servem de inserção das fibras musculares: para trás, fibras musculares dos átrios; para frente,
fibras musculares dos ventrículos.
A diástole é a dilatação e a sístole é a contração. No momento da diástole, o coração se enche de sangue e os
ventrículos estão dilatados. As valvas tricúspide e mitral estão abertas. Elas correspondem a folhetos valvulares
que se prendem ao anel da válvula e que possuem uma borda livre cheia de filetes tendinosos que irão se inserir
no ápice dos músculos papilares dos ventrículos.
Na válvula mitral (esquerda) há os folhetos ântero-septal e póstero-lateral. O conjunto dos filetes tendinosos é
chamado de cordoália tendinosa. Na válvula tricúspide há os folhetos anterior, posterior e septal. No momento
da diástole, as valvas ventrículo-arteriais estão fechadas. Elas são constituídas por tecido muito elástico dispostos em três folhetos valvulares que se encontram no centro dos vasos. No momento em que há a contração dos
ventrículos, a pressão projeta esses folhetos valvulares contra a parede dos vasos e o sangue flui através delas.
Quando cessa a contração, os folhetos voltam ao normal, obstruindo a volta do sangue aos ventrículos.
No momento da sístole, as valvas átrio-ventriculares (tricúspide e mitral) vão inflar, como se fossem um páraquedas. Por causa da força do sangue, os folhetos irão um de encontro ao outro, obstruindo o retorno de sangue
do ventrículo para o átrio. O músculo papilar prende os folhetos tendinosos, impedindo que eles retornem ao
átrio. Além disso, no momento em que o ventrículo se contrai, os músculos papilares também se contraem,
dando sustentação ao pára-quedas. O sangue, não podendo retornar, vai forçar as valvas ventrículo-arteriais e
sair. A válvula pulmonar possui três folhetos: um folheto anterior e dois folhetos posteriores, um esquerdo e
outro direito. A válvula aórtica possui três folhetos: dois folhetos anteriores, um direito e outro esquerdo; e um
folheto posterior.
Sistema marca-passo
O coração tem o seu sistema intrínseco que gera o impulso nervoso, conduz o impulso e faz o acoplamento desse impulso que é a contração cardíaca. Esse sistema responde à inervação do sistema nervoso autônomo (coração bate mais rápido ou devagar pelo SNA).
O coração possui células especializadas, que são células musculares diferenciadas capazes de gerar um estímulo
elétrico e conduzi-lo com facilidade através do órgão. Essas células se agrupam em dois nódulos e há feixes
dessas células que se distribuem no coração.
Nódulo sinusal ou sino-atrial: está localizado no átrio direito, junto à desembocadura da veia cava superior.
Comanda o funcionamento do coração (marca-passo natural).
Nódulo átrio-ventricular: está localizado na porção mais baixa do septo inter-atrial.
Os feixes que conectam esses nódulos são chamados de feixes internodais (em número de três). A célula miocárdica normal é capaz de gerar um impulso espontaneamente e conduzir esse impulso. As células diferenciadas
do sistema marca-passo fazem isso numa velocidade muito maior.
Do nódulo átrio-ventricular parte um feixe de fibras muito protegido no septo interventricular membranoso
chamado feixe de His. É o único feixe que comunica a musculatura do átrio com a do ventrículo, atravessando
o trígono fibroso do coração e passando na porção membranosa do septo interventricular. Nesse momento, ele
se bifurca, dando um ramo para o ventrículo direito e outro para o ventrículo esquerdo. Todas essas fibras estão
na porção mais superficial do miocárdio, junto ao endocárdio. Os ramos que vão aos ventrículos se distribuem
por todo o interior deles em fibras que formam uma rede: a rede de Purkinje. O ramo esquerdo se divide em
anterior e posterior, que vão respectivamente aos músculos papilares anterior e posterior no ventrículo esquerdo.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
69
A estrutura que mais rapidamente se recupera após uma contração cardíaca é o nódulo sinusal. É ele que pode
gerar um estímulo primariamente, comandando o funcionamento do coração. O estímulo gerado no nódulo sinusal propaga-se aos dois átrios célula a célula (o estímulo é uma alteração do potencial elétrico das membranas
celulares), atingindo pelos feixes internodais rapidamente o nódulo átrio ventricular. O nódulo atrioventricular
possui a função de segurar o estímulo para que o restante das células atriais seja atingido pelo estímulo inicial.
Assim, haverá a contração muscular (pelo deslizamento das miofribrilas celulares) de todo o átrio. Os átrios
direito e esquerdo se contraem simultaneamente. No momento em que os átrios se contraem, o nódulo átrioventricular, que estava segurando o estímulo, libera-o. O estímulo se propaga rapidamente pelo feixe de His,
pelos seus dois ramos e, em seguida, pela Rede de Purkinje, fazendo os ventrículos se despolarizarem e se contraírem.
Existe certa sincronia entre os ventrículos. O ventrículo esquerdo se contrai um pouquinho antes que o ventrículo direito. Nas crianças pode se identificar essa sincronia (desdobramento do segundo ruído do coração). Com o
nascimento, o ventrículo direito começa a se desenvolver, pois no seu período fetal ele não tinha funcionamento, então, levam-se alguns anos para completar o seu desenvolvimento, explicando a sincronia mais acentuada
nas crianças.
Pode ocorrer uma obstrução na artéria sinusal (nutre o núdulo sinusal) acarretando uma falha no nódulo sinusal.
Imediatamente, na seqüência de hierarquia, o nódulo atrioventricular assume o ritmo do coração, sendo um estímulo que vai se propagar ao mesmo tempo para os átrios e os ventrículos, desorganizando a seqüência da contração. A freqüência do nódulo atrioventricular é menor que a freqüência do nódulo sinusal.
Se o nódulo atrioventricular for obstruído, quem assume é, em primeiro lugar, o feixe de His; em segundo lugar, os ramos do feixe de His; e, em terceiro lugar, qualquer célula do miocárdio ventricular. Contudo, a freqüência cardíaca será muito baixa, não compatível com o organismo (30 batimentos por minuto) e será necessário o uso de marca-passo artificial, que é um aparelho que gera estímulos a intervalos regulares de tempo (a
mesma quantidade de carga elétrica que seria descarregada pela estimulação própria do coração).
A atividade elétrica de cada um dos componentes do sistema marca-passo pode ser registrada através de eletrodos colocados na superfície do corpo. O somatório dos valores de potência registrados por esses eletrodos é o
que chamamos de eletrocardiograma, um registro dos gráficos da atividade elétrica cíclica do coração (batimentos) dada pelos componentes do sistema de condução do coração.
Circulação cardíaca
A irrigação do coração é feita pelas artérias coronárias, uma direita e uma esquerda, ambas ramos do primeiro segmento da artéria aorta, logo na sua origem, nos seios de Valssal, que estão nos dois folhetos anteriores
(direito e esquerdo) da valva aórtica. Elas se distribuem na superfície do coração.
A artéria coronária direita se coloca imediatamente no sulco coronário do ventrículo direito. Dá um ramo que
vai para o nódulo sinusal, a artéria sinusal, e continua no sulco atrioventricular direito à direita, indo para a
parte posterior do coração. Quando chega à cruz cordis, ela se angula e desce pelo sulco interventricular posterior, emitindo um ramo chamado artéria interventricular posterior. Ela continua no sulco coronário ainda e dá
ramos para a parede inferior do ventrículo esquerdo.
A artéria coronária esquerda dá um tronco bem curto (aproximadamente 1,5 cm) e, em seguida, bifurca-se em
artéria coronária circunflexa, que segue o sulco coronário à esquerda e dá ramos para o ventrículo esquerdo;
e artéria interventricular anterior, ou descendente anterior, que desce pelo sulco interventricular anterior. A
artéria interventricular anterior é a principal artéria que irriga o septo interventricular. A artéria circunflexa irriga toda a parede lateral do ventrículo esquerdo.
A obstrução dessas artérias por acúmulo de gordura ou processo degenerativo é que leva aos quadros de angina
ou infarto do miocárdio (morte do músculo cardíaco por falta de irrigação). É a maior causa de morte na nossa
civilização.
Drenagem venosa
É feita por dois sistemas de veias.
Veias mínimas: são veias que, das paredes cardíacas, desembocam dentro das câmaras cardíacas. Elas existem
em maior quantidade no átrio direito, em menor quantidade no ventrículo direito e praticamente não existem no
lado esquerdo. Fazem 50% da drenagem.
Veias cardíacas: estão na circulação epicárdica superficial do coração. São três: a pequena, também chamada
de parva; a média; e a grande, também chamada de magna. Também fazem 50% da drenagem. A grande veia
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
70
cardíaca está junto ao sulco interventricular anterior, acompanhando a artéria descendente anterior. Coleta o
sangue do septo interventricular e, quando chega ao sulco coronário, dirige-se para a esquerda e vai em direção
à cruz cordis. Em um determinado momento, ela recebe a veia oblíqua do átrio esquerdo (de Marshall) e forma
o chamado seio venoso coronário. A veia oblíqua do átrio esquerdo é a primitiva veia cava superior esquerda
que atrofiou. O seio venoso coronário desemboca no átrio direito, junto à desembocadura da veia cava inferior.
Na cruz cordis ocorre a desembocadura da veia cardíaca média, que acompanha a artéria interventricular posterio no sulco interventricular posterior. Ocorre também a desembocadura da veia cardíaca pequena, que acompanhava a artéria coronária direita.
Pericárdio
É o envoltório do coração, composto por duas porções: o folheto interno e o folheto externo
O folheto interno, que recebe imediatamente o coração, é seroso e dividido em dois folhetos. O folheto visceral
está grudado no coração e reflete na emergência dos grandes vasos, indo formar o folheto parietal. O folheto
parietal recobre internamente uma lâmina de pericárdio fibrosa muito grossa que cobre todo o coração: o saco
pericárdico.
Forma-se uma cavidade virtual entre os dois folhetos serosos, onde há uma lâmina muito tênue de líquido seroso que permite o deslizamento dos folhetos. Pode ocorrer um processo inflamatório nesse local, com coleção de
até dois ou três litros dentro dessa cavidade. A esse processo inflamatório dá-se o nome de pericardite, que
pode ser viral (mais comum) ou traumática (batida).
O folheto externo, que é o pericárdio fibroso, forma o saco pericárdico (espesso, resistente). Está firmemente
aderido ao centro tendinoso do diafragma e se continua com a bainha adventícia dos grandes vasos. Possui alguns ligamentos que se prendem ao esterno na frente e à coluna vertebral torácica atrás. O pericárdio separa
todas as veias das artérias
Esôfago
O esôfago é um tubo muscular e membranoso que inicia no limite inferior da faringe e termina onde começa o
estômago. Tem a função de conduzir o bolo alimentar a partir da faringe até o interior do estômago. É um órgão
comprido que passa por três diferentes regiões do corpo: região cervical, cavidade torácica e cavidade abdominal. Apresenta curvaturas no sentido látero-lateral e ântero-posterior.
O limite superior é a projeção da margem inferior da cartilagem cricóide, que fica à altura de C6, ou na margem
inferior do músculo constritor inferior da faringe. O limite inferior dá-se no interior da cavidade abdominal, na
junção esôfago-gástrica: é a cárdia.
O esôfago possui uma luz virtual, isto é, quando o esôfago está vazio, a parede posterior está colada à anterior,
e a luz aparece com o aspecto de uma fenda, que não mede mais que 2,5 cm. Essa luz se torna real quando passa o bolo alimentar ou fazendo uma inspiração profunda.
Esse órgão mede no total 25 cm, sendo 5 cm na região cervical, 18 cm na cavidade torácica e 2 cm na cavidade
abdominal. Na sua excursão pelas diferentes regiões, o esôfago apresenta algumas relações. Na região cervical,
anteriormente, está a traquéia; posteriormente, estão colados os corpos das vértebras cervicais; e lateralmente
estão os lobos da tireóide, o feixe vásculo-nervoso do pescoço, o nervo vago e o nervo laríngeo recorrente. No
tórax, anterior e lateralmente à esquerda temos o arco aórtico; anterior e abaixo do arco aórtico temos o brônquio principal esquerdo; anterior e mais abaixo ainda temos o saco pericárdico e o átrio esquerdo. Relaciona-se
também com o nervo vago e na, porção torácica, com a artéria aorta descendente.
Também apresenta alguns estreitamentos no seu percurso. O estreitamento cricóideo está ao nível da região
cervical e é determinado pela constrição do músculo cricofaríngeo (parte do músculo constritor inferior da faringe), sendo o mais estreito de todos; o estreitamento aórtico é determinado pela compressão do arco aórtico;
o estreitamento brônquico é determinado pelo brônquio principal esquerdo; e o estreitamento diafragmático é
determinado pelo hiato esofágico do diafragma. 90% dos corpos estranhos que passam pelo estreitamento cricóideo saem pelo ânus. Quando alguém ingere soda cáustica, os estreitamentos serão mais atingidos e impedirão que o líquido passe, agravando as lesões nessas áreas e diminuindo ainda mais a luz dos estreitamentos. No
exame chamado fibroendoscopia é introduzido um aparelho de fibra óptica que excursiona através do esôfago
e analisa seus estreitamentos, a mucosa, etc.
O esôfago está aderido à traquéia por tecido conjuntivo frouxo.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
71
Histiotopia
O esôfago apresenta quatro camadas.
A primeira camada, adventícia, é mais externa. Só há serosa no esôfago abdominal (peritônio).
A segunda camada, muscular, são fibras dispostas de duas maneiras: longitudinal externa e circular interna. As
fibras externas começam na placa da cartilagem cricóide dos dois lados e vão de anterior para posterior, determinando uma área triangular junto com o músculo constritor inferior da faringe: é o trígono de Laimer. É uma
área mais fraca, portanto, sujeita a protrusões (espécie de hérnia) formando o divertículo de Zenker (saco ou
mucosa saindo para fora da muscular), onde restos de alimentos podem se depositar e a pessoa engasga-se e
tem mau hálito. A camada longitudinal dá sustentação e a circular serve para fazer as constrições.
A terceira camada, submucosa, possui gânglios e vasos (veias e artérias). Ali está o plexo venoso submucoso.
A quarta camada, mucosa, é formada por epitério pavimentoso estratificado não queratinizado, próprio para
suportar o atrito.
Curvaturas
No sentido látero-lateral, o esôfago tem a forma de uma letra S invertida e alargada. O esôfago começa na linha
média, um pouco mais para a esquerda, entra no tórax e faz uma curvatura para a direita e depois volta para a
esquerda, indo para o diafragma. A importância clínica é saber de que lado se fará uma incisão: na região cervical mais para a esquerda, no tórax alto mais para a direita, no tórax baixo mais para a esquerda.
No sentido ântero-posterior, o órgão acompanha a coluna vertebral até aproximadamente T7. A esse nível, já no
mediastino pôstero-inferior, ele abandona as vértebras, pois a aorta ascendente passa por trás dele. À altura de
T9 ou T10 ele cruza o hiato esofágico do diafragma.
O nervo frênico passa à frente dos pedículos pulmonares e o nervo vago passa atrás. O nervo vago, a partir da
emissão do nervo laríngeo recorrente, desce ao lado do esôfago.
Vascularização
É do tipo segmentar.
Na região cervical, o esôfago é suprido pelas artérias esfoágicas speriores, que são ramos da artéria tireóidea
inferior, que é ramo do tronco tireocervical (que é ramo da artéria subclávia).
No tórax, é irrigado pelas artérias esofágicas médias, que podem ser ramos diretos da artéria aorta, das artérias
brônquicas, das artérias mediastinais (ramos da artéria aorta) ou das artérias intercostais posteriores.
No abdome, ele é suprido pelas artérias esofágicas inferiores, que são ramos da artéria gástrica esquerda, que é
ramo do tronco celíaco, que vem da artéria aorta abdominal.
Drenagem venosa
As artérias correspondem às veias de mesmo nome.
Na região cervical são as veias esofágicas superiores, que drenam para a veia tireóidea inferior, que drena para
a veia braquiocefálica esquerda, que vai para a cava.
No tórax são as veias esofágicas médias, que drenam para as veias intercostais posteriores, que vão para o sistema ázigos.
No abdome, são as veias esofágicas inferiores, que drenam para a veia gástrica esquerda, que drena para o
sistema porta-hepático.
Na submucosa do estômago há uma riqueza de vasos e nervos. As veias formam o plexo venoso submucoso.
Ele comunica as veias da porção baixa com veias da porção média do esôfago, formando a anastomose portocava (anastomose do sistema porta com o sistema cava).
Em pacientes que possuem cirrose hepática (destruição dos hepatócitos) ocorre cicatrização da área lesada por
tecido fibroso sem função, então a função da veia porta fica comprometida e o sangue segue a rota alternativa:
da veia gástrica esquerda vai para o plexo submucoso venoso, daí vão para a veia ázigos e então para a cava.
Com isso, as veias do plexo esofágico dilatam-se, formando as varizes esofágicas e provocando sangramentos
no esôfago e posterior vômito (vermelho).
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
72
Inervação
O esôfago é inervado pelo sistema nervoso autônomo com ramos do simpático, que penetram no interior do
esôfago, e ramos do parassimpático, através do nervo vago, que, em determinado momento, vai trocar ramos
com os plexos mioentérico e submucoso. São responsáveis pela motilidade do esôfago e movimentos peristálticos.
Quando os nervos vagos se aproximam dos brônquios, trocam fibras entre si (o direito e o esquerdo), na frente e
atrás do esôfago, e após se separam, formando o tronco vagal esquerdo e o tronco vagal direito. À medida que
se aproximam do diafragma, o tronco vagal esquerdo passa a ser anterior e o tronco vagal direito passa a ser
posterior. Depois, se dirige ao estômago e vai inervar a porção responsável pela produção de ácido e também
dará a motilidade desse órgão.
Antigamente, usava-se a vagotomia para tratar úlcera, então, a localização do vago era muito importante para
essa cirurgia.
Aorta torácica
Origina-se no interior do ventrículo esquerdo, sai pela base cardíaca, ascende em direção à cúpula (parte mais
alta do tórax) e recurva-se 270º, formando o arco aórtico. A parte da aorta que ascende é dita aorta ascendente. Mais ou menos no limite do mediastino superior com o inferior, ela se curva e forma o arco aórtico. A partir
daí, ela se recurva e se coloca junto à coluna, chamando-se aorta descendente, que possui duas porções: a aorta torácica e a aorta abdominal.
A aorta possui três válvulas: a anterior direita, a anterior esquerda e a posterior, que também são chamadas de
válvulas sigmóideas.
Ramos
A artéria aorta ascendente dá como ramos as artérias coronárias direita e esquerda. O arco aórtico tem o tronco
bráquiocefálico direito, que da a artéria carótida comum esquerda e a artéria subclávia esquerda.
A aorta descendente tem os ramos parietais, que obedecem o princípio da metameria. Dela saem as artérias intercostais posteriores para todos os espaços intercostais, exceto para o 1º e o 2º, que são supridos pela ateria
intercostal suprema (ramo do tronco costo-cervical, um ramo da subclávia). Os ramos viscerais da aorta descendente são as artérias brônquicas, as artérias esofágicas e as artérias mediastínicas.
Drenagem linfática do esôfago, da traquéia e dos brônquios
Os brônquios e a porção média do esôfago drenam para linfonodos bronco-mediastinais. A traquéia cervical e
o esôfago cervical drenam para linfonodos profundos (jugulares internos).
A porção distal do esôfago drena para os linfonodos celíacos ou para linfonodos que estão próximos à artéria
gástrica esquerda, ditos linfonodos gástricos esquerdos (cárdicos do estômago).
Os brônquios e a traquéia drenam para linfonodos traquibronquiais e, em última análise, para linfonodos
cervicais profundos.
Sistema ázigos
É um sistema de veias que se situa no mediastino posterior, imediatamente adiante e lateral à coluna vertebral.
Existem pequenas veias na parede posterior do abdome de distribuição segmentar que drenam para a veia cava
inferior: são as veias lombares. Existe uma veia de posição ascendente que faz uma anastomose entre essas
veias lombares, a veia lombar ascendente direita. Essa veia ascendente une-se à 12ª veia intercostal posterior direita (subcostal) junto à borda inferior da 12ª costela. No momento dessa união entre a veia lombar ascendente direita e a 12ª veia intercostal posterior direita tem início a veia ázigos (direita). Ela vai receber sangue
das 11ª, 10ª, 9ª, 8ª, 7ª, 6ª, 5ª, e 4ª veias intercostais posteriores direitas ou subcostais. São as veias que fazem
a drenagem de toda a parede direita do tórax. No momento em que a veia ázigos recebe a 4ª veia intercostal, ela
contorna o pedículo pulmonar direito (formando um cajado) e drena para a veia cava superior.
No lado esquerdo, existe uma veia lombar ascendente esquerda, que se une com a veia subcostal esquerda e
dá origem à veia hemiázigos, que recebe sangue das 11ª, 10ª e 9ª veias intercostais posteriores esquerdas.
No momento em que a veia hemiázigos receber a 8ª veia intercostal, ela cruza a linha média (à altura de T8) e
vai desembocar na veia ázigos. As 8ª, 7ª, 6ª, 5ª, e 4ª veias intercostais posteriores esquerdas unem-se e dão
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
73
origem à veia hemiázigos acessória, que cruza a linha média e drena para a ázigos ou desemboca na hemiázigos.
A veia do 1º espaço intercostal é chamada de veia intercostal suprema e drena para as veias braquiocefálicas
esquerda e direita. A 1ª veia intercostal suprema esquerda desemboca na veia hemiázigos acessória ou na veia
braquiocefálica esquerda. A 2ª veia intercostal une-se com a 4ª veia intercostal, formando então as veias intercostais superiores direita e esquerda que drenam para as veias braquiocefálica esquerda ou para o sistema
ázigos (veia interna superior direita).
O sistema ázigos pode representar uma via alternativa (circulação colateral) do sangue entre os sistemas cava
superior e cava inferior e entre o sistema porta e cava superior.
Ducto torácico
É um longo canal que inicia na cavidade abdominal, percorre todo o mediastino posterior e chega à região cervical. Termina na confluência da veia jugular interna com a veia subclávia do lado esquerdo. Faz a drenagem
linfática de três quartos do corpo.
Inicia na frente de L1, onde há uma bolsa: a cisterna quelífera, que recebe linfa dos membros inferiores, abdome e pelve. A partir daí, sobe com o nome de canal ou ducto torácico. Quando ele passa pelo diafragma está
situado posteriormente à artéria aorta (no hiato aórtico) e sobe por diante dos corpos vertebrais torácicos. Na
altura de T4, desvia suavemente para o lado esquerdo e sobe, desembocando póstero-superiormente à confluência júgulo-subclávia esquerda. À direita há o ducto linfático direito, que irá desembocar na confluência
júgulo-subclávia direita.
O ducto torácico está atrás do esôfago e tem, à sua direita, a veia ázigos. À sua esquerda está a artéria aorta.
Está na frente dos corpos vertebrais.
O ducto torácico faz a drenagem dos membros inferiores, do abdome, do membro superior esquerdo, do tórax
esquerdo e da metade esquerda da cabeça e do pescoço.
Cadeia látero-vertebral do simpático
Existe uma série de gânglios que se colocam de cada lado da coluna vertebral e pertencem ao sistema nervoso
autônomo simpático.
Na porção torácica, existem onze gânglios de cada lado. Partem desses gânglios fibras pré-ganglionares, que
irão formar nervos que irão até algum órgão do corpo humano. O primeiro gânglio torácico funde-se, na maioria das pessoas com o último gânglio cervical, formando o gânglio estrelado, situado posteriormente à confluência jugulo-subclávia e à artéria vertebral.
Aproximadamente do 2ª ao 5º ou 6º gânglio, formam-se os plexos aórtico, pulmonar e brônquico (parte simpática). Os 6º, 7º, 8º e 9º gânglios formam um nervo que perfura o diafragma e vai até o gânglio celíaco do abdome. É o nervo esplâncnico maior (mais calibroso).
O 9º e o 10º gânglios formam um nervo que perfura a parede posterior do abdome (diafragma) e vai até os plexos abdominais, mais especificamente o plexo renal. É o nervo esplâncnico menor.
O 11º gânglio forma um nervo bem mais fino, que pode não existir, o nervo esplâncnico imo (mínimo), que
vai também até o plexo celíaco.
Abdome
É a maior cavidade que temos no nosso corpo. Ele guarda a grande maioria dos órgãos do sistema digestório.
Não possui arcabouço ósseo, tendo suas paredes musculares. Apenas a parte posterior é formada pelas vértebras, de T12 até a última sacral, pois há continuidade entre abdome e pelve (separados por um plano na linha
arqueada do osso do quadril).
Limites da parede ântero-lateral (da borda lateral do músculo quadrado lombar à linha média inferior):
Superior: dado pela margem ou rebordo costal direito e esquerdo. Na linha média há o processo xifóide.
Inferior: dado pelo ligamento inguinal, pelo tubérculo púbico e pela crista púbica.
Posterior: dado pelo 12º arco costal e corpos vertebrais de T12 a L5 (sem considerar a pelve).
Posterior e lateral: crista ilíaca (2/3 posteriores).
Anterior e inferior: terço anterior da crista ilíaca e espinha ilíaca ântero-superior.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
74
Limites da cavidade abdominal:
Teto: músculo diafragma.
Assoalho: músculo diafragma pélvico (está na altura do terço superior da bacia).
O abdome possui saliências e reentrâncias externamente:
Prega inguinal: está situada abaixo do ligamento inguinal e forma a raiz da coxa. Abaixo dela há o sulco inguinal.
Cicatriz umbilical: antigo local de fixação do cordão umbilical no feto. Está ao nível de L3, L4.
Projeção do púbis: central e inferior.
O abdome pode ser dividido de duas maneiras: em quatro e em nove quadrantes.
A divisão em quatro quadrantes é a mais simples: quadrantes superiores direito e esquerdo e inferiores direito e
esquerdo. A apendicite inicia-se com dor na região umbilical e depois se localiza no quadrante inferior direito.
A divisão em nove quadrantes é feita da seguinte forma: traça-se ma linha que vai da metade da clavícula até a
metade do ligamento inguinal de cada lado. Traça-se então outra linha que passa pelo rebordo costal (10 costela
e parte superior de L3) e outra que passa à altura da espinha ilíaca ântero-superior (e de L5), dando origem a
nove quadrantes, que são:
• Hipocôndrio direito: fígado e vesícula biliar.
• Hipocôndrio esquerdo: baço e rim esquerdo.
• Região epigástrica: estômago e duodeno.
• Flanco direito: cólon ascendente.
• Flanco esquerdo: cólon descendente.
• Região umbilical: intestino delgado, pâncreas e cólon transverso.
• Região hipogástrica: genitália interna feminina, útero, ovário, trompas, reto e bexiga.
• Fossa ilíaca direita: cólon cecal e apêndice
cecal.
• Fossa ilíaca esquerda: sigmóide e cólon esquerdo.
Quanto à estratigrafia, divide-se nas seguintes camadas:
Pele: é fina e recoberta de pêlos com linhas de força no sentido transversal
Fáscia areolar (de Camper): possui gordura em disposição areolar. É aí que encontramos vasos e nervos superficiais. É móvel sobre os planos profundos exceto no umbigo.
Fáscia lamelar (de Scarpa): possui gordura disposta em lâminas. Termina na fáscia lata e funde-se com a fáscia profunda do abdome sobre os músculos.
A artéria epigástrica superficial ou também subcutânea abdominal é responsável pela vascularização da pele
e é ramo da artéria femoral. Transita (pela metade do ligamento inguinal) entre a fáscia areolar e a fáscia lamelar. Vasculariza a pele e a gordura de toda a parede ântero-lateral do abdome.
A veia epigástrica-torácica ou tóraco-epigástrica faz a drenagem venosa de toda a pele da parede anterolateral do abdomem. Situada também na fáscia areolar. Desemboca na veia axilar e serve como anastomose
entre a veia ilíaca externa e a veia axilar (anastomose cava-cava).
A inervação cutânea é toda segmentar através de nervos intercostais (ramos ventrais) a partir de T5, T6 até L1,
sendo que o ramo intercostal de T10 está na altura da cicatriz umbilical.
Músculos – grupo anterior
Músculos reto do abdome direito e esquerdo
Origem: tubérculo púbico (sínfise e crista púbica).
Inserção: 6ª e 7ª costelas (face anterior) e apêndice xifóide.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
75
Esse músculo apresenta inserções tendíneas, que são o encontro da porção anterior com a posterior da bainha do
reto, sendo envolvido por ela. Sua margem lateral é a linha semilunar (convexa para fora da 9ª cartilagem costal ao tubérculo púbico). Na linha média as aponeuroses da bainha do reto se unem formando a linha alba
(branca). Sua inervação penetra posterior e lateralmente.
Músculo piramidal
Origem: tubérculo púbico.
Inserção: linha alba.
Ação: tensão da linha alba.
É um músculo pequeno situado abaixo da cicatriz umbilical.
Músculos – grupo ântero-lateral
Músculo oblíquo externo
É um músculo largo e mais superficial. O terço lateral é carnoso (fibra muscular) e os dois terços mediais são
aponeuróticos. Suas fibras correm de lateral para medial e de cima para baixo. A porção fixa (carnosa) tem origem superior da 7ª à 12ª costela, havendo uma interdigitação com as fibras do músculo serrátil anterior. A inserção, inferior, dá-se no lábio exerno da crista ilíaca. A porção aponeurótica apresenta suas fibras de lateral
para medial e de cima para baixo, relacionando-se com a parte anterior da parede ântero-lateral do abdome com
a espinha ilíaca anterior e superior e com o tubérculo púbico.
Músculo oblíquo interno
É um músculo largo e profundo ao oblíquo externo. Suas fibras vão de lateral para medial e de baixo para cima.
Tem origem na fáscia tóraco-lombar (posteriormente), nos dois terços anteriores do lábio interno da crista ilíaca
e no terço lateral do ligamento inguinal. A inserção das fibras mais posteriores dá-se da 9ª à 12ª costela e se
interdigitam com o músculo grande dorsal. As fibras mais anteriores inserem-se formando a aponeurose no gradeado costal (rebordo costal) e formam a bainha do reto. Possui uma borda livre que é arqueada e, junto com a
aponeurose do músculo transverso do abdome, forma o tendão conjunto ou foice inguinal.
Músculo transverso do abdome
Também é um músculo largo profundo ao oblíquo interno. Suas fibras vão de lateral para medial e no sentido
horizontal. Tem origem igual ao oblíquo interno, na fáscia tóraco-lombar, nos dois terços anteriores da crista
ilíaca e no terço lateral do ligamento inguinal. Insere-se na bainha do reto, sendo que nos dois terços superiores
é posterior e no terço inferior é anterior. Também se insere abaixo da espinha ilíaca anterior e superior acompanhando o oblíquo interno e formando o tendão conjunto.
Bainha do reto
É formada pelas aponeuroses dos músculos oblíquo externo, oblíquo interno e transverso do abdome.
Nos dois terços superiores a aponeurose do oblíquo externo passa pela frente do reto, a aponeurose do oblíquo
interno se delamina: uma passa pela frente e outra passa por trás. A aponeurose do transverso passa por trás.
Elas formam um estojo aponeurótico dentro do qual o reto está. Na linha média há o encontro entre as aponeuroses dos dois lados, formando alinha alba.
No terço inferior (quatro centímetros abaixo do umbigo até o púbis) todas as aponeuroses passam pela frente do
reto. Por trás do reto resta o resquício da aponeurose do músculo transverso chamada de fáscia transversal.
Quando retiramos o músculo reto, observa-se a linha arqueada: é o momento em que a aponeurose posterior se
encontra com a anterior. É também chamada de arco de Douglas. Abaixo da linha arqueada só há fáscia transversal.
Todos os nervos que inervam o reto do abdome entram pela margem lateral do músculo. Quando incisamos a
cavidade abdominal, temos que fazê-lo pela linha média, para evitar lesões nesses nervos e, se pudermos, no
sentido transversal.
Encontraremos, na bainha do reto, os vasos epigástricos (inferiores e superiores). Os vasos epigástricos inferiores estão localizados entre a bainha posterior e o músculo reto. São ramos da artéria ilíaca externa e vão se
anastomosar com um ramo terminal da artéria torácica interna, que são os vasos epigástricos superiores. A parSebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
76
tir dessa anastomose, irão partir vários ramos que vão vascularizar de forma segmentar o músculo reto do abdome e os outros músculos.
Ação dos músculos
Os músculos abdominais fazem a sustentação das vísceras, compressão e movimentação do tronco.
A sustentação das vísceras mantém-nas no interior da cavidade abdominal. Na posição supina ou decúbito dorsal estão relaxados. Sentado ou em pé estão todos contraídos.
Na compressão abdominal os oblíquos e o transverso fazem a cinta muscular para manobras de aumento de
pressão intra-abdominal de expulsão da entrada do ar (tosse, espirro, cantar) e a manobra de Valsalva para
esvaziamento do reto (evacuar), esvaziamento da bexiga (urinar) e expulsão do feto do canal de parto.
A movimentação do corpo consiste-se na aproximação ente o tórax e a pelve. O reto do abdome é contraído
quando estamos em decúbito dorsal e vamos levantar e os oblíquos fazem a flexão do tronco quando estamos
em decúbito lateral. Esses músculos possuem efeito estabilizador sobre a coluna vertebral.
Inervação
É segmentar, feita pelos nervos tóraco-abdominais, ramos ventrais de T6 a T12 e L1.
Oblíquo externo: T6 a T12 e subcostal.
Oblíquo interno e transverso: ramos anteriores de T6 a T12 e L1.
Reto: ramos anteriores de T6 a T11 (ramos anteriores dos seis últimos nervos torácicos segundo Moore).
Piramidal: nervo subcostal + nervo ílio hipogástrico (L1) – é essencialmente cutâneo com algumas fibras motoras.
Drenagem linfática
Acima do umbigo drena para linfonodos axilares. Abaixo do umbigo drena para linfonodos inguinais.
Região inguinal
A região inguinal possui importância cirúrgica porque, junto com o umbigo, é uma das regiões mais frágeis da
parede abdominal e, por isso, é sede muito freqüente de hérnias inguinais. Está situada abaixo do umbigo e possui a forma de um triângulo que tem por limite medial a margem lateral do músculo reto do abdome, por limite
superior a linha que passa nas espinhas ilíacas anterior e superior, e como limite ântero-lateral o ligamento inguinal.
O ligamento inguinal é dependência da aponeurose do músculo oblíquo externo. É um espessamento dessa aponeurose que se insere na espinha ilíaca ântero-superior e no tubérculo púbico.
A estratigrafia da região inguinal é composta por nove planos:
• Pele.
• Fáscia areolar (de Camper), onde está a artéria epigástrica superficial.
• Fáscia lamelar (de Scarpa).
• Músculo oblíquo externo nessa área é representado por aponeurose que, ao chegar à espinha ilíaca ântero-superior, se espessa e forma o ligamento inguinal. Antes de chegar ao tubérculo púbico, a aponeurose
divide-se em pilar medial (insere-se na crista púbica) e pilar lateral (insere-se no tubérculo púbico) e
forma o anel inguinal superficial por onde passa no homem o funículo espermático e na mulher o ligamento redondo do útero. Por ambos passa o nervo ílioinguinal (L1) (???). A aponeurose do músculo oblíquo externo também forma:
o Ligamento íleo-pectíneo: que vai do ligamento inguinal (porção central) até o ramo do púbis e
divide a região inguinal em trígono muscular, mais lateral e formado pelo músculo íleo psoas e
pelo nervo femoral; e trígono vascular, mais medial e formado pela artéria e pela veia femorais.
o Ligamento lacunar (de Gimbernat): são fibras que se refletem da extremidade medial do ligamento inguinal para a linha pectínea do osso púbis. Na borda livre desse ligamento há o linfonodo de Cloquet e a veia e a artéria femorais.
o Ligamento pectíneo (de Cooper): está em cima do ramo do púbis e encontra-se com o ligamento lacunar.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
77
•
•
•
•
•
o Anel femoral:
Músculo oblíquo interno: forma com a sua aponeurose o anel inguinal profundo.
Músculo transverso do abdome: irá acompanhar as fibras do músculo oblíquo interno e, junto com ele,
formará o tendão conjunto, que irá em direção ao reto do abdome e formará um arco, inserindo-se no
tubérculo púbico.
Fáscia transversal.
Tecido pré-peritonial.
Peritônio.
Trígono de Hasselbach
Tem como limite súpero medial o tendão conjunto (oblíquo interno e transverso abdominal), como limite inferior o ligamento inguinal e como limite lateral os vasos epigástricos inferiores (ramos da ilíaca externa). Esse
trígono é muito frágil e é por onde passam as hérnias diretas.
Hérnia
É a protrusão de uma estrutura, víscera ou órgão a partir da cavidade à qual pertence. Na região inguinal há dois
tipos de hérnias: direta e indireta.
Hérnia direta: é quando ela passa diretamente da cavidade intra-abdominal para o triângulo de hasselbach,
medialmente aos vasos epigástricos inferiores. É congênita ou adquirida. Trígono de William-Hessert é como é
chamada a inversão do trígono de Hasselbach, causando hérnias diretas.
Hérnia indireta: vai por dentro do conduto peritônio-vaginal, que está dentro do funículo espermático, que
atravessa o anel inguinal profundo, canal inguinal, anel inguinal superficial. É congênita.
Canal inguinal
Começa no anel profundo (dependência do oblíquo interno e do transverso do abdome) e termina no anel superficial (dependência do oblíquo externo), sendo o meio de passagem, no homem, do funículo espermático. O
assoalho é o ligamento inguinal, o teto é o músculo oblíquo interno e o tendão conjunto, a parede posterior é a
fáscia transversal e a parede anterior é o músculo oblíquo externo (aponeurose).
Quando os músculos oblíquo interno e transverso do abdome se contraem, reforçam a parede abdominal da
região inguinal, impedindo a protrusão do conteúdo intra-abdominal. Quando o indivíduo possui a inserção do
tendão conjunto na margem lateral do reto e não no tubérculo púbico, suas chances de ter hérnias inguinais diretas são muito maiores.
Peritônio
O peritônio é uma membrana serosa que forra as paredes da cavidade abdômino-pélvica e reveste a maior parte
das vísceras que estão dentro dessa cavidade. No embrião existe a grande cavidade celomática, revestida inicialmente por uma única camada de células, o mesotélio, que originará, no tórax, as membranas serosas pleura e
pericárdio em no abdome, o peritônio, divididas pelo músculo diafragma.
O peritônio possui um aspeto brilhante, é umedecido e na superfície interna é liso e na externa é rugoso. O peritônio que forra a parede a cavidade abdômino-pélvica é dito peritônio parietal. O peritônio que está revestindo
as vísceras é dito peritônio visceral. Há um espaço virtual entre o peritônio parietal e o peritônio visceral que é
chamado de cavidade peritonial. Essa cavidade só se torna real nas cirurgias quando é aberto o abdome e em
pacientes alcoolistas que apresentam cirrose hepática devido à ascite. Ascite é o acúmulo de líquido na cavidade peritonial que pode provocar compressão do diafragma e conseqüentemente dispnéia.
As funções do peritônio são diminuir o atrito entre as vísceras nos movimentos peristálticos, combater as infecções (por bloqueio e por ter grande capacidade de absorção) e servir como depósito de gordura.
Víscera intraperitonial é aquela que está revestida por peritônio. Na
verdade a única visceral realmente intraperitoneal é o ovário, pois
ele está dentro da cavidade peritonial, não sendo totalmente revestiCTV
do por peritônio.
got.
got. megot.
CA
pariet.
Víscera extraperitonial é aquela recoberta parcialmente por peritôsent. col.
pariet.
col.
direita
nio, ligada à parede abdominal. Podem ser primárias ou secundárias. col.
CD Esq.
direita
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
got. mesent. col.
esquerda
78
Ex.: cólon ascendente, cólon transverso, duodeno e pâncreas. As secundárias foram revestidas totalmente por
peritônio e, com o desenvolvimento embrionário, tornaram-se extraperitoniais. As primárias sempre foram
chamadas de retroperitoniais, pois estão situadas junto à parede posterior, atrás do peritônio. Ex.: rim e cólon
ascendente.
Em um corte transversal ao nível de T4 podem ser observados na cavidade abdominal algumas goteiras: as goteiras parieto-cólica esquerda e mesêntero-cólica esquerda, contínuas com a escavação reto-vesical e reto
uterina (também chamadas de fundo de saco de Douglas); e as goteiras parieto-cólica direita e mesênterocólica direita, contínuas com o recesso hepato-renal e com a bolsa omental.
Transversalmente ao nível de T12, percebe-se a bolsa omental ou retrocavidade dos epíplons, que possui
uma abertura natural que é dada pelo forame epiplóico ou omental ou de Winslobe, que tem à sua frente o
pedículo hepático e atrás a veia cava inferior e o pilar direito do diafragma. A entrada cirúrgica para a bolsa
omental é através do omento maior, pelo ligamento gastrocólico.
Em um corte sagital mediano percebe-se o mesocólon transverso que divide a cavidade abdominal em dois
compartimentos: o andar supramesocólico e o andar inframesocólico. O omento maior é chamado de polícia da cavidade, pois ele possui um tropismo para infecções, procurando bloqueá-las. É usado para enxertos,
pois é ricamente vascularizado. O espaço retovesical representa a porção mais baixa da cavidade no homem e é
dito fundo de saco de Douglas. Na mulher ele é representado pelo espaço reto-uterino e pode ser punsionado
através da vagina para diagnóstico de peritonite.
Na mulher, a cavidade peritonial comunica-se com o exterior através dos óstios das tubas uterinas. No homem,
a cavidade abdominal é fechada. Por essa razão, as infecções de peritônio-pelve são mais freqüentes na mulher.
A vista interna da parede abdominal anterior nos apresenta na linha média a prega umbilical mediana, provocada pelo úraco obliterado. De cada lado há as pregas umbilicais mediais provocadas pelas artérias umbilicais obliteradas. Mais lateral estão as pregas umbilicais laterais que contém os vasos epigástricos inferiores.
Entre as pregas há espaços: as fossetas vesicais direita e esquerda (ou supravesicais); a fosseta inguinal medial, que corresponde ao trígono de Hasselbach (hérnias diretas); e a fosseta inguinal lateral, que corresponde
ao anel inguinal profundo (hérnias indiretas).
Inervação
O peritônio visceral é pobremente inervado e sua sensibilidade é mais para distensão. Podemos cortar a víscera
e o paciente não sente. Já o peritônio parietal é ricamente inervado e possui inervações diferentes para as seguintes regiões:
• O peritônio que forra a superfície inferior do diafragma é inervado pelo nervo frênico. Pode dar dor referida ao ombro e à região cervical, pois o frênico corresponde a C3 e C4.
• O peritônio que forra a parede ântero-lateral do abdome é inervado pelos nervos tóraco-abdominais e
pelo nervo subcostal (porção ventral de T12). Provoca dor ao nível dos espaços intercostais e pode até
dar dos nas fossas ilíacas.
• O peritônio que forra a parede posterior é inervado pelos nervos lombares.
Dobras de peritônio
Meso: dobra de peritônio que vai da parede à víscera contendo estruturas nobres em seu interior.
Ligamento: vai da parede à víscera e não contém vasos em seu interior. Ligamento intervisceral é aquele que
vai de uma víscera a outra e não possui vasos.
Omento ou Epíplon: vai de víscera a víscera e contém estruturas nobres no seu interior.
Tubo digestório do embrião
A alça umbilical divide-se em duas porções: a porção fina, que dará origem ao jejuno-íleo; e a porção grossa,
que originará o ceco, o cólon ascendente e o cólon transverso. O intestino terminal dará origem ao cólon descendente, ao cólon sigmóide e ao reto.
Da parede posterior às posições do sistema disgestório há uma dobra de peritônio: os mesos, que, conforme a
região, receberão os seguintes nomes: mesoesôfago, mesogástrio, mesoduodeno, mesentério comum e meso
terminal.Há uma dobra de peritônio que vai desde o esôfago, passa pelo estômago e vai até o duodeno até a
parede anterior: é o mesogástrio anterior.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
79
Com o tempo, começa desenvolver-se o no interior do mesogástrio anterior o fígado, dividindo-o em duas partes: uma que vai da parede ao fígado, e não possui estruturas nobres no seu interior, é o ligamento falciforme; e
outra, que vaido fígado até o estômago, que é o omento gástro-hepático (menor), ligado na fissrua do ligamento
venoso e porta do fígado.
O tubo digestório sofre uma rotação de 270º no sentido anti-horário. Parte dele fica junto à parede e outra parte
fica livre. A dobra de peritônio começa a se movimentar até que os peritônios parietal e visceral se fundam e se
desintegrem, formando a fáscia de coalescência, e o cólon ascendente fica acolado à parede posterior tornandose uma víscera retroperitonial secundária. A fáscia de coalescência não possui vascularização e o cirurgião usa
essa fáscia para descolar a víscera da parede, pois ela é facilmente descolável.
Andar supramesocólico
Está situado acima do mesocólon transverso, tendo-o como limite inferior. Seu limite superior é o músculo diafragma, seu limite posterior é o peritônio parietal posterior, e o limite anterior é a parede Aântero-lateral do
abdome. Ele possui várias estrutuaras.
Esôfago abdominal
Possui aproximadamente dois centímetros e é a única porção do esôfago que possui revestimento peritonial na
sua parte anterior. É vascularizado por ramos da artéria gástrica esquerda e das artérias frênicas inferiores.
Estômago
Está em continuidade com o esôfago e sua função é de armazenar
e receber o conteúdo alimentar para a digestão. Possui duas aberturas: a superior, chamada esôfago-gástrica (cárdia); e a inferior,
chamada gastro-duodenal (piloro).
O estômago assemelha-se à letra J e é achatado no sentido ântero-posterior, de modo que possui duas faces e duas bordas: a face
anterior relaciona-se com as vísceras, a face posterior relacionase com uma porção da bolsa omental, a borda medial é menor
que a lateral e tem uma concavidade que olha para o fígado sendo chamada de pequena curvatura, e a borda lateral é maior e
possui uma convexidade relacionada com o baço sendo chamada
de grande curvatura.
Na passagem do esôfago para o estômago, forma-se uma angulação: é o ângulo esôfago-gástrico ou ângulo de
His. É um dos elementos que irá formar o esfíncter esofágico inferior, cuja função é impedir que o conteúdo
gástrico reflua para o esôfago. Essa válvula é chamada de válvula de Von Gubaroff. O estômago possui uma
parede preparada para suportar a acidez. Quando ocorre o refluxo do conteúdo gástrico para o esôfago, vai HCl
junto e queima a mucosa esofágica distal, provocando esofagite, que possui quatro graus. O grau IV chama-se
de esôfago de Barret.
O estômago é dividido em três regiões: fundo, corpo e região pilórica, que se divide em antro pilórico e canal
pilórico. O piloro possui a configuração de um esfíncter que fica constantemente fechado e só se abre na passagem do alimento e impede o refluxo do alimento do duodeno para o estômago. A mucosa do antro pilórico é
praticamente lisa; já a mucosa do estômago é pregueada, para permitir o dilatamento do estômago, sendo mais
pregueada no corpo e no fundo e mais lisa à medida que chegamos ao antro e canal pilórico.
Musculatura
O estômago possui uma camada muscular composta de três feixes: longitudinal, que acompanha as curvaturas
maior e menor do estômago; circular, que envolve as faces do estômago e as curvaturas; e oblíquo, que está
abaixo das circulares. No piloro há grande quantidade de fibras circulares, para abrir e fechá-lo.
No corte ao nível de L1 (T12 – L1) encontramos a retrocavidade dos epíplons ou bolsa omental, que possui
como relações anteriores o estômago, o omento (ou ligamento) gastro-hepático e o fígado. Posteriormente há o
pâncreas, o ligamento gastro-esplênico, a veia cava inferior, os rins e a artéria aorta e o baço. Comunica-se com
a grande cavidade peritonial pelo forame epiplóico (ou omental, ou de Wislow) e é por essa via que, no caso de
uma facada, pode entrar sangue na bolsa omental. A via cirúrgica para a bolsa omental faz-se através do omento
gastrocólico (maior).
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
80
Vascularização
Os últimos ramos aórticos no tórax são as artérias frênicas superiores. Após cruzar o hiato óstio-fibroso do diafragma, ao nível de T12, a aorta dá dois ramos que são as artérias frênicas inferiores.
Mais ou menos a um centímetro do hiato aórtico, anteriormente, a aorta emite o tronco celíaco, que se trifurca,
dando três camos: a artéria gástrica esquerda, que vai para a esquerda para trás e para cima indo em direção à
curvatura menor do estômago; a artéria lienal ou esplênica, que vai para a esquerda e em direção ao baço; e a
hepática comum, que vai para a direita e em direção ao fígado.
A artéria gástrica esquerda, antes de entrar na curvatura menor, dá ramos para o esôfago: as artérias esofágicas
inferiores.
A artéria hepática comum vai em direção ao figado e, quando chega próximo ao piloro, emite um ramo calibroso: a artéria gastroduodenal, que desce por entre o duodeno e o pâncreas, bifurcando-se atrás da cabeça do pâncreas em artéria gastro-epiplóica direita, que vai para a curvatura maior, e artéria pancreatoduodenal superior.
No momento em que a hepática comum dá a gastroduodenal, muda de nome, virando hepática própria, e dá
outro ramo: a gástrica direita, que vai par a pequena curvatura do estômago e se anastomosa com a artéria gástrica esquerda, formando o arco vascular da pequena curvatura do estômago.
A artéria lienal ou esplênica vai pela borda superior do pâncreas em direção ao baço. Próximo ao hilo do baço
ela dá uma série déramos, sendo o mais calibroso e inferior a artéria gastro-epiplóica esquerda, que vai para a
curvatura maior do estômago e se anastomosa com a artéria gastro-epiplóica direita, formando o arco vascular
da grande curvatura do estômago. No omento gastro-esplênico, a lienal origina as artérias gástricas curtas ou
vasos retos, que irão vascularizar o fundo gástrico.
A artéria pancreátoduodenal superior, que está na cabeça do pâncreas, irá se bifurcar, uma passando pela frente
e a outra por trás: artéria pancreatoduodenal superior e anterior e artéria pancreatoduodenal superior e posterior.
A artéria aorta continua descendo e dá outro ramo: a artéria mesentérica superior, que dá origem a um fino ramo, chamado artéria pancreáticoduodenal inferior, que dará um ramo da frente e outro atrás, formando a artéria
pancreato-duodenal inferior e anterior e a artéria pancreatoduodenal inferior e posterior. Essas artérias vão se
anastomosar com as artérias pancreatoduodenais superiores, formando um arco vascular da cabeça do pâncreas.
Esse arco é uma via de anastomose entre o tronco celíaco e a mesentérica superior.
A artéria hepática própria, após originar a artéria gástrica direita, vai em direção ao fígado e, no pedículo hepático, se bifurca em artéria hepática direita e artéria hepática esquerda.
Drenagem venosa
A cada artéria corresponde uma veia de mesmo nome. Toda drenagem venosa do terçoinferior do esôfago até o
terço superior do reto via para o sistema porta (veia interposta entre duas redes capilares). A veia porta se forma
a partir de dois grandes troncos: a veia lienal ou esplênica recebe a veia mesentérica inferior fomando o tronco
comum esplenomesentérico, e a veia mesentérica superior vai se juntar ao tronco comum formando a veia porta.
Para localizar o piloro, o cirurgião tem duas maneiras: apalpar o piloro ou achar a veia pré-pilórica (de Mayo),
que é o limite entre o estômago e o duodeno e drena para a veia gástrica direita. As veias gástrica direita e esquerda, localizadas na curvatura menor do estômago irão drenar par a veia porta.
As veias gastroepiplóicas direita e esquerda, que estão na curvatura maior do estômago, desembocam diretamente na veia porta ou na veia esplênica, que formará a veia porta, ou ainda drenam para a veia mesentérica
superior.
Drenagem linfática
É feita para seis grupos de linfonodos: os suprapilóricos, os
subpilóricos, os gastro-epiplóicos direito e esquerdo, os gástricos esquerdo e o anel cárdico, os esplênicos e os celíacos.
Possuem importância cirurgica, pois em cirurgias de adenocarcinoma no estômago é preciso saber as regiões gástricas que
drenam para os grupos de linfonodos.
Área 1: drena para l. gástrico esquerdo e anel cárdico.
Área 2: drena para l. esplênicos e l. gastro-epiplóico esquerdo.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
81
Área 3: drena para l. gastro-epiplóico direito.
Área 4: drena para l. suprapilóricos e infrapilóricos.
Inervação
O estômago é inervado pelo sistema nervoso autônomo simpático e parassimpático, sendo maior o número de
fibras simpáticas.
O nervo vago chega ao estômago através do tronco vagal anterior, que dá alguns ramos e se coloca na curvatura
menor do estômago, indo até o piloro, onde termina em pequenos ramos, tendo o nome de nervo de Latarget.
No piloro, a inervação é motora. Ao longo da curvatura menor, o nervo de Latarget dará ramos para as faces
estomacais, para as células produtoras de HCl e pepsina.
A inervação simpática é dada por gânglios celíacos, gânglios renais e gânglios mesentéricos superiores. Esses
gânglios trocam fibras entre si, formando o plexo celíaco, que irá trocar fibras com a cadeia látero-vertebral do
smpático através de dois nervos: o nervo esplâncnico maior e o nervo esplâncnico menor. O gânglio celíaco
também terá comunicação com os troncos vagais anterior e posterior.
Baço
É um órgão discóide que não pertence ao sistema digestório, mas se relaciona com as vísceras da cavidade abdominal. Seu eixo longitudinal está ao longo da 10ª costela, sendo que ele se localiza entre a 9ª e a 11ª costelas.
Está situado pronfundamente no hipocôndrio esquerdo e jamais é palpável. Possui duas extremidades: a anterior
e a posterior.
Possui duas margens: a inferior e a superior. Na superior há uma série de reentrâncias, significando que na sua
vida embrionária ele era multilobulado.
Possui duas faces: a diafragmática e a visceral. Pela face visceral se relaciona com o estômago (face gástrica),
com o rim esquerdo (face renal) e com o ângulo esplênico do cólon (face cólica). É nessa face que está o hilo
do baço, onde se encontra a artéria (mais superior) e a veia (mais inferior) esplênicas.
Sua função é a produção de linfócitos B e a hemocaterese (destruição de hemáceas velhas).
Duodeno
Estásituado junto com o pâncreas, parte acima do mesocólon transverso, parte abaixo. É uma víscera retroperitonial secundária. É a primeira porção do interstino delgado, conectado ao estômago. Possui de 20 a 25 cm de
comprimento e está firmemente preso à parede posterior do abdome, localizando-se posteriormente ao mesocólon transverso. Possui o formato de letra C ou U com concavidade para a esquerda e para cima. Divide-se em
quatro porções:
Porção superior: cruza por diante das vértebras e coloca-se à direita de L1 e L2 e é intraperitonial.
Porção descendente: está à direita de L1, L2 e L3 e é retroperitonial.
Porção horizontal: cruza por diante de L3 e é retroperitonial.
Porção ascendente: situa-se à esquerda de L2 e L3 e é retroperitonial.
A porção ascendente termina na flexua duodenojejunal, onde se irá angular desprendendo-se da parede posterior, penetrando na cavidade peritonial. Aí, no ângulo de Treitz, começa o jejuno.
A primeira porção está subdividida por uma porção mais dilatada junto ao piloro: o bulbo duodenal ou ampola,
que é intraperitonial, presa posteriormente por um pequeno meso. Possui mucosa lisa e, por ser mais desprovida
de proteção contra o suco gástrico, é sede de úlceras duodenais. A porção que segue ao bulbo é extraperitonial e
já pregueada.
A mucosa duodenal é pregueada (pregas circulares de Kerkring, vávulas coniventes) e possui duas camadas
musculares: circular interna e longitudinal externa. Seu aspecto externo é liso.
Na segunda porção duodenal há a secreção de bile e suco pacreático através das papilas menor e maior, localizadas na parede posterior medial. A papila menor é inconstante e está mais acima e é o local de desembocadura
do ducto pancreático acessório. A papila maior está mais abaixo e ali desembocam o ducto colédoco e o ducto
pancreático principal. É nessa porção que ocorrem os cálculos biliares, podendo levar à pancreatite. A borda
livre do omento menor é o ligamento hepato-duodenal. A outra é o ligamento hepato-gástrico.
A primeira porção relaciona-se com a face visceral do fígado e com o fundo da vesícula biliar. A segunda porção está paralela e à direita da veia cava inferior e relaciona-se com a borda medial do rim direito, sendo cruzaSebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
82
da pelo mesocólon transverso e apresentando posteriormente o pedículo renal direito e a cabeça do pâncreas. A
terceira porção cruza a linha média dentro da pica aortomesentérica junto com a veia renal resquerda e está por
diante da veia cava inferior, da artéria aorta, do psoas e do processo uncinado do pâncreas, apresentando anteriormente a raiz do mesentério. A quarta porção está à esquerda da artéria aorta.
Todas as regiões relacionam-se anteriormente com as alças intestinais jejuno-ileais, exceto a parte supramesocólica.
Pâncreas
É uma glândula mista retroperitonial cuja secreção exócrina se chama suco pancreático e contém várias enzimas que agem sobre lipídios e glicídios, e a secreção endócrina são os hormônios insulia e glucagon, produzidos nas ilhotas de Langerhans e lançados diretamente no sangue.
É achatado ântero-posteriormente e possui faces anterior, relacionada com o estômago e a raiz do mesocólon
transverso, posterior e, às vezes, inferior. É subdividido em cabeça, que se encaixa e adere perfeitamente ao
arco duodenal e está sobre a veia cava inferior, os vasos renais direitos e a veia renal esquerda; colo, que é um
estreitamento após a cabeça onde está a incisura do pâncreas, feita pelos vasos mesentéricos superiores; corpo;
e cauda, que vai em direção à face visceral do baço.
O pâncreas está fixo na parede posterior, sendo retroperitoneal com exceção de uma pequena porção da cauda
(dentro do ligamento pancreato-esplênico) que se mistura ao ligamento gastro-esplênico.
A cabeça é dilatada e sede de tumores, que se estendem até o arco duodenal. A espessura da glândula pancreática (a cabeça, no caso) é atravessada pelo ductocolédoco da vesícula biliar, que vai desembocar junto com o
ducto pancreático na papila maior do duodeno. A secreção pancreática é extremamente lesiva aos tecidos; é
uma secreção proteolítica. Quando há pancreatite, a secreção destrói os tecidos ao seu redor. A pancreatite é
subproduto da intoxicação alcoólica e secundariamente é causada pela obstrução da papila maior.
O pâncreas possui um ducto pancreático principal (de Wirsung), que vai desde a cauda, passando pelo corpo,
pelo colo e pela cabeça, desembocando junto ao duodeno em sua papila maior. Com freqüência há o ducto pancreático acessório (de Santorini), que desemboca na papila menor do duodeno. O ducto pancreático principal e
o ducto colédoco unem-se na ampola hepatopancreática e vão para a papila maior. Há esfíncteres nos ductos e
na ampola. O esfíncter da ampola é o mais potente e chama-se esfíncter de Oddi, que sofre espasmos sob ação
de morfina.
Da cabeça do pâncreas há uma expansão de tecido pancreático que envolve por trás a artéria mesentérica sperior: é o lobo uncinado (língula).
Vascularização do duodeno e do pâncreas
O tronco celíaco dá a artéria hepática comum, que dá a artéria gastroduodenal, que dá a artéria gastro-epiplóica
direita e se continua com o nome de artéria pancreatoduodenal superior, que se coloca junto à cabeça do pâncreas, originando um ramo anterior e um ramo posterior.
Da artéria mesentérica superior se origina a artéria pancreato duodenal inferior, que também dá um ramo anterior e um posterior, que irão se anastomosar com os ramos da porção duodenal superior, vascularizando a cabeça do pâncreas e o arco duodenal. A borda vascularizada do duodeno é a que está em oposição à cabeça pancreática. O corpo e a cauda do Pâncreas recebem vascularização da artéria esplênica, que corre na borda superior
do pâncreas até chegar ao hilo do baço.
Drenagem venosa
As veias corem junto às artérias e irão drenar, em última instância, para a veia porta, indo para o fígado.
Drenagem linfática
Dá-se para dois grupos de linfonodos profundos: o do tronco celíaco, que drena a metade superior do duodeno e
o corpo do pâncreas; e os mesentéricos superiores, que drenam a porção inferior do duodeno e a parte do pâncreas que está abaixo do mesocólon transverso.
Inervação
É autônoma e vem através da parede adventícia das artérias. O sistema parassimpático é suprido pelo nervo
vago e o simpático pelos nervos esplâncnicos maior e menor.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
83
Para chegar à parede posterior do duodeno, faz-se a manobra de Kocker. É feia uma incisão do peritônio que
recobre a segunda porção do duodeno lateralmente, liberando-o.
Fígado
O fígado é a maior víscera do corpo. Corresponde, no adulto, a 2% do peso corporal e, no lactente, a certa de
5% (como é relativamente grande nas crianças, produz a maior parte da proeminência de seus abdomes).
Localiza-se no hipocôndrio direito, estendendo-se à região epigástrica e, em alguns casos, invade o hipocôndrio
esqueedo. Tem como limite superior o 4º espaço intercostal (ou ao nível do 5º arco costal), superior e posteriormente está a 9ª costela, superior e anteriormente está protegido pelas seis últimas costelas (rebordo costal). A
face superior ou diafragmática está intimamente relacionada com o músculo diafragma. A face inferior ou visceral relaciona-se com as vísceras (estômago, duodeno e pâncreas).
Pela face diafragmática, observamos que o fígado está dividido por um ligamento: é o ligamento falciforme,
que vem da divisão do mesogástrio anterior e prende o fígado à parede anterior do abdome. O ligamento falciforme divide o fígado em dois grandes lobos: direito (maior) e esquerdo (menor). Essa é uma divisão anatômica
que não corresponde a divisão funcional do fígado.
O ligamento redondo, na margem livre do ligamento falciforme, origina-se da obliteração da veia umbilical.
Também prende o fígado à parede anterior do abdome.
A face diafragmática está separada da face visceral por uma margem fina (aguda margem inferior). Essa margem encontra-se coberta pelo rebordo costal. No fígado normal não é possível palpar a margem inferior justamente porque ela está coberta pelo rebordo costal.
Quando há doença (isuficiência cardíaca direita, tumor do colo direito), o fígado encontra-se aumentado (hepatomegalia) e conseguimos palpá-lo. A sua margem inerior está romba (arredondada).
A superfície do fígado é lisa. No fígado patológico a superfície se encontra rugosa.
Na face visceral há uma série de acidentes (conjunto de sulcos profundos que lembram a letra H). A perna esquerda do H é composta pelo ligamento redondo e pelo sulco do ligamento venoso. A perna direita do H é
composta pela fossa da vesícula biliar (fosseta cística) e pelo sulco da veia cava inferior. A barra do H é coposta
pela porta do fígado, correspondendo ao hilo. É o local onde penetram a artéria hepática própria, a veia porta e
saem os canais biliares. Segundo Moore, “a porta do fígado contém a veia porta, a artéria hepática própria, o
plexo hepático de nervos, os ductos hepáticos e os vasos linfáticos”.
Na vida embrionária, o ramo esquerdo da veia porta se comunicava com a veia cava inferior através do ducto
venoso, porque nesse estágio todo o metabolismo é feito pela placenta e, então, o sangue que circulava pelo
tubo digestório (que drena para a veia porta) não necessitava passar pelo fígado para atingir a circulação geral.
Com o nascimento, o fígado tem que trabalhar; logo, o ducto venoso oblitera-se (regride) deixando o sulco do
ligamento venoso.
Por ocasião dos acidentes da face visceral, o fígado é dividido em quatro lobos (divisão anatômica). O lobo
direito está à direita da barra direita do H. O lobo esquerdo está à esquerda da barra esquerda do H. O lobo quadrado está na frente da porta do fígado, entre o sulco da vesícula biliar e o sulco do ligamento redondo. O lobo
caudado está atrás da porta do fígado, entre o sulco da veia cava inferior e o sulco do ligamento venoso. Possui
uma cauda (processo caudado) e processo papilar.
O ligamento falciforme se dirige posteriormente, dividindo a face diafragmática em lobo direito e esquerdo e,
em certo momento, ele se divide: dá um folheto superior e um inferior. Uma lâmina que vai para a direita e outra que vai para a esquerda. Esse é o ligamento coronário, que prende o fígado ao diafragma.
Em determinado momento, as lâminas do ligamento coronário se afastam e deixam uma área nua (não recoberta
por serosa) que se encontra acolada ao diafragma. À medida que o ligamento coronário se torna mais lateral, ele
aproxima suas duas lâminas até o momento em que os dois folhetos se acolam e se prendem ao diafragma. Essa
aproximação dos folhetos do coronário à direita e à esquerda chama-se ligamento triangular do fígado.
Todos os ligamentos citados anteriormente sustentam o fígado, porém eles podem ser cortado que o fígado não
cai. O pedículo hepático, que também sustenta o fígado pode ser cortado juntamente que ele não cairá. O fígado
fica preso à cavidade abdominal pela veia cava inferior. Ela tem importante papel na sustentação do fígado,
pois dentro dele ela – que tem trajeto posterior – recebe as veias hepáticas, que não fazem aprte do pedículo e
que estão espalhadas por todos os segmentos do fígado, fixando o parênquima hepático dessa forma. O principal meio de sustentação do fígado é, portanto, a veia cava inferior.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
84
Na face diafragmática do fígado, observamos recessos peritoniais: são os espaços subfrênicos ou suprahepáticos. O ligamento falciforme divide o espaço supra-hepático em direito e esquerdo. À direita, o espaço
supra-hepático está dividido em anterior e posterior, cujo limite é dado pelo ligamento coronário. A área nua do
fígado está localizada entre esses dois espaços. Há também um grande espaço subepático. À esquerda, há o espaço supra-hepático e o espaço subepático, que está dividido em anterior e posterior.
Em um indivíduo que está em decúbito dorsal (deitado) o espaço mais baixo da cavidade peritonial é o espaço
supra-hepático posterior e direito (hepato-renal). Se o indivíduo estivesse em pé, o espaço mais baixo seria, no
homem, a escavação retovesical e, na mulher, a escavação reto-uterina. O espaço subhepático posterior esquerod está na bolsa omental, portnato é abordado naturalmente pelo forame epiplóico e cirurgicamente pelo ligamento gastrocólico.
O sangue que entra pela veia porta sai através de pequenas veias que não se unindo para formar as grandes veias hepáticas direita e esquerda, que desembocam na veia cava inferior. Eventualmente, se houver uma terceira
veia hepática (veia hepática média), ela desembocará no ramo esquerdo da veia hepática esquerda ou direito da
veia cava inferior.
Quase todo o sangue do tubo digestório (estômago, intestino delgado, e quase todo intestino grosso) drena para
a veia porta, para no fígado ser metabolizado. Depois disso, o sangue volta à circulação geral pelas veias hepáticas.
O pedículo hepático é o limite anterior do forame omental, sendo composto pela veia porta, que é o elemento
mais posterior; pela artéria hepática própria, que está no meio e mais anterior; e pela via biliar extra-hepática
(hepatocolédoco), que está mais lateral e no mesmo plano que a artéria hepática própria.
Segmentação hepática
Todos os elementos do pedículo heático – a tríade biliar – estarão presentes em todos os segmentos do fígado: a
veia porta, como responsável por 70% do sangue que penetra no fígado; a artéria hepática, como responsável
por 30% do suprimento sanguíneo do segmento, possuindo função nutricional; e o ducto biliar (canais biliares),
responsável por coar alguns elementos do metabolismo e que estarão presentes na bile para auxiliar na digestão.
A veia porta segue na margem direita livre do omento menor atrás do ducto colédoco e da artéria hepática e na
frente do forame omental. Na extremidade direita da porta do fígado, ela termina ao se dividir em dois ramos
(direita e esquerda), cada um suprindo aproximadamente metade do fígado e dando a divisão funcional do fígado. A divisão funcional do fígado se dá por um plano que passa pela fossa da vesícula biliar e pela fissura da
veia cava inferior. Funcionalmente, o lobo quadrado, o lobo caudado e o lobo esquerdo pertencerão ao grande
lobo esquerdo do fígado.
A face diafragmática apresenta os seguintes segmentos no lobo direito: anterior-inferior (V), anterior-superior
(VIII), posterior-superior (VII) e posterior-inferior (VI). No lobo esquerdo ela apresenta os seguintes segmentos: medial-superior (IV), medial-inferior (IV), lateral-superior (II) e lateral-inferior (III).
Na face visceral, além desses segmentos anteriores temos o lobo caudado, que se divide em processo caudado e
lobo caudado direito e esquerdo.
Via biliar intra-hepática é o conjunto de canais biliares que estão dentro do fígado.
Vias biliares extra-hepáticas
São de dois tipos: as principais, compostas pelo ducto hepático direito, pelo ducto hepático esquerdo, pelo ducto hepático comum e pelo ducto colédoco; e as acessórias, compostas pela vesícula biliar e pelo ducto cístico
(que prende a vesícula biliar à via biliar principal).
Dentro do fígado, os canais biliares vão se juntando e aumentando de tamanho, até que saem dois grandes troncos: o tronco hepático direito, que recolhe toda a bile produzida pelo lobo funcional direito; e o tronco hepático
esquerdo, que recolhe toda a bile produzida pelo lobo funcional esquerdo. Os dois ductos hepáticos se juntam
para formar o ducto hepático comum. No momento em que o ducto hepático comum recebe o ducto cístico,
passa a se chamar ducto colédoco.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
85
Vesícula biliar
É uma pequena bolsa que tem como função concentrar e armazenar a bile, que é produzida constantemente pelo
fígado. A bile emulsiona as gorduras. A colecistocinina é o hormônio que sinaliza a contração da vesícula.
Está intimamente relacionada com o fígado na sua parte posterior, sendo que nas partes anterior e inferior está
recoberta por peritônio. Divide-se em três porções: o fundo, sua extremidade larga (9ª cartilagem costal e linha
média clavicular); o corpo, sua porção intermediária e principal; e o colo, a porção angulada que faz a transição
entre a vesícula e o ducto cístico, voltada para a porta do fígado.
Eventualmente o colo pode estar dilatado e ser então chamado de ampola de Hartmann. É no colo que os cálculos biliares (pedras) que se formam na vesícula trancam, provocando as cólicas biliares, que podem evoluir para
uma infecção na vesícula, provocando colesticite aguda. A colestectomia é a retirada da vesícula.
O colo da vesícula é torcido de tal forma que sua mucosa apresenta uma prega espiral que impede o refluxo de
bile (a não ser sob pressão). O ducto colédoco vai excursionar desde uma porção que está acima do duodeno até
a papila maior, tendo quatro porções: a porção supraduodenal, que é a via de acesso preferencial ao canal colédoco e está junto à artéria gastroduodenal; a porção retroduodenal; a porção retropancreática; e a porção intramural, quando invade a parede duodenal para desembocar na papila maior.
O esfíncter hepatopancreático (de Oddi) comanda o fechamento e a abertura da papila maior e é contraído por
morfina e dilatado por buscopan. A ampola hepatopancreática é uma dilatação que se encontra imediatamente
antes do esfíncter de Oddi e que é devida ao encontro do ducto pancreático principal e o colédoco, onde os cálculos maiores ficam acumulados.
O colédoco, quando está passando por trás do duodeno, se faz acompanhar por uma artéria que é ramo da artéria hepática própria: a artéria gastroduodenal esquerda. A vesícula biliar é vascularizada pela artéria cística, que
é ramo da artéria hepática própria ou da artéria hepática direita. A Artéria Cística atinge a vesícula pelo colo
através da região conhecida como trígono de Calot, delimitado pelo dueto hepático comum medialmente, pelo
ducto cístico látero-inferiormente e pelo hilo hepático látero-superiormente.
Intestino delgado – jejuno-íleo
O jejuno-íleo está situado no andar inframesocólico e possui seis a sete metros de comprimento. Colca-se sob a
forma de alças intestinais, que estão presas à parede posterior pelo mesentério. É uma víscera intraperitonial.
Não há uma demarcação precisa de onde começa o íleo e termina o jejuno; a sua transição dá-se gradativamente. Os 2/5 iniciais são de ejuno e os 3/5 distais são de íleo. A porção final do intestino desemboca no ceco, na
junção íleo-cecal. Próximo à região umbilical encontraremos predominantemente alças de jejuno. Nas fossas
ilíacas e região hipogástrica estarão situadas prferencialmente as alças de íleo.
A histiotopia desse órgão é composta pelas seguintes camadas: mucosa, submucosa, muscular – camada circular interna, muscular – camada longitudinal externa e serosa, no caso, o peritônio.
O jejuno-íleo possui duas bordas: a mesentérica, onde está implantado o mesentério, e a antimesentérica.
Possui uma mucosa rica em glândulas mucosas e plexos nervosos na submucosa e entre as camadas musculares.
Para aumentar a absorção, sua mucosa é toda pregueada.
Existem diferenças entre as alças de jejuno e as alças de íleo. As alças de jejuno são mais calibrosas, a parede
delas é mais espessa, a mucosa é mais pregueada, e são mais vascularizadas, por isso têm coloração mais rósea,
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
86
sendo os vasos retos (artérias que vascularizam diretamente o intestino) e mais longos, possuindo menos arcos
arteriais e menos gordura e linfonodos. Já as alças de íleo são menos calibrosas, têm a parede mais fina, a mucosa menos pregueada e são menos vascularizadas, sendo que os vasos retos são mais curtos e possuem muitos
arcos arteriais. No íleo terminal há muitos folículos linfáticos isolados ou unidos (placas de Peyer), dando cor
mais clara.
O mesentério é como se fosse um leque preso à parede posterior e preso na borda livre ao tubo digestório. Seu
comprimento na parede posterior é de aproximadamente 15 a 16 centímetros. Estende-se desde a esquerda de
L2 até a articulação sacro-ilíaca direita, cruzando a parede posterior e tem sua borda livre mede de 6 a 7 metros,
sendo todo pregueado. Entre a raiz do mesentério e o cólon ascendente temos a goteira mesenterocólica direita,
fechada em baixo. Entre a raiz do mesentério e o cólon descendente há a goteira mesenterocólica esquerda, aberta em baixo, indo à pelve.
Divertículo de Meckel é a anomalia mais comum do intestino delgado. É a manutenção de um divertículo que
conecta o intestino delgado ao umbigo (primitivo conduto vitelino do embrião) queeventualmente permanece
permeável. Como o trânsito intestinal aí fica bloqueado, é sede freqüente de processos inflamatórios (diverticulite) que são corrigidos cirurgicamente. Está a 50 centímetros da válvula íleo-cecal.
Vascularização
É toda feita pela artéria mesentérica superior (2º ramo ímpar da artéria aorta), que está entre 1 e 1,5 centímetro
abaixo do trnco celíaco. Situa-se na parede posterior, acompanhando a raiz do mesentério. É côncava para a
direita e convexa para a esquerda. Na sua convexidade dá os ramos que são as artérias jejuno-ileais (12 a 20
ramos) que cruzam o mesentério e vão em direção à borda mesentérica do intestino delgado. Antes de chegarem
lá, anastomosam-se formando os arcos arteriais, que são em pequeno número no jejuno e em maior número no
íleo.
Os arcos arteriais dão origem aos vasos retos, que vascularizam um segmento de intestino cada um. São mais
longos e calibrosos no jejuno e mais curtos e finos no íleo. Quando os vasos retos chegam à borda intestinal, ou
eles se bifurcam, ou um chega à frente e outro atrás alternadamente, de modo que cada vaso reto vascularize um
segmento de intestino delgado. Há anastomoses, mas são poucas.
A circulação é menos intensa na borda antimesentérica, por isso, as incisões são feitas preferencialmente nessa
borda.
A artéria mesentérica superior origina-se atrás do colo do pâncreas, formando com a artéria aorta a pinça aortomesentérica por onde passam a veia renal esquerda, o processo uncinado do pâncreas e a junção da terceira com
a quarta porções do duodeno.
O primeiro ramo da artéria mesentérica superior é a artéria pancreato-duodenal inferior, que forma o arco vascular da cabeça do pâncreas. Para a direita, a artéria mesentéricada três ramos: a artéria cólica média, que vasculariza o cólon transverso; a artéria cólica direita, que vasculariza o cólon ascendente; e a artéria íleo-cólica
(íleo-biceco-apendico-cólica). A artéria íleo-cólica dá cinco ramos: o ramo ileal, que se anastomosa com a porção final da artéria mesentérica superior; a artéria cecal anterior; a artéria cecal posterior; a artéria apendicular;
e o ramo cólico, que se anastomosa com a artéria cólica direita.
Drenagem venosa e linfática
Dá-se para veias que acompanham as artérias. As veias ejuno-ileais drenam para a veia mesentérica superior,
que atrás do colo do pâncreas se une com a veia esplênica, formando a veia porta, que vai para o fígado.
A drenagem linfática converge para linfonodos que estão na emergência da artéria mesentérica superior.
Inervação
É feita pelo sistema nervoso autônomo, sendo o simpático representado pelos nervos esplâncnicos e o parassimpático pelo nervo vago. Formam plexos na emergência dos grandes vasos que se espalham através da parede
adventícia das artérias e chegam ao intestino delgado.
Intestino grosso
Tem aproximadamente um metro e meio. Inicia na válvula íleo-cecal, que tem como função não permitir que o
conteúdo do intestino grosso retorne ao intestino delgado (válvula competente). Quando há obstrução do intestino grosso e a válvula deixa retornar, ela é dita incompetente. O intestino grosso tem a forma de um quadrado:
o quadrado cólico.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
87
A primeira porção do intestino grosso chama-se ceco e está situada abaixo da válvula íleo-cecal. A parte mais
baixa do ceco, que se relaciona com os órgãos intrapélvicos, chama-se de pólo cecal e é onde se encontra o apéndice cecal (póstero-medial no ceco). O ceco é intraperitonial.
Seguindo-se ao ceco está a segunda porção do intestino grosso, que é o colo ascendente. Quando ele chega próximo ao fígado, muda de direção e se torna horizontal. Esse ponto é a flexura direita ou hepática do colo. O
cólon ascendente é retroperitonial secundário. A fáscia que prende o cólon ascendete à parede posterior chamase de fáscia de Told.
A porção horizontal é o cólon transverso, que segue até se aproximar do baço e curva-se para baixo. Esse ponto
é a flexura esquerda ou esplênica do colo. O colo transverso é a maior porção e a porção que tem maior mobilidade, sendo também intraperitonial.
A porção que desce é o cólon descendente e vai até o ponto de bifurcação da artéria aorta (L4-L5) para se horizontalizar e depois se verticalizar, transformando-se em cólon sigmóide, que apresenta posteriormente os vasos
ilíacos externos esquerdos, o plexo sacral esquerdo e o músculo piriforme esquerdo. O cólon descendente é
retroperitonial secundário e o sigmóide é intraperitonial. Ao nível de S3, o cólon sigmóide passa a chamar-se
reto.
O apêndice cecal é sede freqüente de infecções (apendicite), pois é uma estrutura fechada cuja porta de entrada
é a mesma de saída. Então, quando ela se obstrui, o apêndice incha, colabando as veias e as artérias e provocando a necrose do tecido.
A camada muscular longitudinal externa do intestino delgado no intestino grosso está disposta em forma de
fitas chamadas de tênias do cólon. As tênias fazem o intestino grosso ter esse aspecto bocelado, cheio de sáculos, chamado de haustro. Há três tênias: a tênia anterior, que é livre; a tênia omental, onde está preso o omento
maior, situada anterior e superiormente; e a tênia mesocólica, onde está preso o mesocólon transverso (no colo
transverso) e que se situa anterior e inferiormente.
A mucosa do instestino delgado é pregueada (pregas coniventes) e a mucosa do intestino grosso é lisa, com
eventuais pregas ditas válvulas semilunares (pregas falciformes). A principal função do intestino grosso é absorver água. A porção externa do intestino delgado é lisa e a do intestino grosso é bocelada (haustros). A parede
do intestino grosso é mais fina que a do intestino delgado e a sua luz é maior. No intestino grosso há pelotões
de gordura externamente revestidos por peritônio. São os apêndices epiplóicos, presentes em maior número nos
cólons descendente e sigmóide.
Vascularização
A vascularização da metade direita é dada pela artéria mesentérica superior.
Da artéria aorta, um pouco abaixo da terceria porção do duodeno, anteriormente e à esquerda, surge a artéria
mesentérica inferior, que dá os seguintes ramos: artéria cólica esquerda, que vai para a metade esquerda do cólon transverso e para o cólon descendente; artérias sigmóideas, que são duas ou três, sendo que a superior anastomosa-se com o ramo descendente da cólica esquerda; e a artéria retal superior.
A artéria cólica esquerda vai se bifurcar em um ramo que vai para baixo e se anastomosa com as artérias sigmóideas formando arcos vasculares, e em um ramo que vai para cima e se anastomosa com a artéria cólica média, formando um arco: o arco de Riolan.
A artéria da qual se originam os vasos retos chama-se artéria marginal e vai desde as anastomoses da artéria
cólica média, passando pela cólica esquerda, continuando pelas sigmóideas até próximo à artéria retal superior.
A anastomose cólica esqueda – cólica média comunica as artérias mesentéricas superior e inferior.
O intestino delgado é mais vascularizado que o intestino grosso.
Drenagem venosa
As veias têm o mesmo nome das artérias. A veia mesentérica superior drena o sangue da metade direita do intestino grosso e a veia mesentérica inferior drena o sangue da metade esquerda do intestino grosso atrave’s de
suas tributárias: veia cólica esquerda, veias sigmóideas e veia retal superior.
A inervação é igual à do intestino delgado.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
88
Drenagem linfática
É feita pelos seguintes grupos: linfonodos paracólicos, que estão marginando o intestino grosso; linfonodos que
acompanham as artérias (cólicos médios, sigmóideos, etc.); e linfonodos mesentéricos superiores e inferiores,
para onde drenam os grupos de linfonodos anteriores.
O apêndice cecal encontra-se no pólo cecal e é aí que ocorre o encontro das três tênias do cólon. É vascularizado pela artéria apendicular (ramo da íleo-cólica, que é ramo da mesentérica superior). Para encontrar o apêndice
segue-se a tênia livre até o seu final. As regiões mais comuns de encontrá-lo é a retro-cecal e a pélvica. O apêndice cecal é um órgão linfóide.
Sistema porta
O sistema porta é uma veia interposta entre duas redes de capilares. No caso do sitema porta-hepático, uma rede
capilar está nos intestinos e a outra rede está dentro do fígado.
A veia porta hepática é formada pela união das veias mesentérica superior e lienal, que recebe a veia mesentérica inferior. Também pode ser formada pela união da veia mesentérica superior com o tronco esplênico mesentérico.
As veias mesentérica superior, mesentérica inferior, esplênica e renal esquerda formam o quadrado de Rogie.
No centro desse quadrado está saindo a artéria mesentérica superior. O sistema porta leva todo o sangue que é
colhido do tubo digestório para o interior do fígado (onde é metabolizado) e, após, é recolhido para a circulação
geral através das veias hepáticas, indo para a veia cava inferior.
Existem anastomoses porto-cava (porto-sistêmicas).
A primeira é através do esôfago, pelo plexo venoso submucoso. Uma parte drena para a veia gástrica esquerda
que vai para a porta e outra parte vai para o sistema ázigos e daí para a cava superior. Quando ocorre obstrução
do fígado ocorrem as varizes esofágicas.
A segundo é através de uma das tributárias da veia mesentérica inferior, que é a veia retal superior. Ela, por sua
vez, comunica-se com as veias retais médias e inferiores, que drenam para a ilíaca interna, que vai para a cava
inferior. Quando ocorre obstrução do fígado, essas veias incham e provocam as hemorróidas.
A terceira é em torno do umbigo, onde há veias paraumbilicais. Essas veias possuem comunicação com veias
que drenam a parede ântero-lateral do abdome e que são tributárias das veias epigástricas superficiais, que drenam para a veia femoral, que vai para a veia ilíaca, que vai, por sua vez, para a veia cava inferior.
A quarta é pelas veias retro-peritoniais, que drenam par as veias mesentéricas superiores ou inferiores, que vão
para a veia porta e drenam também para a cava inferior ou para a ilíaca externa, que vai para a cava.
Rim
O rim tem como função a uropoese (produção de urina) e a regulação da excreção de produtos do metabolismo,
como a uréia, por exemplo. Por esse órgão transitam, por dia, duzentos litros de sangue, sendo formados apenas
entre um e dois litros de urina. O rim faz, portanto, a regulação da homeostase.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
89
Os rins estão situados no retroperitônio, na fossa lombar e dentro de um estojo chamado de loja renal. O rim
direito é mais baixo que o rim esquerdo (assimetria normal de posição), pois o fígado está do lado direito.
Esse órgão possui a forma de um grão de feijão e cor vermelho-amarronzad a. É uma víscera macissa, possuindo uma cápsula, um parÊnquima e um estroma. Tem duas margens: lateral (conveza) e medial (côncava), na
qual está o pedículo renal. Tem também duas extremidades que separam as margens: superior (pólo superior) e
a inferior (pólo inferior). Apresenta, ainda, duas faces: anterior e posterio.
O pedículo renal entra no rim através do hilo renal e penetra no parênquima por meio do seio renal, que possui
uns dois centímetros.
Apresenta como elementos de sustentação a fáscia transversalis que, à medida eu ela se aproxima da extremidade superior do rim, se delamina em lâmina posterior (retro-renal) ou de Zuckerkandle e lâmina posterior. Entre o rim e as lâminas posterior e anterior há uma quantidade apreciável de gordura: a gordura peri-renal. Entre
a parede posterior e a lâmina posterior há mais gordura: a gordura para-renal ou corpo adiposo de Gerota. Ptose
renal é a queda do rim (abaixa sua posição) quando a pessoa emagrece bastante e consome a gordura de sustentação. A veia renal não tem muito papel na sustentação. As lâminas são fechadas acima pelo septo intersuprarrenorrenal, que separa o rim da supra-renal. Abaixo, as lâminas são abertas, pois, na vida embrionária, no pólo
inferior do rim, estavam situadas as gônadas, que descem e fazem uma invaginação no peritônio, deixando o
conduto peritôniovaginal.
As relações posteriores são iguais para os dois lados. A parte superior do rim se relaciona com o diafragma e
com a 12ª costela. As partes média e inferior relacionam-se, de lateral para medial, com o músculo transverso
do abdome, com o músculo quadrado lombar e com o músculo psoas maior. Os nervos ílio-hipogástrico e ílioinguinal transitam entre os músculos e a face posterior do rim.
Anteriormente, os rins se relacionam superiormente com a glândula supra-renal. Do lado direito, superiormente,
há o fígado e a 2ª e a 3ª porções do duodeno, inferior e lateralmente está o cólon ascendente e transverso na
flexura direita do cólon e, inferior e medialmente, alças de intestino delgado. O lado esquerdo se relaciona superiormente com o estômago e o baço, média e inferiormente com a flexura esquerda do cólon e com alças de
intestino delgado.
Interna e macroscopicamente o rim possui duas partes. A camada cortical possui grande população de néfrons
(unidade funcional onde se dá a filtração glomerular). A cortical penetra na medula formando as colunas renais
(de Bertin). A camada medular forma as pirâmides renais, que são raiadas. São os raios medulares. O ápice das
pirâmides está voltado para dentro do sistema coletor. É cheio de furos, chamada de zona crivosa. Os furos são
os canais coletores que desembocam no sistema coletor maior. Há treze a quinze pirâmides renais no interior da
medula, que vão desembocar nos cálices menores, que vão se unir e formar três cálices maiores (superior, médio e inferior). O conjunto desses cálices irá formar a pelve renal, que é uma dilatação do sistema coletor que
irá acabar continuando com o nome de ureter.
Vascularização
É dada pelas artérias renais direita e esquerda, que se originam da artéria aorta na mesma altura da artéria mesentérica superior (L1-L2) na sua face lateral. A artéria renal, antes de penetrar no seio renal, divide-se em quaSebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
90
tro ramos pré-piélicos (que passam na frente da pelve renal): superior, anterior e superior, anterior e inferior, e
inferior; e um ramo retro-piélico (que passa atrás da pelve renal): posterior.
Esses ramos dirigem-se para a medula originando as artérias interlobares, que estão entre as pirâmides renais e
irão contorná-las, sendo, nesse momento, chamadas de artérias arqueadas. As últimas, por sua vez, na periferia
da medula, irão originar as artérias interlobulares, que são precursoras das artérias aferentes. A vascularização é
do tipo segmentar e terminal (não há anastomoses entre os segmentos).
Segmentação
É dada pelas artérias. Se cortarmos um dos ramos da artéria renal, o segmento vascularizado por ela será necrosado. Na face anterior temos os segmentos superior, ântero-superior, ântero-inferior e inferior. Na face posterior
temos os segmentos superior (maior que inferior), posterior, e inferior.
Drenagem linfática
Dá-se para linfonodos lombares, que estão dispostos ao lado da aorta e junto à emergência das artérias renais.
Daí vai para a cisterna do quilo e circulação geral.
Inervação
A simpática vem do plexos plexos celíaco e mesentérico e da cadeia látero-vertebral, que formam o plexo renal,
enviando fibras que acompanham as artérias renais e suas bifurcações. A parassimpática vem do vago.
Pedículo renal
De anterior para posterior: veia renal, artéria renal e pelve renal.
De cima para baixo: artéria renal, veia renal e pelve renal.
Glândula supra-renal
É um par de glândulas que está situado nos pólos superiores dos rins (direito e esquerdo). Estão dentro da loja
renal, mas separadas dos rins por um septo de tecido conjuntivo: septo suprainterrenorrenal. Têm o formato de
pirâmide triangular, com a base voltada para baixo.
Relacionam-se posteriormente com o diafragma. A glândula direita relaciona-se anteriormente com a porção
nua do fígado, com a via cava inferior e com o duodeno. A glândula da esquerda relaciona-se anteriormente
com a bolsa omenta, com o pângreas e com os vasos esplênicos.
A glândula supra-renal é formada por dois terços de córtex, que secreta hormônios que regulam o metabolismo
energético e de minerais (glicocorticoides e aldosterona) e um terço medular, que secreta dois hormônios: a
adrenalina e a noradrenalina, que comandam os batimentos cardíacos, a dilatação da pupila, o peristaltismo, etc.
Essas glândulas não possuem fibras nervosas pós-ganglionares, chegando nelas apenas fibras pré-ganglionares.
Alguns autores consideram-na um grande gânglio do sistema nervoso simpático. Ela leva as fibras para o plexo
celíaco, que é um emaranhado de nervos situados em torno da artéria aorta. O córtex não é inervado, apenas a
medula.
Vascularização
Possuem rica vascularização. As artérias supra-renais superiores são ramos da artéria frênica inferior. As artérias supra-renais médias são ramos da artéria aorta e a artéria supra-renal inferior é ramo das artérias renais direita e esquerda.
Existem variações em que as artérias gonadais podem emitir ramos para a parte inferior da glândula suprarenal.
Drenagem venosa
Há apenas uma veia calibrosa que drena a glândula, e o local por onde sai essa veia chama-se de hilo da glândula supra-renal. Do lado direito, a veia supra-renal vai para a veia cava inferior. Do lado esquerdo, a veia suprarenal vai, juntamente com a veia frênica inferior, drenar para a veia renal esquerda.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
91
Ureter
O ureter inicia-se ao nível do estreitamento da pelve renal. É um tubo muscular, com luz, que possui de vinte a
vinte e cinco centímetros. Sai da pelve renal e passa pela frente do músculo psoas maior e, quando chega na
porção mais inferior do abdome, cruz pela frente dos vasos ilíacos, entra na pelve e chega à bexiga pela sua face
póstero-inferior. Apresenta movimentos peristálticos, fazendo a urina chegar até a bexiga.
Posteriormente, relaciona-se em o músculo psoas maior, com os vasos ilíacos e com a parede posterior da pelve. Anteriormente, o ureter direito relaciona-se com os vasos que vão até o cólon ascendente, com a raiz do
mesentério, com as alças intestinais e com os vasos gonadais direitos. Já o ureter esquerdo se relaciona anteriormente com os vasos cólicos esquerdos (mais superior), com as alças intestinais, com os vasos gonadais esquerdos e com o cólon sigmóide (mais inferior).
O ureter não possui calibre uniforme, tendo estreitamentos: o primeiro logo que deixa se der pelve renal, o segundo quando transita sobre os vasos ilíacos e o terceiro dentro da parede da beciga, na porção intra-mural.
Vascularização
É do tipo segmentar. Cada artéria que está próxima ao ureter emite ramos que, ao chegar ao ureter, dão ramos
superiores e inferiores. São elas a artéria renal, os vasos gonadais, a artéria ilíaca comum, a artéria vesical inferior e as artérias uterina na mulher e testicular no homem.
A drenagem venosa dá-se por veias de mesmo nome das artérias: veia renal, veias gonadais, veias ilíacas, veia
vesical e veias uterina e testicular.
Inervação
É feita pelo sistema nervoso autônomo simpático e parassimpático. A inervação dolorosa é dada por nervos que
emitem ramos ao longo do ureter, sendo, portanto, segmentar.
Cadeia látero-vertebral do simpático lombar
Não há o mesmo número de gânglios à direita e à esquerda. Antigamente se fazia muita simpatectomia, que é a
retirada de alguns gânglios lombares de pessoas possuidoras de doenças como a poliomielite ou então para provocar a vasodilatação dos membros inferiores (pois o parassimpático irá atuar).
Anteriormente e à direita, relaciona-se com a veia cava inferior. Do lado direito, a cadeira látero-vertebral do
simpático lombar tem a artéria aorta à sua direita.
Há dois, três ou quatro gânglios de cada lado (depende da pessoa) que emitem pequenos ramos que vão ser denominados de nervos esplâncnicos lombares, indo anastomosar-se com o plexo celíaco ao redor da aorta, fazendo parte do plexo aórtico e, mais inferiormente, participando do plexo hipogástrico.
Parede posterior do abdome
Músculo psoas
Origem: nos corpos vertebrais das vértebras lombares e nos discos intervertebrasi. Se faz através de arcos tendinosos que se prendem nas vértebras lombares.
Inserção: suas fibras convergem para um ventre muscular cilíndrico que atravessa a pelve, passa por baixo do
ligamento inguinal indo até o trocânter menor do fêmur.
Em 40% das pessoas há um músculo psoas menor, que está adiante do corpo do psoas e tem um longo tendão
que se insere na iminência íleo-púbica.
O músculo psoas maior irá se inserir junto com as fibras do músculo ilíaco, que está junto à fossa ilíaca do quadril, formando um músculo único, o músculo íleo-psoas.
Ação: é o mais potente flexor da coxa sobre o quadril. Responsável pela tração dos corpos lombares, fazendo,
nos atletas, a postura com lordose.
Inervação: dentro do músculo psoas se unem as fibras que irão formar o plexo lombar. O psoas é inervado pelos ramos anteriores do plexo lombar. O íleo é inervado pelo nervo femoral. Os ramos terminais do plexo lombar se exteriorizam nas margens lateral e medial e na face anterior do músculo psoas maior. Na margem lateral
há os nervo ílio-hipogástrico, ílio-inguinal e cutâneo lateral da coxa e femoral. Na face anterior está o nervo
gênitofemoral e na margem medial está o nervo obturador.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
92
Músculo quadrado lombar
Origem: na 12ª costela e nos processos transversos das vértebras lombares.
Inserção: ao longo da crista ilíaca.
Ação: quando isolada é a inclinação lateral da coluna; quando em conjunto auxiliam na extensão do tronco.
Inervação: ramos nervosos das raízes anteriores do plexo lombar.
Músculo diafragma
É o músculo que separa o tórax do abdome. Possui fibras radiadas que se entrecruzam na porção média do músculo, formando o centro tendinoso do músculo diafragma, que possui aspecto trifolhado e é muito resistente.
Origem: possui três origens. A porção anterior são duas fitas que se originam do esterno e vão em direção ao
centro tendíneo. A porção lateral tem as origens costais, que são as mais amplas. A porção posterior têm origens vertebrais. São dois feixes musculares chamados de pilares, que se inserem na coluna vertebral lombar,
adiante de L1 e L2 no lado esquerdo e até L3 no lado direito.
Entre os pilares do lado direito e esquerdo forma-se o arco tendinoso mediano (ligamento tendinoso mediano).
Essas inserções continuam desde a coluna lombar até o \ápice do processo transverso de L1, o arco que se forma aí é o arco tendinoso medial. Do processo transverso de L1 até a 12ª costela se forma o arco tendinoso lateral. O arco tendinoso mediano dará passagem para a artéria aorta e para o ducto torácico. O arco tendinoso medial dará passarem para o músculo psoas. O arco tendinoso lateral dará passagem para o músculo quadrado
lombar.
Ação: o músculo diafragma é o responsável por 75% da respiração, aumentando a cavidade torácica no sentido
crânio-caudal (inspiração).
Entre as origens costais e vertebrais, mais comumente à esquerda, na transição entre os arcos tendinosos medial
e lateral, existe uma parte frágil de músculo, formando o trígono vértebro-costal (de Boctalec), que pode ser
sede de hérnias abdominais para dentro do tórax (principalmente de estômago).
O músculo diafragma é subdividido em cúpula diafragmática direita, que é mais alta do que a esquerda, pois
abaixo dela está o fígado; centro tendinoso do diafragma, que está entre as cúpulas e nele está fixo o saco pericárdico; e cúpula diafragmática esquerda, que se relaciona com o fundo gástrico.
Inervação: é dada pelos dois nervos frênicos (C4). O nervo frênico direito cruza o centro tendinoso do diafragma junto à veia cava inferior. O nervo frênico esquerdo cruza o diafragma na porção muscular da cúpula
diafragmática esquerda.
O centro tendinoso possui três folíolos: um anterior, um direito e um esquerdo. Na junção do folíolo anterior
com o direito há o hiato da veia cava inferior em T8. A veia cava se fixa às paredes do hiato, fazendo ela sofrer
tração na inspiração e enviar seu sangue do abdome para o tórax. É o mais anterior. O hiato esofágico (T10)
está circundado pelo pilar direito, na porção muscular do diafragma, que ajuda a impedir o refluxo do alimento
no esôfago. O hiato aórtico (T12) está entre a coluna vertebral lombar e os pilares direito e esquerdo, no arco
mediano. É o mais posterior.
Outras estruturas que cruzam o diafragma posteriormente são a veia ázigos (à direita), a veia hemiázigos (à esquerda), os nervos esplâncnicos maior e menor e a cadeia látero-vertebral do simpático.
Os rins estão na frente dos músculos psoas e quadrado lombar e sua abordagem cirúrgica faz-se pela região
lombar. O diafragma é um músculo esquelético voluntário.
Vascularização do diafragma
É feita, principalmente, pelas artérias diafragmáticas inferiores ou frênicas inferiores, que são os primeiros ramos da artéria aorta abdominal; pelas artérias diafragmáticas ou frênicas superiores, que são ramos terminais da
artéria torácica interna; pela artéria músculofrênica, que é ramo terminal da artéria torácica-interna; e pela artéria pericárdio-frênica, que passa junto ao nervo frênico adiante do pedículo pulmonar e também irá originar as
artérias frênicas superiores.
Pelve
Formara por um conjunto de quatro ossos (bacia): dois ossos do quadril (anterior e lateralmente) que formam a
cintura pélvica, e o sacro e o cóccix (posterior). Há uma linha que delimita e divide a pelve em falsa pelve,
que pertence ao abdome e está situada entre as fossas ilíacas interna dos ossos do quadril, onde encontramos
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
93
parte do intestino delgado, do cólon sigmóide, a válvula íleo-cecal, etc.; e a pelve verdadeira, também dita
obstétrica, e está abaixo da linha, onde encontramos as vísceras pélvicas.
Essa linha divisória é a linha terminal e vai desde o promontório, passa pela asa do sacro, pela borda do osso
ilíaco, linha arqueada, crista pectínea e vai até a sínfise púbica.
Há uma continuidade entre a cavidade abdominal e a cavidade pélvica.
A sínfise púbica é uma articulação do tipo anfiartrose diartoanfiartrose que possui ligamentos: o ligamento
púbico superior e inferior (arqueado), que fica entre os ramos descendentes do púbis no ângulo sub-púbico e
conferem maior estabilidade à articulação.
Os ossos do quadril são irregulares, chatos e mais maciços e consistentes que os outros. Na face exopélvica tem
o acetábulo, a face glútea do osso ilíaco e o forame obturatório. A face endopélvica apresenta a fossa ilíaca,
a linha pectínea e a face auricular, onde se articula com o sacro. A borda superior apresenta a crista ilíaca
superior. A borda inferior apresenta o ramo ascendente do ísquio e o ramo descendente do púbis. Na borda anterior estão as espinhas ilíacas ântero-inferior e ântero-superior, entre as quais passa o nervo cutâneo
lateral da coxa; a eminência íleo-púbica, entre a qual e a espinha ilíaca ântero-inferior passa o músculo
íleo-psoas; a superfície e a crista pectínea e o tubérculo púbico. A borda posterior apresenta as espinhas
ilíacas póstero-superior e póstero-inferior, a espinha isquiática e o túber isquiático.
Ligamentos da pelve
Ligamento sacro-espinhal: é o mais anterior e vai desde a face anterior do sacro até a espinha isquiática.
Ligamento sacro-tuberal: é o mais posterior, mais longo e mais vertical. Vai desde a face posterior do sacro
até a tuberosidade isquiática.
Esses ligamentos foram os forames isquiáticos maior (sacro tuberal) e menor (sacro-espinhal) e limitam a
abertura inferior da pelve.
Pelo forame ciático maior passam o músculo piriforme, o nervo glúteo superior, a artéria glútea superior, a
artéria pudenda interna, a artéria glútea inferior, o nervo pudendo e o nervo ciático.
Pelo forame ciático menor passam o músculo obturado interno e o feixe vásculo-nervoso pudendo.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
94
Diferenças entre pelve masculina e feminina
O ângulo formado entre os ramos descendentes do púbis e a sínfise púbica (ângulo subpúbico) é maior nas
mulheres (obtuso) e menor nos homens (agudo), para proporcionar a saída do bebe.
Os homens possuem os ossos mais maciços e robustos com saliências mais pronunciadas. Nas mulheres, os
ossos são mais frágeis e translúcidos, sendo também mais móveis. Nas mulheres o sacro é mais largo, nos homens é mais estrito, alto e curvo. Nas mulheres a abertura superior da pelve é mais larga.
A pelve é angulada e está voltada para frente e para baixo, possuindo nas mulheres os diâmetros:
O diâmetro mais estreito da cavidade pélvica em que a cabeça do feto atravessa é o diâmetro obstétrico.
A abertura superior possui três diâmetros principais: ântero-posterior (conjugado), oblíquo e transverso.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
95
Existem quatro tipos de forma da abertura superior da pelve:
Ginecóide: arredondada, perfaz de 43 a 50% das pelves femininas. É a mais fácil para passar o bebê.
Andróide: em forma de coração.
Antropóide: alongada.
Platipelóide: achatada.
Vascularização
Artéria gonadal (ovariana nas mulheres e testicular nos homens): é ramo da artéria aorta, dois centímetros
abaixo da artéria renal.
Artéria retal superior: é a continuação da artéria mesentérica inferior.
Artéria sacral mediana: ramo da artéria aorta, um pouco antes da sua bifurcação.
Artéria ilíaca interna (hipogástrica): que é a mais importante e pode dar dois tipos de ramos, os intrapélvicos
e os extrapélvicos.
Ramos intrapélvicos: artéria glútea superior, artéria glútea inferior, artéria pudenda interna (dá a artéria retal
inferior) e artéria obturatória, que passa pelo canal obturatório.
Ramos intrapélvicos: subdivididos em parietais e viscerais.
Ramos parietais: artéria íleo-lombar e artérias sacrais laterais superior e inferior.
Ramos viscerais: divide-se em grupo anterior, grupo médio e grupo posterior.
Grupo anterior (urinário): artéria vesical inferior e artéria vesical superior (é o que sobrou da umbilical)
Grupo médio (genital): artéria vésicodeferencial, artéria prostática, artéria vaginal, artéria uterina.
Grupo posterior (digestório): artéria retal média.
A artéria ilíaca interna pode ser dividida em tronco anterior e posterior.
Tronco anterior: artérias obturatória, umbilical, retal média, uterina, vaginal, vesical inferior, vesicais superiores, pudenda e glútea inferior.
Tronco posterior: artérias íleo-lombar, sacrais laterais e glútea superior.
A ramescência é extremamente variável.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
96
Inervação
É dada pelos seguintes nervos:
Ciático (L4, L5, S1, S2 e S3).
Pudendo: contorna a espinha isquiática após ter saído da cavidade pélvica pelo forame ciático maior, depois
entra novamente na pelve pelo forame ciático menor e vai para o períneo. Inerva a genitália externa.
Plexo coccígeo: é formado por S5, Co1 e um pouco de S4.
Plexo sacral: ciático e pudendo, sendo o último mais importante.
Alguns ramos do plexo sacral comunicam-se com a cadeia látero-vertebral do simpático. O sistema nervoso
parassimpático é representado pelos nervos esplâncnicos-pélvicos, vindos do plexo sacral e irão formar o plexo hipogástrico inferior. Esse plexo vem como uma continuação do plexo celíaco. O sistema nervoso simpático também possui nervos esplâncnicos vindo de sua cadeira látero-vertebral. A pelve apresenta 4 a 5 gânglios
(mediais aos forames sacrais anteriores). Uma cadeira une-se ao gânglio de Walter (cocígeo, ímpar) no ápice do
cóccix.
Bexiga
É uma víscera oca situada na pelve. Quando cheia, pode acumular até 300 mL de urina, sendo variável de pessoa para pessoa. Quando está cheia, faz saliência para dentro da pelve e quando está vazia encontra-se achatada.
A sua face superior (relações: jejuno-íleo e sigmóide) é recoberta por peritônio, euqnato que a face inferior não
é recoberta por serosa.
Na bexiga há um entrelaçamento de fibras musculares em todas as direções na sua camada muscular. Chamamos essa musculatura própria de músculo detrussor. Ele é inervado por ramos do plexo hipogástrico (simpático e parassimpático), sendo que o parassimpático é que esvazia a bexiga.
Relações anteriores: sínfise púbica e espaço retro-púbico ou pré-vesical (fica entre a bexiga e o púbis), onde
encontramos uma rede venosa mergulhada em tecido conjuntivo.
A bexiga, quando vazia, tem a forma triangular e achatada e está abaixo da linha superior do púbis. Quando está
distendida, passa da linha superior do púbis e permite esvaziamento através de punções supra-púbicas.
Relações posteriores: no homem, o reto. Entre o reto e a bexiga, mais inferiormente, há a vesícula seminal, o
ducto deferente e uma porção da próstata.
A esse espaço entre o reto e a bexiga damos o nome de aponeurose próstato-peritonial de Denonvillier. Mais
superiormente, está o espaço reto-vesical (fundo de saco de Douglas).
Na mulher, temos o útero e a vagina (parede anterior), separada da bexiga pela fáscia retrovesical ou prévaginal. Atrás deles há o espaço vesico-uterino. Entre o útero e o reto há o espaço reto-uterino.
A mucosa da vagina é enrugada, exceto na porção triangular formada pelo ósteo uretral e os dois ósteos ureterais em que a mucosa é lisa. É o trígono de Liewtawd (vesical). Há uma saliência que vai de um ósteo ureteral a
outro, a prega interureteral. Há outra saliência no ósteo uretral: a úvula.
Vascularização
Artérias vesicais superiores: ramos da artéria umbilical, antes dela obliterar.
Artéria vesical média: ramo da artéria hipogástrica.
Artéria vesical inferior: na mulher é ramo da uterina ou vaginal, no homem é ramo da vésico-deferencial.
A drenagem venosa dá-se para o plexo venoso (plexo vesical) que se situa adiante e abaixo da bexiga, e daí vai
para a veia ilíaca interna.
A drenagem linfática dá-se para linfonodos ilíacos internos e externos, linfonodos inguinais e linfonodos hipogástricos.
Reto e canal anal
O reto é a última porção do intestino grosso. Inicia-se na altura de S3 até o músculo elevador do ânus, quando o
cólon sigmóide faz uma dobra para trás, denominada de flexura sacral.
Possui uma porção mais dilatada inferiormente que é a ampola retal. É composto pelas seguintes camadas:
serosa (peritônio) só na frente, fáscia retal (subserosa), muscular circular e longitudinal sem tênias, submucosa
e mucosa. A camada mucosa possui saliÊncias para o interior da sua luz denominadas válvulas retais, em núSebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
97
mero de três, chamadas válvulas de Houston: uma para a direita, também chamada de Kohlrausch, e duas para a
esquerda.
O canal anal é a porção final do reto. O reto possui a flexura sacral, que é o seu início. Ao nível do assoalho
pélvico (ou no diafragma urogenital) há outra dobra, para adiante, chamada de flexura pélvia.
Posteriormente o reto relaciona-se com o sacro e o cóccix, separados dele pela fáscia retro-retal. Anteriormente
nas mulheres se relaciona com a parede posterior da vagina e o colo do útero e nos homens com a aponeurose
próstato-peritonial, com o canal deferente e a próstata e a vesícula seminal. Superiormente relaciona-se com as
alças intestinais.
O reto transita pelo períneo e aí ele é dito canal anal. Há um espaço entre o ísquio e o reto: é a fossa ísquioretal, onde está transitando o feixe vásculo-nervoso pudendo.
O canal anal possui dois esfíncteres: o esfíncter anal interno, que é composto por musculatura circular involuntária; e o esfíncter anal externo, composto por musculatura circular voluntária. Também no canal anal há
saliências alongadas (de 5 a 10) que são as colunas retais ou anais de Morgagni, sendo que as suas porções
inferiores se unem formando as pregas anais. Entre cada duas colunas e uma prega forma-se um fundo de saco:
as valvas anais e os seios anais. Ao nível da base das colunas há uma troca de mucosa para epitélio sem pêlos.
A essa linha divisória dá-se o nome de linha pectínea. Abaixo dessa linha é o canal anal anatômico. A linha
pectínea também é dita linha anorretal. Um pouco mais abaixo do epitélio sem pêlos aparece o epitélio com
pêlos e a linha que os divide chama-se linha ano-cutânea.
Vascularização
Artéria retal superior (hemorroidária superior): é a continuação da artéria mesentérica inferior. Quando
chega ao reto, se bifurca em S3 ou S4 dando ramos à direita e à esquerda.
Artéria retal média: ramo da artéria ilíaca interna (hipogástrica).
Artéria retal inferior: ramo da artéria pudenda interna (canal anal).
A drenagem venosa é feita para plexos venosos superificais acima da linha pectínea que formam as hemorróidas. Através desses plexos venosos, as veias retais superiores anastomosam-se com as médias e inferiores,
porporcionando uma anastomose porto-cava, pois as veias retais superiores drenam para a mesentérica inferior (vai para a veia porta) e as veias retais média e inferior drenam para a veia ilíaca interna (vai para a cava,
ou vai para a pudenda que vai para a cava).
A drenagem linfática dá-se para linfonodos ilíacos (externos e internos), que drenam a porção mais alta do reto,
e para linfonodos inguinais e ilíacos, que drenam as porções média e inferior do reto.
Inervação
Dá-se pelo nervo hipogástrico inferior. O sistema nervoso simpático origina os nervos esplâncnicos lombares. O nervo pudendo inerva a parte mais externa do canal anal.
Genitália masculina
É composta por uma série de órgãos que têm por objetivo produzir o espermatozóide e conduzi-lo ao meio externo.
Testículo
É a gônada masculina onde são produzidos os espermatozóides. Origina-se na parede posterior do abdome (retroperitonealmente), logo abaixo do rim. Ele vai migrando dentro da cavidade abdominal até atingir a região
inguinal, onde irá atravessar o conduto inguinal para colocar-se na bolsa escrotal. Essa migração ocorre porque
ele possui uma temperatura ótima de funcionamento, que é mais baixa que a temperatura intra-abdominal. Possui, portanto, musculatura que faz ele se aproximar ou afastar do corpo, regulando a temperatura. Criptorquidia é a ausência da migração do testículo para a bolsa escrotal. Quando ele atravessa a parede ântero-lateral do
abdome, leva consigo os envoltórios dessa parede para a bolsa escrotal. Portanto, esta é uma evaginação da parede ântero-lateral do abdome e nela identificamos as camadas da parede e os envoltóprios não só do testículo,
como do funículo espermático.
O testículo é um órgão ovóide, consistente, revestido pela túnica albugínea (tecido conjuntivo denso, forte e
esbranquiçado) que emite septos conjuntivos dividindo o testículo em lóbulos. É aí que encontraremos os túbulos seminíferos (produzem os espermatozóides que irão para os túbulos contorcidos, tubos retos – em uma
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
98
zona chamada rede testicular, junto aos pólos superiores dos testículos – onde estão os ductos eferentes que
desembocam na cabeça do epidídimo).
O corpo do epidídimo está junto à borda póstero-lateral do testículo, facilmente palpável. A porção mais inferior é a cauda do epidídimo, de onde se reflete o ducto deferente, no pólo inferior do testículo.
Os espermatozóides produzidos no testículo são armazenados ao longo do epidídimo, no ducto epididimário,
onde o seu número é mantido.
O ducto deferente possui paredes musculares muito espessas. Estende-se desde o pólo inferior do testículo, na
bolsa escrotal, atravessa o canal inguinal penetrando na cavidade abdominal (entre o peritônio parietal e a parede lateral da pelve. Segue na parede lateral descendo até a proximidade do assoalho da bexiga aonde irá se unir
com o ducto excretor da vesícula seminal, formando o ducto ejaculatório. Os ductos deferentes contornam os
ureteres (na sua desembocadura na bexiga), tornando-se mediais às vesículas seminais.
É chamado de funículo espermático o ducto deferente; a artéria testicular (ramo da aorta em L2); a artéria
vésico-deferencial (ramo da ilíaca interna); o plexo pampiniforme, que cobre o funículo espermático e drena
para a veia testicular, que drena à esquerda para a veia renal esquerda e à direita para a veia cava inferior (varicocele são varizes no plexo); o ramo genital do nervo genito-femoral e os ramos do nervo ílio-inguinal.
O funículo espermático é contornado por estruturas da parede ântero-lateral do abdome. Entre elas podemos
destacar: prolongamentos das fibras musculares do músculo oblíquo interno, que irão formar o músculo cremáster; a fáscia espermática externa, que é a continuação das aponeuroses do músculo oblíquo externo; e a
fáscia espermática interna, que é a continuação da fáscia transversal.
Vesículas seminais
São glândulas tubulares que produzem grande parte do líquido seminal. É uma secreção espessa e lubrificante.
É um tubo longo (15 a 16 cm), enovelado, que fica junto à parede posterior da bexiga e está lateralmente à porção terminal (ampola) do ducto deferente. O ducto excretor da vesícula seminal une-se à porção afilada do
ducto deferente, formando o ducto ejaculatório. Essa união acontece dentro da espessura da próstata. O ducto
ejaculatório abre-se na uretra prostática.
Próstata
É a mais desenvolvida das glândulas da genitália masculina. O maior volume de líquido seminal vem da secreção prostática. É uma secreção líquida. É sede de doença mais freqüente no homem adulto (hipertrofia, tumores
malignos (2ª mais freqüente). Possui o aspecto de um tronco de cone, com a base voltada para cima e o ápice
descansando sobre o diafragma urogenital do períneo. Está fixa ao colo da bexiga, atravessada em toda sua extensão pela uretra prostática (dilatação prostática).
Na parede posterior da uretra prostática há uma saliência denominada de verumontanum (colículo seminal).
No seu centro há uma depressão: utrículo prostático (corresponde ao útero feminino no desenvolvimento embrionário). De cada lado há os óstios dos ductos ejaculatórios. Ao longo e lateralmente, na uretra prostática,
há os óstios dos ductos excretores da próstata (seios prostáticos, dos dois lados do veromontanum).
A próstata possui uma cápsula fibro-muscular, assim como toda via espermática, que se contrai no momento da
ejaculação.
Relação anterior: sínfise púbica.
Relação posterior: parede anterior do reto.
A próstata possui consistência lisa e elástica. Essa consistência muda nas doenças, por isso se faz exame de
próstata através de palpação da parede anterior do reto (toque retal).
Glândulas bulbo-uretrais (de Cowper)
Estão situadas na espessura do diafragma urogenital, no esfíncter externo da uretra. São em número de dois e
possuem o formato e tamanho aproximado de uma ervilha. Colaboram com uma secreção que vai enriquecer o
sêmen. Possuem ductos excretores longos que desembocam na uretra peniana.
Pênis
Está preso no períneo pela sua raiz, no chamado espaço superficial do períneo. A raiz do pênis é formada pelos
dois corpos cavernosos que estão fixados nos ramos ísqui-púbicos dos ossos da bacia e por uma porção ímpar
mediana – bulbo do pênis – que está presa ao centro tendínoso do períneo.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
99
Os corpos cavernosos e o bulbo são contornados por musculatura responsável pela compressão dessas estruturas. São formados por tecido erétil, todo trabeculado. Adiante da raiz está o corpo do pênis, que é formado pela
fusão dos dois corpos cavernosos e pelo prolongamento do bulbo esponjoso central e anteriormente. O bulbo
esponjoso se dilata anteriormente, formando a glande, de aspecto cônico, que se posiciona sobre a extremidade
anterior dos corpos cavernosos. No centro da glande está o óstio externo da uretra.
O pênis é recoberto por pele frouxa, sem gordura na fáscia superficial, assim como a bolsa escrotal. Essa pele
irá se fixar atrás da glande em um estreitamento chamado de colo do pênis. Com isso, há uma prega de pele que
sobra e pode cobrir parcial ou até totalmente a glande peniana e é denominada prepúcio. O prepúcio possui uma
prega que se fixa na glande ventralmente: é o frênulo do prepúcio, que se prolonga lateralmente e prende-se ao
longo do colo da glande.
O colo do pênis (ou da glande) é a sede mais freqüente das lesões traumáticas ou infecciosas venéreas (cancro
mole, herpes). O frênulo do prepúcio também é bastante lesado e pode ser rompido por ocasião do ato sexual. A
uretra peniana atravessa todo o corpo esponjoso, desde o bulbo esponjoso até a glande.
Fimose é uma doença caracterizada pela impossibilidade de expor a glande do pênis, pois a abertura do prepúcio é muito estreitada. É corrigida cirurgicamente, a fim de não causar infecções na glande. A retirada do prepúcio é denominada circuncisÃo ou postectomia. A parafimose ocorre quando há um estrangulamento da
glande por ocasião de uma ereção da pessoa que tem fimose.
Os corpos cavernosos e o corpo esponjoso são cobertos por uma fáscia superficial. Abaixo dela tem tecido fibroso esbranquiçado: a túnica albugínea (como no testículo). A fáscia superficial possui algumas fibras musculares lisas, sendo chamada de músculo dartos. Esse músculo também está presente na bolsa escrotal e é importante no mecanismo da termorregulação.
O tecido erétil é todo trabeculado e recebe sangue através das artérias que estão no centro dos corpos cavenosos
e no corpo esponjoso. Quando há estimulação erótica o sistema nervoso autônomo parassimpático faz as artérias permitirem o fluxo sanguíneo que enche os corpos cavernosos e esponjoso e tem-se a ereção do pênis. O
sistema nervoso simpático é responsável pela ejaculação. A inervação sensitiva é dada pelo nervo pudendo.
A vascularização do pênis é feita pelas artérias dorsais do pênis, que originam as artérias profundas (cavernosas). Atravessando o corpo esponjoso estão as artérias bulbo-uretrais. A artéria dorsal do pênis é ramo da artéria
pudenda.
A drenagem venosa dá-se para as veias dorsal superficial (geralmente drena para a veia safena), superficial lateral e dorsal profunda (atravessa a sínfise púbica e drena para as veias do espaço de Ketzwes), que drenam para a
veia pudenda.
A uretra masculina apresenta um estreitamento no colo da bexiga, a dilatação prostática, o estreitamento membranoso (diafragma urogenital), a dilatação do bulbo, o estreitamento peniano, a fossa navicular (maior dilatação) e o estreitamento do meato (menor dilatação).
Genitália feminina
Ovário
Possui a forma ovóide com pólo superior, pólo inferior, face medial, face lateral, borda posterior (livre) e borda
anterior (está presa a uma dobra de peritônio chamada ligamento largo). O ovário é parcialmente recoberto por
peritônio, sendo uma víscera (a única) realmente intraperitonial, pois está dentro da cavidade peritonial.
Tem a cor esbranquiçada e uma região amarelada: o corpo lúteo, fruto da expulsão de um óvulo.
O ovário está preso por várias estruturas: o ligamento tubo-ovariano vai do pólo superior do ovário até a tuba
uterina, o ligamento próprio do ovário (útero-ovariano) vai do pólo inferior do ovário até o ângulo do útero,
o mesovário prende a borda anterior do ovário ao ligamento largo, e o ligamento suspensor do ovário possui
os vasos gonadais. Existe um ligamento que vai desde o ligamento largo até a tuba uterina: é o mesosalpinge.
A face lateral do ovário está junto à parede da pelve em uma depressão dita fosseta ovariana, relacionando-se
com operitônio parietal da pelve verdadeira. Adiante dela está o ligamento largo, acima está a trompa e atrás os
vasos hipogástricos. A face medial relaciona-se com alças jejuno-ileais.
O ovário possui, internamente, duas camadas: a medular e a cortical. Na cortical estão localizados os folículos
ovarianos, que vão formar os óvulos. Além disso, o ovário vai produzir dois tipos de hormônios: estrógenos e
progesterona, que têm por função produzir as características sexuais secundárias femininas (mamas, etc.) e preSebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
100
parar o endométrio do útero para receber o óvulo fecundado. Se não ocorrer fecundação, há descamação do
endométrio e a mulher menstrua.
Vascularização
No mesovário há os vasos que levam a vascularização para o ovário.
A artéria ovariana é ramo da artéria aorta. Penetra no ligamento suspensor do ovário (prende o ovário até a
bainha do músculo psoas maior) e vai para o mesovário. Também passa por trás do ligamento tubo-ovariano. A
artéria ovariana, ao passar pelo ligamento tubo-ovariano, dá um ramo: a artéria tubária externa, que vasculariza a tuba uterina. A artéria tubária interna origina-se da artéria uterina, que se anastomosa com a artéria ovariana.
A drenagem venosa dá-se para veias ovarianas. A veia ovariana esquerda drena para a veia renal esquerda e a
veia ovariana direita drena para a veia cava inferior.
Tuba uterina
As tubas uterinas ligam o útero até o ovário. É um tubo oco, que possui quatro porções: intra-mural (atravessa
a parede uterina), istmo da tuba uterina (mais afilado), ampola da tuba uterina (mais dilatada) e pavilhão (apresenta franjas ou fimbrias que captam o óvulo para dentro da tuba na ovulação. A fecundação ocorre geralmente na ampola. A tuba uterina tem uma abertura na cavidade uterina e outra na cavidade peritonial. Após
ocorrer a fecundação, o ovo progride através da tuba com o auxílio dos cílios existentes na sua mucosa pregueada e com a ajuda dos movimentos peristálticos, chegando até o útero, onde sofrerá nidação. Pode acontecer do
óvulo não atingir o útero depois de fecundado, desenvolvendo-se na tubauterina. É uma gravidez ectópica e o
feto deve ser retirado, pois não conseguirá crescer muito e poderá até matar a mãe.
A estratigrafia da tuba uterina se baseia em uma serosa (peritônio), uma camada muscular longitudinal externa
e uma circular interna, e uma mucosa pregueada e com cílios.
A vascularização é feita pelas artérias tubárias externa (ramo da artéria ovariana) e interna (ramo da artéria
uterina). A drenagem venosa é feita para a veia ilíaca interna e para a veia ovariana.
Útero
É um órgão muscular que tem a forma de um cone, cuja base é superior e o ápice inferior. Apresenta uma borda
superior e duas bordas laterais. A borda superior é chamada de fundo do útero. Tem um estreitamento chamado de istmo (quando não houver gestação). Acima do istmo é o corpo, abaixo é o colo do útero ou cérvix. Durante a gravidez, o istmo mistura-se com o corpo e desaparece, sendo chamado de segmento inferior (onde se
faz a cesariana).
Possui alguns ligamentos. O ligamento largo – que possui três dependências: mesovário, mesossalpinge e
mesométrio – fixa o útero até as paredes laterais da pelve. É uma dobra de peritônio que envolve o útero pela
frente e por trás. O ligamento uterossacral vai desde o istmo do útero até o sacro. O ligamento cardinal vai
desde o istmo até as paredes laterais da pelve. O ligamento redondo do útero passa pelo canal inguinal e vai
até o púbis.
Apesar desses ligamentos fixarem o útero, quem dá a verdadeira sustentação é o músculo levantador do ânus.
O colo do útero não se dilata na gravidez e sua luz, justmente com a luz da vagina, forma o canal cervical.
Possui três camadas. O perimétrio é o peritônio, que está frouxamente aderido às bordas laterais do útero e
firmemente preso ao seu corpo. O miométrio é uma camada muscular, onde podem se desenvolver miomas
uterninos. O endométrio varia conforme o estágio do ciclo menstrual e descama na menstruação.
O colo do útero está envolvido pela vagina em sua porção final: anteriormente se prende entre os dois terços
superiores e o terço inferior do colo; posteriormente se prende entre o terço superior e os dois terços inferiores
do colo. O espaço entre o colo e a vagina forma um fundo de saco e é chamado de fórnice da vagina. A sua
parte posterior é mais profunda e relaciona-se com o fundo de saco de Douglas (espaço reto-uterino).
No útero temos dois ângulos: o ângulo entre o corpo e o colo do útero chama-se flexão e faz anteflexão e retroflexão; o ângulo entre o eixo da pelve e o útero chama-se versão e faz anteversão e retroversão.
O óstio externo do útero muda conforme os seguintes tipos de mulheres: nulípara (nunca teve filhos, redondo
e pequeno), primípara (teve um filho, redondo e maior que o da nulípara), multípara (teve vários filhos, arredondado e bem maior).
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
101
A vascularização do útero é feita pela artéria uterina, que é ramo intrapélvico da artéria ilíaca interna (tronco
anterior). A 1,5 cm do istmo do útero ela cruza o ureter por diante e após tem um trajeto tortuoso pela borda
lateral do útero. A drenagem venosa dá-se para a veia uterina que vai para a veia ilíaca interna.
Vagina
É uma estrutura músculo-membranosa que vai desde o colo do útero (internamente) até a vulva (externamente).
Possui uma parede anterior e uma posterior que são praticamente acoladas. Ao nível do colo uterino a vagina
tem forma arredondada, ao nível da vulva tem forma verticalizada e entre o colo e a vulva é horizontalizada.
A vagina tem três camadas: adventícia, muscular (maior parte longitudinal) e mucosa com pregas transversais
ditas criptas vaginais.
A vascularização da vagina é feita pela artéria vaginal, que pode ser ramo direto da artéria hipogástrica, da
retal inferior e da artéria uterina.
Genitália externa
É formada mais externamente pelos grandes lábios (que contêm gordura). Une-se anteriormente na comissura
dos lábios. Posteriormente eles não se unem e perdem-se no períneo. Adiante dos grandes lábios e sobre a sínfise púbica há umaregião elevada coberta de pêlos púbios chamada de monte de vênus (ou púbico) com gordura. Entre os grandes lábios e a coxa há o sulco genito-femoral. Por dentro dos grandes lábios há os pequenos
lábios (sem gordura). Na porção superior há duas partes: a superior chamada de prepúcio do clitóris e a inferior, chamada de frênulo do clitóris. A porção que está entre os pquenos lábios é o vestíbulo. É no vestíbulo que
se abrem a uretra e a vagina.
Na abertura da vagina, em mulheres virgens, há uma membrana: o hímen. Logo após a primeira relação sexual,
o que resta do hímem é denominado de nódulos hienais. Após a primeira gestação, é chamado de carúnculas
hienais.
Os bulbos esponjosos na mulher estão separados pela abertura da vagina e também são recobertos por músculo
bulbo-esponjoso. Os corpos cavernosos estão junto dos ramos ísquio-púbicos e irão se unir anteriormente para
formar o clitóris.
Na extremidade inferior do bulbo esponjoso há uma glândula: a glândula de Bartholis (glândulas vestibulares maiores), que desembocam na vagina, no sulco ninfo-himenal. Junto ao óstio uretral há as glândulas de
Skeme (em maior número). A uretra tem mais ou menos 4 cm e se abre anteriormente à vagina. O septo uretro-vaginal está entre a uretra e a vagina.
A inervação é feita pelo nervo pudendo.
Períneo
É a porção que forma o limite inferior do tronco na abertura inferior da pelve. Estuda-se na posição anatômica:
decúbito dorsal, coxas abduzidas e fletidas. Para os anatomistas os limites do períneo são, superiormente, a sinfise púbica, inferiormente, o ápice do cóccix e, lateralmente, as tuberosidades isquiáticas.
Situa-se na parte superior das coxas, na parte inferior dos glúteos e no monte púbico. Tem o aspecto de um losango, que pode ser dividido em dois triângulos: o trígono urogenital (anteriormente) e o trígono anal (posteriormente). A linha que os divide vai de um tuber isquiático a outro.
Trígono Anal
É o trígono posterior, onde se encontra o orifício anal e a ampola retal. A pele do orifício anal apresenta uma
série de dobras e pêlos.
A estratigrafia da região compõe-se pela pele; pela fáscia superficial do períneo; pela fáscia profunda do
períneo; pelo músculo esfíncter externo (ou estriado) do anus, que não tem importância significativa no mecanismo da defecação (esfíncter social); pelo músculo levantador do ânus, que vai atuar significativamente no
mecanismo da defecação e faz o assoalho posterior da pelve, juntamente com o músculo coccígeo.
Ele dá a sustentação às vísceras da pelve e tem a forma de um cone virado para baixo, apresentando três fascículos musculares: um grupo que vai desde a sínfise púbica até o cóccix (pubo-coccígeo), um grupo que vai
desde a sínfise púbica até a porção posterior do reto, onde se misturam contornando-o (pubo-retal, quando essas fibras relaxam o reto se retifica e ocorrre a defecação); e um grupo que vai do íleo ao cóccix (íleoSebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
102
coccígeo). O músculo coccígeo está atrás do músculo elevador do ânus e vai desde a espinha isquiática até o
cóccix.
O diafragma pélvico é formado pelo músculo levantador do ânus e pelo músculo coccígeo. A ação dos músculos é dar sustentação para as vísceras pélvicas. O músculo levantador do ânus tem como principal função atuar
na defecação.
Trígono urogenital
A estratigrafia da região compõe-se por pele, fáscia perineal superficial, fáscia perineal profunda e espaço
perineal superficial, que tem como limites superior a fáscia inferior do diafragma urogenital, e inferior a
fáscia perineal profunda. Esse espaço contém os seguintes elementos: bulbo esponjoso; com o músculo bulboesponjoso; corpos cavernosos, com o músculo íquio-cavernoso; músculo transverso superficial do períneo; e na mulher há as glândulas vestibulares maiores (Bartholin). Continuando a estratigrafia, temos o espaço perineal profundo, que corresponde ao diafragma urogenital e tem como limites superior a fáscia superior do diafragma urogenital; e inferior a fáscia inferior do diafragma urogenital. Esse espaço contém o
músculo transverso profundo do períneo e o músculo esfíncter estriado da uretra (relacionado com o mecanismo da micção: quando relaxa, urinamos). No homem há as glândulas bulbo-uretrais. O diafragma urogenital é formado pelo músculo transverso profundo do períneo e pelo esfíncter estriado da uretra.
Entre o trígono urogenital e o trígono anal, bem no centro, há um acúmulo de tecido fibroso e elástico chamado
de nódulo perineal ou centro tendinoso do períneo.
Na fossa ínquio-anal estão presentes os vasos hemorroidais inferiores (indo ao ânus) de cada lado, e os vasos
pudendos internos, que junto com o nervo pudendo e o nervo dorsal do pênis e do clitóris formam o canal pudendo, junto à borda medial do músculo obturador interno.
Quando a criança está com dificuldades de passar pela vagina, para mãe não lacerar o músculo levantador do
ânus, faz-se uma epistomia, que é um corte desse músculo. Após a passarem do bebê, reconstrói-se o músculo
levantador do ânus.
A fossa ísquio-anal comunica-se amplamente atrás do reto no espaço retro-retal. Essa fossa é sede freqüente de
abcessos (coleção de pus) que podem seguir dois caminhos: ir rompendo as estruturas e descendo até sair pela
pele, formando uma fístula cutânea; ou podem fazer um orifício na parede do reto, formando uma fístula anal.
No músculo levantador do ânus há duas fáscias: a fáscia superficial do diafragma pélvico e a fácia profunda do
diafragma pélvico.
Sebento Digital versão 2007 – © 2007 Alexandre Wahl Hennigen
103