Anexos
ANEXOS
W
337
Anexo 1- Exames de mama
Anexos
ANEXO 1
EXAMES DE MAMA
AUTO-EXAME DAS MAMAS
Inspeção em frente ao espelho
Observe a área que vai do pescoço até embaixo do seio e das axilas até
a parte externa dos ombros.
a) A mulher deve estar em pé, desnuda, braços estendidos ao longo do
tronco. Deve observar as mamas e estabelecer comparações de uma
para outra, em termos de tamanho, posição, cor da pele, retrações ou
qualquer outra alteração.
b) Em seguida, a mulher deve levantar os braços sobre a cabeça e fazer
as mesmas comparações (Figura A.1), observando se existe projeção de
massa tumoral; caso a mulher tenha seios
Figura A.1 - Inspeção em frente ao espelho
grandes, deverá levantá-los com ajuda das
mãos para ver a parte de baixo deles.
c) Colocar as mãos nos quadris, pressionando-os, para que fique salientado o contorno das mamas, faça isto de forma alternada, primeiro do lado direito e depois, do lado
esquerdo. Este procedimento evidencia
retrações, que podem sugerir a presença de
processo neoplásico.
d) Com as palmas das mãos juntas, levante os braços à altura do nariz.
Force uma palma contra a outra, de forma a endurecer os músculos da
região torácica, verificando alguma anormalidade que não foi detectada nas etapas anteriores.
A seguir deverá realizar a palpação da mama com o braço elevado até o
prolongamento axilar e com o braço posicionado ao longo do corpo para
o oco axilar.
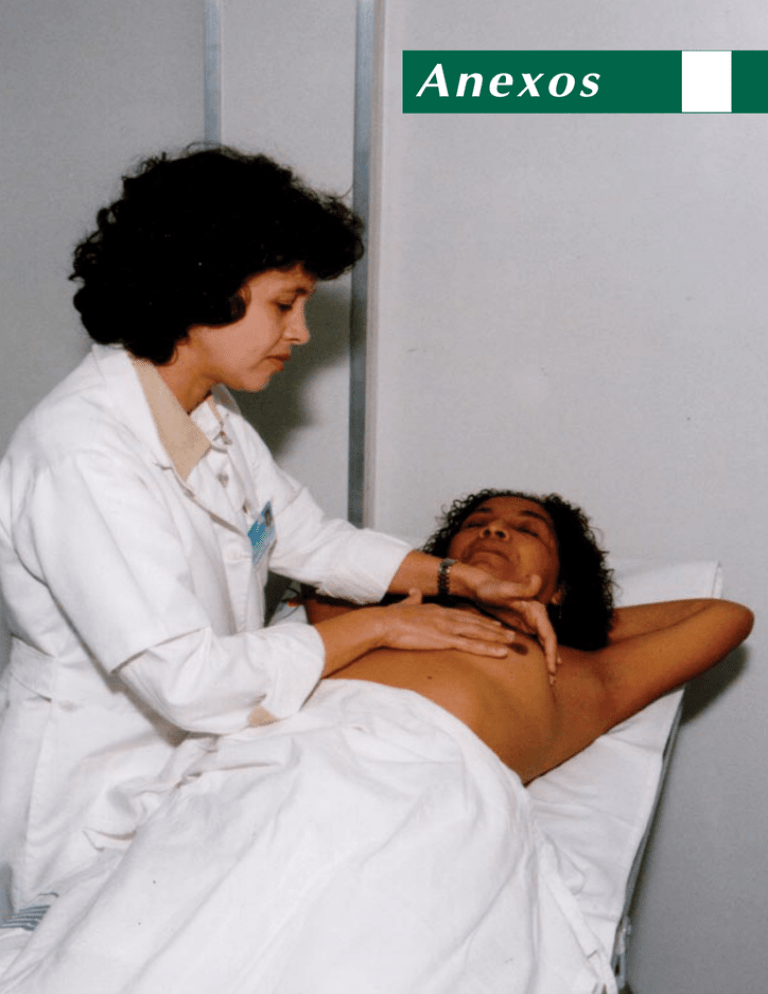
Palpação
Para realizar a palpação, a mulher deve
estar deitada com o ombro sobrelevado, conforme
Figura A.2. Assim, para examinar a mama esquerda, deve colocar sob o ombro esquerdo um travesseiro ou toalha dobrada, e, com a mão direita, realizar a palpação da mama esquerda. Procedimento
similar deve ser realizado para a mama direita.
Figura A.2 - Palpação deitada.
337
338
W
Ações de enfermagem para o controle do câncer
EXAME CLÍNICO DAS MAMAS
MOMENTOS PROPEDÊUTICOS
O exame clínico das mamas deve ser uma rotina realizada por um profissional (médico ou enfermeiro) na época do exame ginecológico e tem como
objetivo a detecção de neoplasia maligna ou qualquer outra patologia incidente. Ele requer momentos propedêuticos obrigatórios, mesmo que à simples
inspeção elas aparentem normalidade.
Inspeção
A inspeção deve ser feita com boa fonte de iluminação natural ou artificial. A mulher deve estar em pé ou sentada e deverá observar-se, primeiramente,
com os braços ao longo do tronco; posteriormente com os braços levantados;
finalmente, com as mãos nos quadris, pressionando-os, com o objetivo de salientar os contornos das mamas.
Atentar para:
• forma, volume e simetria das mamas e eventuais retrações nas mesmas;
• coloração e alterações da pele;
• aréolas e papilas.
Palpação
A palpação deve incluir a região axilar e a mama, desde a linha médioesternal até a clavícula e, lateralmente, até o início da região dorsal. Deve ser
realizada em dois momentos:
a) Mulher sentada - Palpar profundamente as cadeias linfáticas, com
atenção para as fossas supraclaviculares e regiões axilares.
Atentar para a presença de linfonodos e caracterizá-los.
b) Mulher deitada, ombro sobrelevado - Palpar a mama em toda sua extensão, a fim de sentir o parênquima mamário.
Atentar para a presença de nódulos e caracterizá-los.
Expressão
Esta é uma etapa subseqüente à palpação e permite detectar a presença
de secreção.
A presença de secreção papilar pode estar associada a processo inflamatório ou a lesão benigna ou maligna.
Atentar para a presença e características da secreção, se purulenta,
serosa, sanguinolenta ou cristalina, que deve ser coletada e encaminhada para
exame citopatológico, especialmente quando for espontânea.
As secreções cristalinas estão mais associadas ao câncer e as secreções
sanguinolentas aos papilomas.
Anexos
ANEXO 2
EXAMES DE COLO DO ÚTERO
COLETA DO MATERIAL PARA EXAME COLPOCITOLÓGICO
Cabe enfatizar que, para a boa qualidade da coleta do material, é importante que se disponha de local e instrumental adequados para essa atividade,
bem como da capacitação técnica necessária.
Material necessário para a coleta
• Avental para uso da paciente;
• luvas de vinil, ginecológica, ou luvas de látex;
• espéculos de tamanhos pequeno, médio e grande;
• pinça de Cherron;
• espátula de Ayre;
• escovinha do tipo Campos-da-Paz;
• lâminas de vidro com extremidade fosca;
• frasco porta-lâmina ou caixa para transporte;
• requisição do exame;
• lápis grafite.
No dia do exame (médico ou enfermeiro)
O profissional que irá realizar a coleta deverá conversar com a paciente
antes de iniciar o procedimento, preparando-a psicologicamente. Deve também
obter algumas informações que garantam a validade do exame como, por exemplo, certificar-se de que a mulher está em condições de realizar o exame e se ela
cumpriu as orientações dadas previamente.
A paciente deverá ser encaminhada, antes do exame, ao banheiro, para
esvaziar a bexiga e vestir um avental apropriado para o procedimento.
a - Preparo da lâmina e do frasco
A lâmina e o frasco que serão utilizados para colocar o material a ser
examinado devem ser preparados previamente:
• Escrever as iniciais do nome da mulher e o número do seu prontuário,
com lápis preto ou grafite, na extremidade fosca da lâmina.
• Escrever o nome completo da mulher em fita adesiva de papel, que
deverá ser fixada ao redor do frasco onde será colocada a lâmina.
O frasco porta-lâmina mais indicado é o de rosca, pois diminui a possibilidade de vazamento do álcool. A lâmina de vidro com extremidade fosca também é a mais indicada, pois facilita a identificação (Figura A3).
W
339
Anexo 2 - Exames de colo do útero
340
W
Ações de enfermagem para o controle do câncer
Figura A.3 - Lâmina de vidro com extremidade fosca e
caixa porta-lâmina.
b - Realização da coleta
Para a realização da coleta, a mulher deve ser colocada na posição ginecológica, o mais confortável possível.
• O profissional procede à lavagem e secagem das mãos.
• Calça as luvas.
• Coloca-se o espéculo, que deve ter o tamanho escolhido de acordo
com as características perineais e vaginais da mulher a ser examinada
(pequeno, médio ou grande). Não devem ser usados lubrificantes, pois
estes podem interferir na qualidade do esfregaço; em casos selecionados
pode-se usar soro fisiológico.
• O espéculo deve ser introduzido suavemente e de maneira que o colo
uterino fique exposto completamente conforme Figura A4 , o que é indispensável para a realização de uma boa coleta. Nessa fase do exame, é de grande importância a observação e descrição das características do colo do útero, o que deve ser anotado na requisição do exame
e no prontuário, assim como as informações referentes à citologia anterior, caso essa já tenha sido realizada.
Figura A.4 - Exposição do colo do útero.
Anexos
Os dados da inspeção do colo da mulher são muito importantes para o
diagnóstico citopatológico e facilitam muito o trabalho do técnico que "lerá" a
lâmina. É importante o correto preenchimento das informações obtidas.
Caso o enfermeiro ou o profissional, ao inspecionar o colo, observe uma
lesão tumoral (sugestiva de carcinoma invasor), deverá encaminhar a paciente
ao ginecologista ou solicitar seu parecer para encaminhamento à colposcopia,
independentemente do resultado da citologia.
É indicada a coleta dupla, endo e ectocérvice do material cérvico-uterino
distribuído em uma única lâmina.
O material mais adequado para este procedimento é a espátula de Ayre e
a escovinha Campos-da-Paz (Figura A5).
Figura A.5 - Espátula de Ayre e a escovinha Campos-da-Paz.
Este procedimento facilita, agiliza e aumenta a capacidade operacional
do laboratório, pois melhora o rendimento do citotécnico que faz o rastreamento
das lâminas. Este profissional (técnico) passaria a ler somente uma lâmina por
pessoa ao invés de duas ou três, porém alguns procedimentos devem ser observados e padronizados.
A lâmina de boa qualidade tem de conter os três tipos de epitélio a saber:
• Epitélio pavimentoso estratificado, isto é, epitélio com várias camadas
celulares, o que o torna mais resistente, encontrado na parte externa do
colo uterino em contato com a vagina;
• Epitélio cilíndrico ou glandular, encontrado na endocérvice, este epitélio
possui uma única camada de células, sendo, portanto, mais frágil;
• Epitélio metaplásico - A junção do epitélio pavimentoso estratificado
com o epitélio cilíndrico ou glandular é chamada junção escamocolunar
(JEC) e é encontrada normalmente dentro do canal cervical, nas mulheres após a menopausa e em meninas pré-púberes, e na ectocérvice,
durante a vida reprodutora da mulher. Neste caso, o epitélio cilíndrico
fica em contato com o meio vaginal, que é mais hostil.
Por esse motivo, algumas células endocervicais passam a imitar as células escamosas, para se adaptarem ao meio, num processo de transformação denominado metaplasia escamosa. A área em que esse processo acontece é chamada zona de transformação e é onde se originam a maioria das neoplasias
intra-epiteliais e o carcinoma invasivo do colo uterino.
W
341
Anexo 2 - Exames de colo do útero
342
W
Ações de enfermagem para o controle do câncer
A presença de células cilíndricas endocervicais no esfregaço é considerada, pela maioria dos autores, como necessária para uma avaliação citooncótica
mais precisa, diminuindo muito a possibilidade de falsos-negativos.
Figura A.6
Coleta da Ectocérvice
Para obtenção do material da ectocérvice, utilizase uma espátula de madeira do tipo espátula de
Ayres, que possui uma extremidade arredondada
e a outra com uma reentrância que estabelece uma
boa relação anatômica com a superfície do colo
uterino, facilitando, assim, a coleta de toda a
ectocérvice (Figura A6).
O material é coletado com um movimento giratório de 360 graus em torno do orifício cervical, para
que toda superfície do colo seja raspada e representada na lâmina.
Figura A.7
Confecção do Esfregaço da Ectocérvice
A distribuição do material na lâmina deve ser feita
da seguinte forma:
- Após a coleta, esse material deve ser distendido
de maneira uniforme, no sentido transversal, na metade superior da lâmina (próximo da área fosca),
previamente identificada com as iniciais da
mulher.
- Esfregaço ectocervical na porção superior da lâmina, próximo da parte fosca (Figura A.7).
Figura A.8
Coleta da Endocérvice
Para a coleta do canal cervical deve-se introduzir
uma escovinha Campos-da-Paz e fazer um movimento giratório de 360 graus (Figura A.8); colocar
o material retirado da endocérvice na metade inferior da lâmina, no sentido longitudinal; distender
todo o material sobre a lâmina, de maneira delicada, para a obtenção de um esfregaço uniformemente distribuído, fino e sem destruição celular, sendo
imediatamente fixado, por imersão em álcool.
W
343
Anexo 2 - Exames de colo do útero
Anexos
Confecção do Esfregaço Endocervical
Figura A.9
O uso da escovinha do tipo Campos-da-Paz
já demonstrou ser de maior eficácia em relação ao
cotonete utilizado para retirada de material
endocervical.
Uma outra forma de distribuição dos materiais ecto e endocervical é distendê-los por toda a
superfície da lâmina, superpostos, com o cuidado
de não deixar o esfregaço muito espesso, o que poderia prejudicar a qualidade da leitura da lâmina
(Figura A.9).
A amostra de fundo de saco vaginal não é recomendada, pois o material
aí coletado é de baixa qualidade para o diagnóstico oncótico, a não ser em
mulheres submetidas a histerectomia total.
Fixação do Esfregaço
O esfregaço obtido deve ser imediatamente fixado para evitar o
dessecamento do material a ser estudado. Imediatamente após a fixação, a lâmina deve ser embalada, de modo a poder ser enviada ao laboratório para análise.
São dois os possíveis métodos de fixação de lâminas; cada um deles necessita de uma forma de embalagem adequada. São eles:
- Fixação com álcool a 96%
Figura A.10
Coloca-se a lâmina com o esfregaço dentro do frasco com álcool a 96% em quantidade
suficiente para que todo o esfregaço seja coberto (Figura A.10).
Fecha-se o recipiente cuida-
dosamente; ele é então envolto pela requisição
de citologia, dobrada e presa com um elástico
de escritório (Figura A.11).
Figura A.11
Remessa do material para o laboratório
Os exames devem ser enviados ao laboratório, o
mais breve possível, para que o tempo entre a coleta
e o resultado não seja prolongado desnecessariamente.
344
W
Ações de enfermagem para o controle do câncer
- Fixação com spray
Figura A.12
Borrifa-se a lâmina, imediatamente após a coleta, com spray fixador,
a uma distância de 10 cm (Figura A.12).
O acondicionamento da lâmina deve ser
providenciado logo a seguir à coleta
(Figura A.13).
Figura A.13
Remessa do material para o laboratório
Os exames devem ser enviados ao laboratório, o mais breve possível, para que o
tempo entre a coleta e o resultado não seja
prolongado desnecessariamente.
Anexos
ANEXO 3
EXAMES DE PELE
AUTO-EXAME DE PELE
Pode-se aumentar as chances de encontrar um câncer de pele através de
um simples auto-exame da pele todo o mês.
O melhor momento de se fazer um auto-exame da pele é após o banho.
Deve ser feito em ambiente bem iluminado e com auxílio de dois espelhos:
• inspecione completamente todas as partes do corpo, desde a cabeça
até os pés, sem deixar de observar minuciosamente todas as áreas, principalmente as mais expostas ao sol, como rosto, mãos, antebraço e pés;
• com o auxílio de dois espelhos observe toda a
área dorsal das costas, região glútea, coxas e
1
pernas;
• explore as áreas laterais do corpo, desde o pescoço até o final das pernas;
• explore também as partes internas das coxas,
genitálias, a planta dos pés e por último, examine o couro cabeludo (Figura A.14).
Figura A.14
2
4
6
7
5
3
8
Caso observe qualquer alteração procure o posto
de saúde mais próximo de sua residência.
W
345
Anexo 3 - Exames de pele
346
W
Ações de enfermagem para o controle do câncer
- O que deve ser observado no auto-exame da pele?
• Pintas, verrugas (de nascença ou não), nódoas e crostas.
• Fique atento às lesões que sofrem modificações de aspecto, espessura,
superfície, cor, tamanho, prurido ou sangramento.
• Especial atenção às pintas e verrugas negras.
EXAME CLÍNICO DE PELE
O profissional deve examinar o paciente em ambiente bem iluminado;
inspecionar completamente todas as partes do corpo, desde a cabeça até os pés,
sem deixar de observar minuciosamente todas as áreas, principalmente as mais
expostas ao sol, como rosto, mãos, antebraço e pés.
• Observar toda a área dorsal das costas, região glútea, coxas e pernas.
• Examinar as áreas laterais do corpo, desde o pescoço até o final das
pernas.
• Examinar também as partes internas das coxas, genitálias, a planta dos
pés e, por último, o couro cabeludo.
Caso observe qualquer alteração encaminhe o paciente
ao Posto de Saúde mais próximo da residência dele.
• Agendar o paciente de risco para consultas periódicas.
• Encaminhar os casos de lesões suspeitas de câncer de pele para uma
Instituição especializada.
Uma regra útil no exame da pele é a Regra do ABCD.
Assimetria: dividindo uma pinta ao meio, uma metade não se parece
com a outra.
Bordas irregulares: bordas recortadas ou com fraca definição. As margens parecem um mapa do litoral.
Cor variada de uma área para outra. A pinta tem mais de uma cor como
sombras de marrom, preto, e às vezes brancas, vermelhas ou azuladas.
Diâmetro maior que 6 mm (diâmetro de um lápis).
Anexo 4 - Exames de boca
W
347
Anexos
ANEXO 4
EXAMES DE BOCA
AUTO-EXAME DE BOCA
Uma das estratégias importantes para obter-se o diagnóstico do câncer
de boca em fase inicial é o auto-exame da boca. Ele deve ser sistematicamente
ensinado nas atividades de educação comunitária, em uma linguagem fácil e
acessível à população.
O auto-exame da boca é um método simples de exame, bastando para
sua realização um ambiente bem iluminado e um espelho. A finalidade deste
exame é identificar anormalidades existentes na mucosa bucal, que alertem o
indivíduo e o façam procurar um dentista.
Passos
• Lave bem as mãos e a boca e remova as próteses
•
•
•
•
•
•
•
dentárias, se for o caso.
De frente para o espelho, observe a pele do rosto e
do pescoço. Veja se encontra algo diferente que não
tenha notado antes. Toque suavemente todo o rosto,
com as pontas dos dedos.
Puxe com os dedos o lábio inferior para baixo, expondo a sua parte interna (mucosa) (Figura A.15). Em
seguida, apalpe-o todo. Puxe o lábio superior para
cima e repita a palpação.
Com a ponta de um dedo indicador, afaste a bochecha para examinar a parte interna da mesma. Faça
isso nos dois lados.
Com a ponta de um dedo indicador, percorra toda a
gengiva superior e inferior.
Introduza o dedo indicador por baixo da língua e o
polegar da mesma mão por baixo do queixo e procure palpar todo o assoalho da boca.
Incline a cabeça para trás e abrindo a boca o máximo possível examine atentamente o céu da boca. Em
seguida diga ÁÁÁÁ... e observe o fundo da garganta
(Figura A.16). Depois, palpe com um dedo indicador
todo o céu da boca.
Ponha a língua para fora e observe a sua parte de
cima. Repita a observação, agora da sua parte de
baixo, com a língua levantada até o céu da boca. Em
seguida, puxando a língua para a esquerda, observe
o lado direito da mesma. Repita o procedimento para
o lado esquerdo, puxando a língua para a direita.
Figura A.15
Figura A.16
348
W
Ações de enfermagem para o controle do câncer
Figura A.17
• Estique a língua para fora, segurando-a com um pedaço de
gaze ou pano, e apalpe em toda a sua extensão com os dedos
indicador e polegar da outra mão.
• Examine o pescoço (Figura A.17). Compare os lados direito e
esquerdo e veja se há diferença entre eles. Depois, apalpe o
lado esquerdo do pescoço com a mão direita. Repita o procedimento para o lado direito, palpando-o com a mão esquerda.
• Finalmente, introduza um dos polegares por debaixo do queixo
e apalpe suavemente todo o seu contorno inferior.
EXAME CLÍNICO DE BOCA
O profissional especializado deverá realizar o exame clínico da seguinte
forma:
- Inspeção geral - Antes do exame da cavidade bucal, inspecionar a
face e o pescoço. Observar a mucosa dos lábios à procura de sinais,
manchas e feridas que sangram ou não cicatrizam; pesquisar assimetrias
faciais e cervicais e a presença de nódulos cervicais.
- Inspeção da boca - Observar os movimentos e a mucosa da língua e a
condição da mucosa bucal, em toda a sua extensão e localização
(regiões jugais, assoalho bucal, palatos, pilares amigdalianos, vestíbulo
e outros). Usar espátula de madeira ou espelho bucal para expor as
estruturas e gaze para tracionar a língua. Tentar visualizar a orofaringe,
através do rebaixamento da língua (uso de espátula ou articulação do
fonema 'A' prolongado ÁÁÁÁ..., pelo paciente examinado).
- Palpação - Usando luvas, procurar áreas de endurecimento mucoso em
todas as regiões e estruturas bucais e observar mobilidade dentária.
Sem luvas, palpar as regiões cervicais e bilateralmente. Caso identifique algumas anormalidades suspeitas de câncer, encaminhar o paciente a uma Instituição específica.
Atenção: O profissional deverá sempre ensinar o
paciente a realizar o auto-exame da boca.
Anexo 5 - Fisiopatologia da dor em câncer
Anexos
ANEXO 5
FISIOPATOLOGIA DA DOR EM CÂNCER
Receptores das terminações nervosas livres, presentes em praticamente
todo o corpo humano, são estimulados por substâncias algiogênicas, como a
liistamina, bradicinina, prostaglandinas, substância P, entre outras. Essas substâncias são liberadas em situações de trauma, inflamação ou isquemia tecidual.
O estímulo nociceptivo (doloroso) é conduzido por fibras do sistema nervoso periférico A-delta (mielínicas finas) ou C (amielínicas) até o como posterior
da medula, onde penetram a medula espinal. A maioria das fibras cruzam a linha
mediana da medula e ascendem pelos tratos ventrais espinotalâmico e neoespinotalâmico para a formação reticular do bulbo, ponte e mesencéfalo, tálamo
e córtex cerebral, onde ocorre a integração total da experiência dolorosa.
Antes de ascenderem, as fibras nociceptivas fazem inúmeras sinapses
com neurônios da substância cinzenta da medula, o que explica um dos mecanismos de dor referida (dor que se projeta em estruturas superficiais distantes
daquela que cobrem o órgão afetado).
São vários os mecanismos que explicam a dor no câncer. O primeiro
mecanismo envolve a ativação dos receptores periféricos da dor pelo tumor que
invade e infiltra os tecidos ou pela liberação de substâncias químicas como
epinefiina, histamina e prostaglandinas.
O segundo mecanismo envolve a injúria mecânica ou química do tecido
neural, resultando na geração de impulsos anormais aferentes.
O terceiro mecanismo é o resultado das alterações da atividade do sistema
nervoso autônomo, causada por alteração nos receptores perivasculares ou edema.
Ainda relativamente à abordagem da dor, os enfermeiros devem ter em
mente que os pacientes têm direito a ter sua dor aliviada; a dor não aliviada
acarreta sofrimento inútil para o doente, familiares, amigos e equipe de saúde.
Controle da dor
A dor é um sintoma muito freqüentemente associado ao câncer avançado.
Seu adequado controle, no entanto, é ainda um desafio. Ela é desumanizante,
acarreta grande desgaste físico e mental e provoca alterações de sono, de apetite,
psicológicas, sociais, levando o paciente a viver concentrado nela e, talvez,
despendendo os últimos meses de sua vida em grande sofrimento.
No entanto, com os conhecimentos atuais sobre analgesia e os mecanismos da dor provocada pelo câncer, é possível obter-se o seu alívio. A desinformação
dos profissionais de saúde a respeito do controle da dor, do uso de analgésicos e
outras drogas adjuvantes; a "aceitação", pelos profissionais, familiares e pacientes,
da dor como um "fato irremediável" que acompanha o câncer; a inadequada ou
inexistente avaliação sistemática do quadro de dor do paciente; a ausência ou
pequena disponibilidade de analgésicos potentes, entre outras, são algumas das
razões pelas quais muitos pacientes não experimentam o alívio da dor.
W
349
350
W
Ações de enfermagem para o controle do câncer
A compreensão do que seja dor tem-se modificado através dos anos. No
século XX, os pesquisadores introduziram no conceito de dor, além dos físicos,
os aspectos culturais, sociais, emocionais e de personalidade. A Sociedade
Intemacional para Estudos Sobre a Dor propõe que esta seja conceituada como
uma "experiência sensorial e emocional desagradável que está associada ou é
descrita em termos de lesões teciduais. A dor é sempre subjetiva. Cada indivíduo
aprende a utilizar este termo através de suas experiências juvenis traumáticas..."
Assim, a dor advinda de um mesmo tipo de lesão pode ser expressa e
tolerada de maneira muito diferente por duas pessoas. Por isso, diz-se que dor é
uma experiência pessoal, subjetiva. Só a pessoa que sente pode avaliá-la. A
resistência maior ou menor à dor não deve ser tida como bem ou mal, bravura ou
covardia, e sim como a resposta própria daquele indivíduo. Em pessoas muito
ansiosas ou deprimidas, a resistência à dor fica diminuída. Isto é particularmente
importante nos pacientes cancerosos, onde a própria doença, o medo da evolução da enfermidade e o medo da morte, a falta de um significado positivo da dor
(função de alerta) e de expectativa de alívio podem acarretar altos níveis de
ansiedade e depressão.
Sabe-se que dor, ansiedade e depressão andam juntas e formam um círculo vicioso. Quebrar esta cadeia ajuda a minimizar a dor. Assim, estar-se atento
e tentar controlar os fatores mentais e sociais que possam estar interferindo na
resistência à dor ajuda a minimizá-la.
Ainda relativamente à abordagem da dor, os enfermeiros devem ter em
mente que os pacientes têm direito a ter sua dor aliviada; a dor não aliviada
acarreta sofrimento inútil para o doente, familiares, amigos e equipe de saúde; e
a sociedade (paciente) tem um contrato com os profissionais de saúde no qual o
alívio da dor e do sofrimento é previsto. Assim, o parcial alívio da dor, quando o
total é possível, é também assunto da esfera ética.
Classificação da dor
Os tipos de dor experimentada pelo paciente com câncer podem ser:
Dor aguda
Ocorre em tempo definido, podendo ter início súbito associada com sinais objetivos e subjetivos por ativação do sistema nervoso simpático. É freqüente
no início da doença, com grau acentuado de sofrimento, exigindo rápido atendimento, como exemplo uma analgesia transitória ou terapia antineoplásica.
Dor aguda associada ao envolvimento tumoral
a - Infiltração tumoral óssea
- Dor do tipo constante e que intensifica durante a noite ou com a movimentação. Sensação surda de dolorimento, profunda, intensa, acompanhada ou não de dor reflexa, espasmo muscular ou mesmo de paroxismos de dor lancinante;
Anexo 5 - Fisiopatologia da dor em câncer
Anexos
- ocorre em alguns tumores ósseos e metástases ósseas.
b - Infiltração tumoral de vísceras
- Dor descrita como profunda, surda, dolorida ou compressiva. Pode ser:
paroxísticas e em cólica, acompanhada de náuseas, vómitos, alterações na pressão sangüínea e freqüência cardíaca. Resulta da distensão
ou irritação do intestino ou do fígado.
c - Infiltração de nervo, plexo ou meninges
- As lesões anoxais (nervos, raízes, plexos) podem resultar em
hiperatividade espontânea, potenciais de ação refletidos, correntes enfáticas, redução seletiva de aferência, liberação periférica de substâncias algógenas. Ocorre desequilíbrio entre os impulsos excitadores e
inibidores periféricos. Quando originada de lesão neural é chamada de
dor neuropática;
- descrita como dor tipo queimação, ardência, lancinante, tipo choques e
descargas elétricas ou em forma de parestesia;
- a plexopatia do plexo braquial é mais comum nos cânceres de pulmão
e mama. A dor intensa é fraqueza no dermátomo da inervação C8 - T1
são mais comuns no caso de invasão tumoral, enquanto que a fraqueza
de abdução do ombro e dos músculos flexores do braço é mais freqüente
após lesão produzida por radiação;
- a invasão em plexo lombar ocasiona sensação dolorida ou do tipo compressão radicular nos membros inferiores;
- invasão no plexo sacro acarreta dor intensa, constante, na região lombar, às vezes associada à perda da sensibilidade do períneo e disfunção
intestinal e vesical.
Dor aguda associada a procedimentos diagnósticos
a - Aspiração de medula óssea
- O ideal para o paciente seria que este procedimento fosse realizado
sempre sob sedação. São dores que alteram entre leves a moderadas
até severas dependendo do preparo do paciente e do seu limiar de dor.
b - Traumáticas e inflamatórias
- São as dores originadas periodicamente por punções venosas seriadas
para coleta de sangue venoso ou arterial (gasometria), instalação de
cateter venoso periférico; infiltração de soluções endovenosas no tecido subcutâneo. Ou também resultante de inflamação (flebite, celulite,
ulceração na pele, úlcera de decúbito e curativos dolorosos). Descritas
como extremamente incômodas ao paciente; o cateterismo nasogástrico,
fixação de drenos torácicos, extravasamento de secreções ácidas ou
irritantes à pele;
W
351
352
W
Ações de enfermagem para o controle do câncer
- aumento da dor associada à mudança para exames como mielografia e
ressonância nuclear magnética;
- em pacientes com lesões raquimedulares dolorosas evitar manipulação
brusca. Avisar os profissionais que realizarão o exame sobre a presença de dor. Se houver necessidade, realizar o exame sob sedação.
Dor aguda associada a terapia antineoplásica
- Dor pós-radioterapia;
- dor pós-quimioterapia;
- dor pós-operatória.
Dor de intensidade variada, podendo surgir como reação à lesão neural,
ganglionar, por edema ou como uma complicação pós-operatória com posterior
intervenção clínica e/ou cirúrgica.
Com o progresso ocorrido no tratamento dos tumores malignos na infância, houve um aumento considerável da possibilidade de cura. Atualmente, considerando-se todos os tumores, 70% das crianças acometidas podem ser curadas, se diagnosticadas precocemente e tratadas por equipes especializadas.
Porém, os cuidados paliativos se fazem necessários às crianças com câncer. O
tratamento paliativo deve ser instituído desde o diagnóstico e durante todo o
curso da doença, visando dar maior conforto ao paciente, cura e melhor qualidade de vida. O maior medo enfrentado pelos pais é que as crianças sofram
neste momento. É necessário desenvolver rotinas em consenso com a equipe
multidisciplinar para assegurar aos pacientes e parentes que o alívio de sintomas, e especialmente da dor, é possível na maioria dos casos.
As atividades como conciliar, sentar ou ser transportado para exames,
necessárias para o paciente operado, são causadoras de sofrimentos, dor e esforço muscular, portanto também requerem uma analgesia suplementar preventiva
nas 24 horas a fim de facilitar o desempenho funcional, a cooperação e evitar
futuras complicações.
Para os doentes que recebem doses de opióides (por via subcutânea,
intravenosa ou peridural) o acréscimo de medicações suplementares de analgesia
controlada pelo paciente permite o alívio de dor intensa ou insuportável.
O paciente pode ser monitorizado pelo grupo ou clínica de dor aguda
(Serviço de Anestesiologia).
Na monitorização da dor pós-operatória, os esquemas analgésicos
medicamentosos exigem do enfermeiro avaliação freqüente através do uso de
escalas analgésicas preconizadas pela Organização Mundial de Saúde com o
fim de facilitar a interrupção da analgesia gradativamente, sem problemas vinculados à Síndrome de Abstinência, ou à quantidade excessiva de narcótico.
Em caso de dor refratária aos analgésicos orais, lança-se mão de medidas alternativas para o alívio da dor como: aplicação morna, fria, massagem,
mudança de decúbito, entre outras.
Anexo 5 - Fisiopatologia da dor em câncer
Anexos
Dor crônica
Dor persistente, com início pouco definido podendo prolongar-se por mais
de seis meses. Está relacionada com a progressão da doença e é tratada como
doença. A abordagem da dor crônica é difícil, delicada, multifacetada, necessitando da intervenção de vários profissionais para um bom êxito.
Avaliação da Dor
A dor em crianças com tumores malignos está relacionada à doença, aos
procedimentos diagnósticos ou ao tratamento da neoplasia. Independentemente
da causa, a criança deve ser adequadamente tratada da sua dor.
Avaliação da Dor em Criança
Toda criança deve ser avaliada em termos de dor potencial, pois crianças
podem sentir dor sem que sejam capazes de verbalizar. Os seguintes tópicos
devem ser considerados:
• acreditar na queixa da criança;
• história e característica da dor;
• aspectos psicológicos e sociais;
• exame físico e exames de investigação (para estabelecer a causa da
dor);
• tratamento da causa primária.
Medida de Intensidade da Dor
- Auto-relato - Crianças com idade superior a 6 anos podem utilizar uma
escala analógica visual com números, faces ou cor, expressando a
intensidade da dor (Figura A.18);
Figura A.18 - Intensidade da Dor
- Observação comportamental - Menos fidedigna, é utilizada em criança
em fase pré-verbal ou com alterações cognitivas. Deve-se observar a
expressão facial, movimentos dos membros, choro, e o fato de que,
freqüentemente, a criança fica imóvel na cama quando sente dor.
- Medida fisiológica - A freqüência cardíaca, a pressão arterial e a
freqüência respiratória aumentam quando há dor e diminuem com a
ação de analgésicos.
W
353
354
W
Ações de enfermagem para o controle do câncer
Mecanismos da Dor
- Ao diagnóstico (início do tratamento), predomina a dor relacionada ao
tumor).
- Durante o tratamento, predomina a dor relacionada ao tratamento:
mucosite, membro fantasma, infecção, pós-operatório, procedimentos
(punção de medula óssea, punção lombar, retirada de cateter venoso
central e venopunção).
- Durante a recaída e na fase terminal, a dor volta a ser relacionada ao
tumor. O acometimento tumoral direto do osso, víscera oca ou nervos
pode ocasionar, respectivamente, dor somática, visceral ou neuropática.
A dor somática é tipicamente bem localizada, relacionada à doença
óssea primária ou metastática ou após incisão cirúrgica. A dor visceral
é mal localizada e resulta de infiltração, compressão, distensão ou
estiramento de víscera tumoral ou infiltração de nervos periféricos ou
de canal medular.
Normas para Tratamento Analgésico
Escada Analgésica
A prescrição de medicamentos para criança com dor é baseada na escada analgésica da OMS (Tabela A.1), por sua vez feita de acordo com a intensidade da dor.
Tabela A.1 - Escada Analgésica.
Opiáceos fracos: Codeína, Tramadol.
Opiáceos fortes: Morfina, Metadona, Fentanila.
Aspectos Importantes:
• O esquema analgésico deve ser rigorosamente seguido nos horários e
doses estipuladas. Nunca se deve esperar pelo aparecimento da dor
para usar analgésico. Não existem, assim, no contexto da dor do câncer, as prescrições "SOS", "EM CASO DE DOR", "SE NECESSÁRIO"...
• Não prescrever opiáceo forte + opiáceo fraco (ex.: morfina + codeína),
pois eles competem pelos mesmos receptores.
Anexo 5 - Fisiopatologia da dor em câncer
Anexos
• Derivados morfínicos como a meperidina NÃO devem ser prescritos
para uso crônico em doentes com câncer, pois o acúmulo do metabólito
tóxico, normeperidina, pode causar excitação do SNC, incluindo tremores e convulsões.
• É importante orientar os parentes da criança, para desfazer a idéia falsa
de que morfina é sinônimo de vício.
• A administração oral do analgésico deve ser usada sempre que
possível.
• Na suspensão do opiáceo, as doses devem ver diminuídas gradualmente, para se evitar dor e sintomas de abstinência.
Posologia de Opiáceos para Crianças
• A dose total de morfina regular utilizada em 24 horas deve ser dividida
•
•
•
•
•
em duas doses para utilização de morfina de liberação lenta.
O comprimido de morfina de liberação lenta não pode ser partido. No
caso de cápsula, abrir e dissolver em suco, sem triturar os grânulos.
Há morfina disponível em gotas.
Morfina não tem dose máxima, podendo ser gradativamente aumentada de acordo com a intensidade da dor.
Doses de resgate ou doses de reforço de morfina de curta duração podem ser utilizadas em caso de dor intensa, apesar do uso de morfina de
liberação lenta, com intervalo de até hora em hora (VO).
A dose para lactentes menores que 6 meses deve ser de 25% - 30% da
dose usual para crianças. Observe as Tabelas A.2, A.3 e A.4 que apresentam posologia de Opiáceos e não Opiáceos e efeitos colaterais dos
Opiáceos em crianças.
Tabela A.2 - Posologia de Opiáceos para crianças.
W
355
356
W
Ações de enfermagem para o controle do câncer
Tabela A.3 - Posologia de analgésico não opiáceos e medicamentos
adjuvantes.
Tabela A.4 - Controle dos efeitos colaterais dos Opiáceos.
Anexo 5 - Fisiopatologia da dor em câncer
Anexos
Medicamentos: Analgésicos Especiais
Constituem um grupo heterogêneo de drogas que têm efeito analgésico
em algumas condições dolorosas.
Antidepressivos Tricíclicos
São usados para neuralgia herpética e pós-herpética e como analgésico
adjuvante em caso de dor do câncer, inclusive na dor neuropática. São utilizados também na dor do membro fantasma.
Corticóide
Têm ação analgésica em casos de câncer, por uma variedade de mecanismos, incluindo-se efeitos antinflamatórios e redução do edema tumoral. Têm
ação na dor óssea metastática, edema cerebral por doença primária ou
metastática, compressão medular e dor neuropática. A dexametasona tem sido
mais utilizada devido à sua alta potência, longa duração de ação
mineralocorticóide.
Anticonvulsivante
Também utilizados na dor neuropática. A carbamazepina é a que tem
melhor evidência de ação. Fenitoína e ácido valpróico podem também ter efeitos semelhantes. O mecanismo de ação é desconhecido, mas parece ser relacionado à diminuição das descargas paroxísiticas dos neurônios centrais e periféricos. São utilizados também na dor do membro fantasma e neuralgia herpética e pós-herpética.
Tratamentos não medicamentosos
Técnicas como distração, atenção, imaginação, relaxamento e condução do comportamento podem fazer a criança entender o que está ocorrendo e
diminuir a ansiedade.
Outros sintomas que não dor
Sintomas gastrintestinais e distúrbios da alimentação
a - Alimentação
A alimentação é orientada após avaliação do estado nutricional e das
condições clínicas do paciente.
Com o objetivo de evitar a broncoaspiração, deve ser orientada a alimentação posicionando-se o paciente em 30º com o pescoço flexionado. Em
casos de distúrbios da deglutição, pode ser utilizada sonda nasoenteral, sendo a
gastrostomia outra opção, em casos selecionados.
W
357
358
W
Ações de enfermagem para o controle do câncer
Em pacientes terminais, a alimentação está indicada para todos que tenham fome e algum grau de consciência. Pacientes comatosos, em geral, não
requerem alimentação. Entretanto, mesmo sabendo que a criança não sente fome
ou do real perigo de pneumonite por aspiração, os pais ou responsáveis podem
querer alimentar a criança, o que deve ser considerado e discutido.
b - Anorexia
A anorexia pode derivar de desconforto bucal, náuseas, dificuldade de
deglutir, constipação, dor, doença avançada, depressão, uso de fármacos ou
disfunção neurológica irreversível. Se possível, deve-se tratar a causa. Aconselhar aos pais oferecer à criança pequenas quantidades dos alimentos preferidos,
independentemente dos valores nutricionais.
Em alguns casos pode ser utilizado:
- Metoclopramida - 0.1 a 0.2 mg/kg (máximo de 0,8 mg/kg/24h), antes
das refeições, para melhorar a motilidade gástrica.
c- Desconforto Bucal
Candidíase bucal, úlceras aftosas, herpes e outras infecções acometem a
criança submetida a tratamento oncológico, assim como pacientes sob cuidados
paliativos e terminais
Medidas Gerais:
• higiene bucal com solução bicarbonatada a 1%. Em casos selecionados
pode-se utilizar solução de xilocaína viscosa a 2% diluída em água,
tendo-se o cuidado de não ultrapassar 3 mg/kg/dose e não repetir antes
de 2 horas;
• em casos de dor forte, utilizar morfina em infusão endovenosa contínua,
em dose baixa.
Infecções específicas
a- Candidíase
Constituem sintomas associados à Cândida albicans: alterações do paladar, dor, inflamação da mucosa e sangramento durante a higiene bucal.
A candidíase esofageana está associada a disfagia, dor retroesternal ou sensação de obstrução na deglutição.
Tratamento:
• nistatina - 200.000 - 500.000 U em bochecho, gargarejo e deglutido 4x/dia;
• cetoconazol - 5 a 10 mg/kg/dia, dose única; ou
• fluconazol - 3 a 6 mg/kg/dia, dose única.
b- Herpes oral
• Acyclovir - 750mg/m2 /dia 8/8h IV ou 200mg/dose 5x ao dia VO.
Anexo 5 - Fisiopatologia da dor em câncer
Anexos
c- Infecção por anaeróbio
• Metronidazol - 7,5 mg/kg/dose 6/6h.
Náusea e Vômitos
• A causa da náusea e do vômito deve ser determinada e tratada.
• Oferecer alimentos em quantidade reduzida e em menor intervalo.
• Evitar alimentos de odor forte, salgados, ácidos, gordurosos ou
condimentados.
Recomenda-se:
- Metoclopramida - 0,1 a 0,2 mg/kg/dose IV ou IM ou VO 8/8h.
- Ondansetrona - 5mg/m2/dose cada 8h VO ou IV. É altamente ativo
para o tratamento da náusea e do vômito induzido por QT, mas experiências sugerem ser menos efetivo para estes sintomas, quando não devidos à quimioterapia.
- Dexametasona - Dose inicial: 10mg/ m2/dose IV (máximo de 20 mg).
- Doses subsequentes: 5mg/ m2/dose 6/6h IV.
- Prometazina - 0,25 a 0,5mg/kg/dose cada 4 a 6 horas VO ou IV.
- Haloperidol - 0,01 - 0,1mg/kg/dose VO a cada 8 - 12h.
- Obstruções mecânicas parciais causadas por tumores e aderências ou
por refluxo gastrintestinal (freqüente em pacientes neuropatas) podem
ser tratadas com metoclopramida, com o objetivo de aumentar o esvaziamento gástrico.
- Associar antiácidos e bloqueadores de receptores H2.
Constipação Intestinal
• Imobilidade, disfunção muscular, síndromes pseudo-obstrutivas, estenose
anal adquirida, distúrbios metabólicos e medicamentos podem causar
constipação.
• Considerar se há distúrbio metabólico reversível; caso não haja, estão
indicados os Iubrificantes e laxatìvos.
Tratamento:
- Óleo mineral - dose de ataque: 5-11 anos - 30ml para cada 10kg
dividido em 2 - 4 x ao dia12 anos - 15 - 45ml/dia dividido em 1- 3 x
ao dia.
- Deve-se ter cuidados especiais com pacientes neurológicos por causa da broncoaspiração de óleo. Nestes casos pode-se usar supositórios ou enemas, sendo que estes devem ser evitados sempre que
possível.
- Causas neuro-musculares não melhoram com laxativos osmóticos
(óleo mineral) e estes ainda aumentam a incontinência fecal. Nestes
casos, usar mais fibras na dieta e supositórios para estimular a
defecação. Em casos seletivos, pode ser utilizada a estimulação por
enema.
W
359
360
W
Ações de enfermagem para o controle do câncer
Resolvida a impactação, o tratamento de manutenção consiste de:
- Aumento da ingestão de fibras na dieta.
- Aumento da ingestão de líquidos.
- Laxativos - devem ser sempre usados em pacientes que tomam opiáceos:
óleo mineral - 5 a 10 ml/dose VO 1 - 4 x dia.
Diarréia
Diarréia pode ocorrer por alteração da reabsorção de líquidos, por alteração de mucosa intestinal (desnutrição), hipersecreção de líquidos para a luz
do intestino (endotoxina bacteriana, secreção do peptídeo intestinal vasoativo,
em casos de neuroblastoma), hipermotilidade ou hiperrosmolaridade do intestino (laxativos).
A diarréia pode também ocorrer por infecção patológica da flora intestinal normal e patógenos comuns, e infecções oportunísticas, como por
Cryptosporydium e Isospora beli. Outros agentes causadores de diarréia são os
rpotozoários Giardia lamblia e Entamoeba histolytica, bactéria como a Salmonela,
vírus como os Rotavírus e Citamegalovírus e fungos, particularmente a Candida
albicans.
Tratamento:
- Manter a alimentação com dieta branda. Evitar alimentos ácidos,
gordurosos e condimentados.
- Suspender laxativos. Rever a medicação do paciente.
- Sempre que possível, tratar a causa básica.
- A terapia de reidratação oral, (TRO) pode prevenir e tratar alguns
casos de desidratação nas crianças com câncer. Seu uso tão difundido em pediatria baseia-se no conhecimento do movimento da água,
glicose e eletrólitos através da mucosa intestinal. Utiliza-se solução
de reidratação oral (fórmula da OMS/UNICEF, produzida pelo MS).
a- Criança com diarréia e sem sinais de desidratação
• Recomendar o aumento da ingestão de líquidos.
• Oferecer a TRO após cada evacuação:
- Crianças < 12 meses - 50 a 100 ml.
- Crianças > 12 meses - 100 a 200 ml.
• Ensinar os parentes ou cuidadores a reconhecer sinais de desidratação
(boca seca, pouca urina, muita sede), para que sejam tomadas então
outras medidas, caso evolua para a desidratação.
b- Criança com diarréia e sinais de desidratação
• TRO, 50 a 100 ml/kg no período de 4 a 6 horas. Se o paciente vomitar, o
volume administrado deve ser reduzido e a freqüência de administra-
Anexo 5 - Fisiopatologia da dor em câncer
Anexos
ção, aumentada. Se a criança se reidratar, segue-se como no esquema
anterior repondo-se a cada evacuação diarréica.
• Se a criança tiver com dificuldade para ingerir o soro ou estiver com
vômitos persistentes ou distensão abdominal pode ser necessário o uso
da reposição venosa conforme necessidades individuais.
Sintomas Respiratórios
Tosse
O tratamento da tosse cuja causa básica não pode ser combatida é controverso e baseia-se em experiências com adultos. São usados:
• Codeína - dose antitussígena: 1 - 1,5 mg/kg/24h dividido em 4/4 ou 6/6h.
• Nebulização com broncodilatadores - Fenoterol 1 gota/3kg.
• Corticosteróides - Prednisona 1 mg/kg dividido em 12/12h VO.
Controle de Secreções
Acometimento neurológico grave implica em dificuldade de deglutir saliva. Isso leva a desconforto por acúmulo de secreções salivares. Medicações
anticolinérgicas podem ser usadas:
• Hioscina - 0,06125 a 0,250mg VO 4/4h.
• Amitriptilina - 0,1 mg/kg VO ou IM.
• Atropina - 0,01 mg/kg/dose SC ou VO.
Casos graves agudos:
• Hioscina - 0,1 a 0,5 mg a cada 15 min IV ou SC.
Pneumonia e Outras Infecções
Dependendo da condição clínica da criança fora de possibilidades terapêuticas, considerar conduta no sentido de promover apenas tratamento sintomático:
• Oxigênio broncodilatadores e morfina ou sedação para aliviar a dispnéia.
Dispnéia
Sintomas de insuficiência respiratória incluem irritabilidade, medo de dormir, sonolência diurna, cefaléia matutina, palpitações e náuseas. Na angústia da
dificuldade respiratória é muito importante a confiança na equipe terapêutica.
Podem ser utilizados:
• Oxigênio.
• Cabeceira elevada.
• Opiáceos (morfina).
• Benzodiazepínicos - Midazolan - 0,1 - mcg/kg/h.
W
361
362
W
Ações de enfermagem para o controle do câncer
Obs.: utilizar a morfina associada a benzodiazepínico, quando houver
taquipnéia com fácies de sofrimento e uso dos músculos acessórios da respiração. Podem ser necessárias doses extremamente altas de morfina.
Situações específicas que devem ser consideradas para tratamento ou
alívio da dispnéia:
• Derrame pleural - punção aliviadora ou drenagem pleural fechada e
pleurodese.
• Anemia - Transfusão de concentrado de hemácias.
• Distensão abdominal - Se por ascite, considerar punção aliviadora; se
por ar deglutido, pode ser utilizados dimeticona VO e sonda de alívio.
• Síndrome de compressão da veia cava superior - Pode ser considerada
a radioterapia paliativa.
• Obstrução de vias aéreas superiores por tumor - Traqueostomia.
Sintomas Neurológicos
Distúrbios do Sono
Esse tipo de distúrbio pode ter causas variadas, como depressão, alterações metabólicas ou uso de alguns medicamentos. A insônia pode causar ansiedade e irritabilidade na criança, e muitas vezes também desestabilizar o familiar
que acompanha, uma vez que esse também fica com seu sono comprometido.
Conduta:
• suporte emocional à criança e aos seus familiares ou responsáveis;
• uso de benzodiazepínico - 0,12 - 0,8/kg/24h dividido em 6/6h ou 8/8h.
Ansiedade
Pode ser manifestada pela criança de diversas formas, como inquietude,
irritabilidade, agitação e angústia, sendo que essa é muitas vezes verbalizada
pela criança. É necessário que a criança esteja acompanhada por alguém que
seja afetivamente significativo para ela e sinta-se acolhida pela equipe.
O uso de corticóides por períodos prolongados pode causar sintomas
psicóticos, que geralmente vêm acompanhados de intensa ansiedade.
Quando for necessário, pode ser introduzida medicação anti-ansiolítica.
Conduta:
• suporte emocional à criança e a seus familiares ou responsáveis;
• uso de benzodiazepínico;
• uso de haloperidol (somente em casos de sintomas psicóticos, tais como
delírio e alucinações);
• uso de prometazina para previnir efeitos colaterais decorrentes do uso
de haloperidol.
Anexo 5 - Fisiopatologia da dor em câncer
Anexos
Depressão
Os critérios diagnósticos são os mesmos utilizados para adultos, salientando-se que, na criança, a observação de seu comportamento e de suas reações
é particularmente importante. Quando a psicoterapìa não for suficiente, deve-se
usar medicação antidepressiva.
- Suporte emocional à criança e aos seus familiares ou responsáveis.
- Uso de amitriptilina ou imipramina - Começar com 10 mg/dia aumentando para 20 mg/dia para crianças entre 5 e 8 anos; para até 50 mg
para crianças de 9 a 14 anos; e para maiores de 14 anos aumentar até
75 mg/24h.
- Uso de citalopram, antidepressivo que provoca menos efeitos colaterais
(só deve ser usado em pacientes acima de 15 anos) - 20mg/dia.
Agressividade
Pode ser de intensidade variada e muitas vezes é decorrente de alterações metabólicas e neurodegenerativas. Deve-se atentar para o risco de
autoagressão e de agressão a terceiros, e também para o impacto que causa aos
familiares. Nesses casos, é necessário medicar.
Conduta:
• suporte emocional para a criança e aos seus familiares ou responsáveis;
• uso de haloperidol 0,25mg duas vezes ao dia, podendo aumentar lentamente até 5mg;
• uso de prometazina associada ao uso de haloperidol.
Convulsões
Por progressão de doença neurológica ou alteração metabólica:
• Fenitoína dose de ataque - 15mg/kg/dose
dose de manutenção - 5 a 7mg/kg/dia dividido em 2-3 doses.
• Fenobarbital- dose de ataque - 10-20mg/kg/dose
dose de manutenção - 3 a5mg/kg/dia dividido em 1-2 doses.
• Carbamazepina- dose de manutenção - 10 a 40mg/kg/dia - 8/8 ou de 6/6h.
Hipertensão Intracraniana
Pacientes terminais com tumores de SNC (sistema nervoso central).
- Dexametasona - Ataque: 1 a 2mg/kg/dose VO, IV IM - dose única.
Manutenção: 1 - 1,5mg/ kg/24h dividido a cada 4 ou 6h
- Manitol - 0,25g/ kg/dose IV em 20 - 30min e se preciso aumentar até
1g/ kg/dose.
- Furosemida - 1mg/kg junto ou 5 min antes do manitol.
- Acetazolamida (em caso de hidrocefalia) - 25mg/ kg/dia dividido em
3 doses VO. Dose máxima - 100mg/ kg/dia. (Uso individulaizado).
W
363
364
W
Ações de enfermagem para o controle do câncer
Obs.: Em caso de cefaléia intensa em pacientes com doença avançada
em fase não terminal, enquanto se aguarda o efeito das medidas anti-hipertensivas,
opta-se por analgesia com cloridrato de tramadol, para evitar alteração do sensório.
Espasticidade
Pode estar associada a tumores de SNC:
- Diazepam - 0,12 - 0,8mg/kg/24h dividido 6/6h ou 8/8h VO (dose
sedativa e miorrelaxante).
- Baclofeno - 10-15mg/dia divididos cada 8h. Dose máxima - 2 a 7
anos - 40mg/dia e > 8 anos - 60mg/dia. (Uso individualizado).
- Clonidina - Começar com 0,05mg/dose à noite e aumentar 0,05 mg
em 24h com intervalo de 1 semana. Dose máxima - 0,3 - 0,4mg/dia.
Retirada gradual em 4 dias. (Uso individualizado).
- Transfusão de concentrado de plaquetas, se houver trombocitopenia.
- Transfusão de concentrado de hemácias, em caso de anemia aguda.
- Ácido épsilon-aminocapróico, em caso de sangramento de mucosa
bucal.
- Vitamina K e plasma fresco, em caso de insuficiência hepática.
- Ranitidina, em caso de sangramento digestivo.
Úlceras Cutâneas
Quando ocorrer infecção, pode ser necessário o uso de antibióticos
tópicos.
Dermatite das fraldas em geral está associada com infecção por cândida,
e agentes antifúngicos tópicos devem ser usados. Manter o paciente sem fraldas
o maior tempo, e usar uma lâmpada para aquecê-lo por 20 minutos, a cada 4
horas. Utilizar creme de óxido de zinco e nistatina.
Prurido
Pode estar associado ao uso de opiáceos, pele seca, etc.
Prescrição:
• Emolientes.
• Anti-histamínicos:
- prometazina - 0,25 - 0,5g/kg/dose cada 4 a 6h
- ácido ursodeoxicólico pode ser usado, em caso de obstrução biliar.
Revista Brasileira de Cancerologia, 2000, 46 (2) p. 137-144.
Anexos
ANEXO 6
ESTOMATERAPIA
COMENTÁRIOS SOBRE ESTOMATERAPIA
Definição
A palavra "STOCUM", de origem grega, significa abertura ou boca.
Considera-se ostomia ou estoma toda e qualquer abertura cirúrgica de
uma víscera oca ao meio externo.
O aprimoramento de materiais, equipamentos, dispositivos e acessórios
para uso em estomaterapia, de forma a atender às necessidades dos portadores
de estomas, é condição fundamental para a reintegração do ostomizado na vida
social, laborativa e familiar.
Para os profissionais, a indicação e a construção de um estoma são claras e
óbvias, atendendo perfeitamente a aspectos paliativos ou de cura para uma enfermidade. Para a pessoa candidata à confecção de estoma, no entanto, esta
visão assume dimensões completamente diferentes. Esta condição representa
um novo desafio, pois, além do impacto físico e psicológico, também ocorre
subitamente a destruição de sua imagem corporal.
A primeira informação acerca da construção de estoma que o candidato
recebe é do cirurgião que o assiste. A equipe multidisciplinar, a partir deste momento, deve conjugar esforços no sentido de assegurar a assistência holística e
individualizada.
Neste sentido, a família e os amigos mais próximos também devem ser
envolvidos, para colaborar no processo de compreensão e aprendizagem para o
autocuidado do ostomizado.
A construção de um estoma, portanto, não é o fim; representa uma etapa
inicial de esforços empreendidos por todos na restauração da saúde da pessoa
portadora de estoma.
Classificação
Quanto à duração
- Estomas Temporários - São realizados para promover o restabelecimento
ou a cicatrização da parte afetada pela doença, ou o seu tratamento.
- Estomas Definitivos ou Permanentes - São realizados após a retirada da
parte doente, por amputação completa do órgão, inexistindo a possibilidade de
reconstrução do trânsito, ou impossibilidade de restaurar a evacuação trans-anal.
W
365
Anexo 6 - Estomaterapia
366
W
Ações de enfermagem para o controle do câncer
Quanto ao tipo
- Terminal - Possui somente um estoma (uma boca). Realizada em caráter
definitivo, exceto na colostomia (Hartmann).
- Em alça - Realizado em íleo ascendente, transverso ou descendente.
- Em dupla boca que podem ser:
a) Próximas - Quando realizado em uma única colostomia (as duas
bocas).
b) Afastadas - Quando uma das bocas é realizada em alça ou terminal
em nível de flanco esquerdo, sendo a outra uma fístula mucosa para
drenagem do muco que poderá ficar retido em nível de reto quando
o tumor é irressecável, podendo ser de reto inferior, canal anal ou
ânus.
É importante saber que existem vários tipos de estomas intestinais, para
que se possa traçar um plano assistencial mais adequado e fornecer um cuidado
mais efetivo, já que cada porção intestinal possui eliminações com características próprias.
Observe a Tabela A.5 e A.6, que apresentam origens, segmentos, localizações e características dos efluentes dos estomas.
Tabela A.5 - Quanto à origem ou segmento exteriorizado.
Anexos
Tabela A.6 - Localização e característica dos efluentes.
Quanto à indicação
Além das malformações congênitas, traumatismos e outras condições clínicas que podem determinar a indicação de um estoma, é importante sistematizar as condições que podem determiná-la no curso da evolução de doenças
malignas. Observar a Tabela A.7 que apresenta tipos de estomas.
W
367
Anexo 6 - Estomaterapia
368
W
Ações de enfermagem para o controle do câncer
Tabela A.7 - Tipos de estoma.
Cuidado ao Paciente Ostomizado
Fase pré-operatória
Esta é uma etapa bastante importante, pois o paciente encontra-se abalado pelas informações acerca de sua doença, da intervenção cirúrgica e da construção de um estoma. Portanto, torna-se muito importante estabelecermos um
canal de comunicação e empatia, considerando as alterações físicas e emocionais do paciente.
Anexos
A família, os amigos ou mesmo aqueles ostomizados que voluntariamente compartilham de suas experiências podem ser de grande ajuda, demonstrando de que forma conseguiram reorganizar a sua vida.
A atenção voltada a esta fase, com o envolvimento em conjunto da equipe multidisciplinar, tem a intenção de reduzir a ansiedade, desmistificar idéias
preconcebidas, informações falsas e errôneas, no sentido de garantir o processo
de reabilitação voltado para o autocuidado.
A assistência ao paciente candidato à confecção de estoma, deverá ser
planejada, sistematizada e individualizada. SANTOS (1993) considera
importantes as seguintes ações:
• seleção do local onde será construído o
estoma, que dependerá da porção a ser
exteriorizada, assim como do quadrante a
ser implantado;
• a implantação no músculo reto-abdominal
reduz a ocorrência de hérnia paraestomal e
o prolapso da ostomia;
• a escolha da área onde será implantado o
estoma deverá ser feita pelo cirurgião em
comum acordo com a enfermeira estomaterapeuta, que deverão realizar avaliações
com o objetivo de facilitar a fixação do dispositivo e facilitar a visualização do estoma
pelo paciente, visando o autocuidado
(Figura A.19).
Figura A.19
Fonte: Arquivo pessoal de Edjane Faria
de Amorim.
Nesta avaliação os profissionais deverão estar atentos para:
• a distância adequada das dobras e pregas de pele e gordura;
• a presença de cicatrizes anteriores, inclusive a umbilical, a linha de
cintura;
• a existência no local de rebordos ósseos (espinha ilíaca ântero-superior
e costelas) e;
• deverá ser levada em consideração também a incisão cirúrgica e as
futuras áreas potenciais de irradiação.
Algumas condições especiais também deverão ser analisadas quando da
escolha da área de fixação do estoma:
• saber se o paciente utiliza cadeira de rodas - a escolha deverá ser realizada com o paciente sentado, atentando para sua capacidade de
visualização;
• avaliar o uso pelo paciente de próteses ou aparelhos que demandam
suporte abdominal. Estes suportes poderiam trazer prejuízos para o
estoma e seus componentes, assim como dificultar a colocação dos suportes abdominais dos aparelhos;
W
369
Anexo 6 - Estomaterapia
370
W
Ações de enfermagem para o controle do câncer
Figura A.20
• observar alteração dos contornos abdominais, nos casos
de distensão. Nos clientes obesos a demarcação deverá
ser feita preferencialmente no quadrante superior, contar
com a possibilidade de emagrecimento do cliente e futuro
aparecimento de pregas abdominais (Figura A.20);
• atentar para os clientes que demandam a confecção de
dois estomas. Nestes casos a demarcação deverá ter distância suficiente para possibilitar a adaptação de dois sisteFonte: Arquivo pessoal de Edjane Faria de
Amorim.
mas coletores. Preferencialmente em lados opostos do
abdômen;
• ter ciência de que os pacientes emagrecidos (Figura A.21)
Figura A.21
ou pacientes com doenças inflamatórias podem adquirir peso
na fase pós-operatória, correndo risco de afundamento do
estoma em prega cutânea. Nestes casos devem ser evitada
a demarcação nas áreas de maior deposição de gordura;
• saber que nos pacientes em urgência a demarcação não é
prioridade; entretanto, considerar os quadrantes superiores
com distância mais adequada possível das incisões, traumas com lacerações, eviscerações e exposição de órgãos,
Fonte: Arquivo pessoal de Edjane Faria de
Amorim.
além dos rebordos ósseos.
Outros aspectos a considerar
Pacientes com história pregressa de alergia ou de pele extremamente
sensível poderão desenvolver hipersensibilidade à bolsa de colostomia e seus
acessórios, estando mais suscetível a desenvolver lesões da pele periestomal
O desequilíbrio hidroeletrolítico poderá acarretar maior fragilidade da
pele e possibilitar lesões da pele periestomal. Pacientes imunodeprimidos poderão desenvolver infecções com maior facilidade.
Estes dados são importantes para a ação do enfermeiro que irá planejar o
cuidado. Este profissional, ciente dos riscos decorrentes dos dados assinalados
acima, deverá tomar medidas preventivas, assim como estar atento para diagnosticar e intervir o mais breve possível nas complicações do estoma e da pele
periestomal visando manter a integridade dos mesmos. Observe as características de estoma normal no Quadro A.1.
O uso de dispositivos (bolsa coletora) e equipamentos (placas de fixação
à pele) mais adequados para cada caso, manutenção da área adesiva, orientações sobre o autocuidado, são fundamentais nesta fase de adaptação à nova
realidade.
Neste caso, as atribuições do Enfermeiro que trabalha com estomas seriam:
• realizar consulta de enfermagem;
• assistir/cuidar o cliente nas fases pré, trans e pós (imediata/mediata/
tardia), objetivando o autocuidado;
Anexos
• estabelecer as atividades dos diversos integrantes da equipe de enfermagem na assistência específica;
• estabelecer medidas preventivas e curativas relacionadas às complicações precoces e tardias;
• desenvolver atividades de ensino do cuidado do ostomizado e familiares, se necessário.
Fase trans-operatória
Além do conhecimento do cirurgião e da enfermeira estomaterapeuta
sobre a área previamente demarcada, é de fundamental importância também a
escolha e a instalação adequada do dispositivo coletor, ou seja, bolsa de
colostomia transparente para melhor visualização e por conseguinte melhor avaliação no pós-operatório imediato. A utilização do sistema de duas peças drenável
e com barreira protetora seria a melhor opção para este momento.
Fase pós-operatória
a- Imediata (primeiras 24 horas de PO)
• Observar o aspecto do estoma;
• observar a funcionalidade do estoma;
• observar o estado da pele periestomal;
• adaptar o dispositivo adequado ao tipo de estoma;
• analisar o aspecto, cor e densidade do efluente;
• estabelecer o seguimento e controle do tratamento indicado.
b- Mediata (após 24 horas de PO)
• Ministrar cuidados relacionados à cicatrização cirúrgica;
• orientar a aprendizagem de higiene do estoma e higiene corporal;
• ensinar o uso e adaptação ao dispositivo;
• observar o efluente;
• orientar quanto aos cuidados na troca de dispositivos;
• orientar para o autocuidado;
• orientar e encaminhar aos recursos da comunidade relacionados a seguimento assistencial, para a aquisição de bolsas e acessórios;
• orientar e encaminhar à Associações ou Núcleos de Ostomizados.
Observe o Quadro A.2 que apresenta as complicações mais freqüentes
no pós-operatório imediato e mediato.
c- Tardia (após alta hospitalar)
• Treinar ou reforçar os cuidados relacionados ao estoma, pele, periestoma,
bolsas e acessórios;
W
371
Anexo 6 - Estomaterapia
372
W
Ações de enfermagem para o controle do câncer
• orientar o tratamento e/ou implementação de medidas adjuvantes para
•
•
•
•
complicações em estoma e pele periestomal;
acompanhar a doença de base quanto a exames e tratamento complementares;
acompanhar os sinais e sintomas relacionados a tratamento radio e
quimioterápicos, implementando medidas preventivas;
estimular a participação e/ou organização de grupos de auto-ajuda e
Associações de Ostomizados;
dar suporte à família, especialmente nos casos de pacientes terminais.
Quadro A.1 - Características Normais do Estoma.
•
•
•
•
•
•
Forma regular.
Coloração rosa forte.
Brilhante.
Úmido.
Presença de muco.
Não deve apresentar alterações como edema,
ulcerações, sangramento, nódulos e necrose.
• Pele periestomal íntegra.
Fonte: Arquivo pessoal de Edjane Faria de Amorim.
Quadro A.2 - Complicações mais freqüentes.
•
•
•
•
•
•
•
•
•
•
•
Pós-operatório Imediato e/ou Mediato.
Edema.
Retração.
Abscesso.
Necrose.
Hemorragia.
Erosões cutâneas.
Hérnia.
Estenose.
Prolapso.
Fístula.
Anexos
Dispositivos e acessórios
SANTOS (1986) conceitua equipamento como "qualquer dispositivo ou
instrumento afixado ou implantado no corpo, desenhado para substituir ou atuar
como parte corporal perdida". Representa, portanto, para o ostomizado, a troca
de uma parte do corpo por algo/alguma coisa funcional, por um dispositivo/equipamento/aparelho/coletor/receptáculo, e que terá o objetivo de acolher os dejetos
eliminados.
É muito importante, tanto para o profissional quanto para o paciente, conhecer os diversos tipos de dispositivos e acessórios disponíveis no mercado.
A escolha adequada, portanto, atenderá às exigências das diversas fases do atendimento, necessárias para o restabelecimento do paciente através de uma assistência sistematizada e individualizada.
O planejamento quantitativo e qualitativo dos materiais específicos para
os ostomizados é de responsabilidade do profissional e deve ser avaliado nas
consultas subseqüentes; entretanto, o usuário também pode nos fornecer informações de grande valia quanto à adaptação deste ou aquele material. Assim,
esta avaliação deve ser sempre conjunta e relevante para as ações do
autocuidado.
Basicamente existem dois tipos de dispositivos (bolsas coletoras) para
ostomias intestinais:
• os de sistema fechado, que são descartáveis após o uso, podendo possuir filtro de carvão para eliminação de gases e odores, indicado para
colostomia definitiva.
• o de sistema aberto (drenáveis), cujas bolsas podem ser esvaziadas
sempre que necessário, pois apresentam na sua extremidade inferior
uma abertura que é mantida fechada por uma presilha. Após o esvaziamento da bolsa a mesma deve ser lavada internamente e fechada novamente com a presilha, para não haver vazamento. Comumente indicado para as ileostomias, urostomias e algumas colostomias.
• Estes dois dispositivos ainda podem ser de uma ou duas peças O sistema de uma peça é inteiriço, já o sistema de duas peças possui
uma base para aderir à pele e o dispositivo separado.
Quanto aos acessórios
Para melhor fixação dos dispositivos (bolsas coletoras) e proteção da pele,
existem alguns acessórios importantes:
• As placas protetoras de pele são recomendadas em caso de alergias
aos dispositivos, traumas de pele, para deter o contato dos efluentes
corrosivos com a pele.
• A pasta é indicada para correções da superfície da pele (pregas cutâneas/
gordura), evitando o escape de efluentes.
W
373
Anexo 6 - Estomaterapia
374
W
Ações de enfermagem para o controle do câncer
• O pó é indicado para aumentar a aderência do sistema à pele
periestomal.
• Os cintos utilizados para oferecer maior segurança ao cliente são fixados à bolsa e presos ao redor da cintura, conforme Figura A.22.
Figura A.22
Fonte: Arquivo pessoal de Edjane Faria de Amorim
• A presilha é utilizada para fechar o sistema aberto. Este sistema apresenta, na sua extremidade inferior, uma abertura que é mantida fechada por uma presilha. Após o esvaziamento da bolsa, esta deve ser lavada internamente e fechada novamente com a presilha, para não haver
vazamento.
• O sistema para irrigação oferece conforto mediante ações mecânicas
para regulação da atividade intestinal.
• O sistema de irrigação para colostomia atende a uma população exclusiva de colostomizados (colostomias descendente e sigmoideas), pois é
um método de regulação da atividade intestinal por meios mecânicos,
sendo contra-indicado para as ileostomias colostomias direitas, transversa de dupla boca e complicações, como prolapso, hérnia paraestomal
e estenose.
• O material dos dispositivos/equipamentos (bolsas), de um modo geral,
deve apresentar as seguintes características: material plástico (opaco
ou transparente), impermeável, flexível, antiodor, não tóxico e
hipoalergênico.
• Os adesivos para o sistema de uma peça devem ser hipoalergênicos e
de alta adesividade à pele por pelo menos 24 horas. Para o sistema de
duas peças, deve haver compatibilidade entre placa e bolsa, a placa
contendo resina sintética (carboximetilcelulose + pectina + gelatina +
excipiente) e para as bolsas urológicas, que tenham sistema anti-refluxo e mecanismo valvular de saída.
Anexos
Podemos ainda ter barreiras protetoras de pele compostas de resina natural (Karaya), resina mista (carboximetilcelulose + Karaya) e resina sintética.
Assim, para garantir menores custos, satisfação do usuário, conforto, segurança e promover a reabilitação do ostomizado à sociedade, os dispositivos
devem preencher os seguintes critérios:
• manter-se aderido à pele por pelo menos 24 horas e proporcionar segurança dia e noite;
• fácil manuseio;
• confortável e permitindo liberdade de movimentos;
• diminuto, possibilitando o uso de roupas elegantes e até mesmo roupa
de banho;
•
•
•
•
deve isolar ruídos e odores;
não devem irritar a pele e nem o estoma;
preço razoável;
fácil obtenção e em vários tamanhos.
Orientações Alimentares
A alimentação para o ostomizado torna-se extremamente importante, uma
vez que influencia diretamente o hábito intestinal.
Os efeitos dos alimentos no organismo podem ser diferentes de um
paciente para o outro, devendo este balancear a dieta de acordo com o seu
paladar e preferência, mediante orientação e acompanhamento pelo nutricionista.
Noções Acerca da Orientação Sexual ao Ostomizado
Nem sempre é fácil lidar com a questão da sexualidade do paciente
ostomizado.
Assim sendo, caso o ostomizado tenha dúvidas, devemos orientá-los a
procurar qualquer membro da equipe, com quem tenha maior liberdade, empatia
e sintonia para solicitar esclarecimentos acerca do assunto. Se o profissional
julgar que se requer uma análise mais profunda e acompanhamento mais técnico, o paciente deve ser encaminhado ao profissional especialista.
Devemos ficar atentos ao discurso velado, ou seja, à comunicação nãoverbal mas que este paciente manifesta. É preciso ouvi-lo e respeitar o seu próprio "tempo". As mudanças são muitas: o impacto do diagnóstico, a cirurgia
mutiladora e geradora do estoma, a terapia coadjuvante, mudanças de hábitos
higiênicos, alimentares, sociais, laborativos, conjugais e, por fim, sexuais.
W
375
Anexo 6 - Estomaterapia
376
W
Ações de enfermagem para o controle do câncer
O aspecto sócio-cultural-religioso e demográfico deve ser considerado e
respeitado, embora afirme-se que exista uma relação bastante direta da condição conjugal/sexual anterior à cirurgia/estoma e após. A aceitabilidade é maior
nas mulheres cujos homens se submeteram a este tipo de conduta, do que ao
contrário.
Poderá ser reiniciada a atividade sexual logo que houver condições físicas e emocionais. É preciso não só orientar o ostomizado mas também o seu (a
sua) parceira: o estoma não é uma doença, tampouco o ostomizado é um doente.
As mulheres ostomizadas que desejam engravidar, devem ser aconselhadas a procurar o cirurgião e o ginecologista; uma vez sendo possível, estimulá-la
a um acompanhamento freqüente com cada membro da equipe multidisciplinar,
no que diz respeito aos aspectos nutricionais, sociais, psicológicos, farmacológicos
e os cuidados diretos com o estoma, pele periestomal e dispositivos.
Orientar para que evite a utilização do estoma durante o ato sexual é
importante, para não resultar em traumas, lacerações, rupturas, sangramentos e
infecções. Sobretudo, por se tratar de mucosa, também apresenta uma capacidade muito grande de absorção, sendo uma porta de entrada excelente para as
enfermidades infecto-contagiosas.
Condutas para os pacientes com ostomias, visando reduzirem a ansiedade sobre a atividade sexual:
• utilizar uma boa higiene pessoal, esvazie o dispositivo (bolsa) e certifique-se que esteja fechada antes da atividade sexual;
• desodorizar a bolsa, evite alimentos que causem gases e odores fortes,
assim como a perda da bolsa por descolamento de 6 a 12 horas antes da
atividade sexual;
• observar que para as ostomias em que pode ser utilizado o método de
irrigação, uma pequena bolsa ou um tipo de adesivo próprio podem ser
utilizados;
• atentar que bolsas opacas podem ser utilizadas por opção do ostomizado;
• lembrar o paciente o quanto é importante o senso de humor no caso de
alguma intercorrência, planejando finalizar a atividade sexual no
chuveiro;
• experimentar variadas posições durante a atividade sexual pode ser de
grande ajuda, tendo o cuidado de evitar traumatizar ou irritar o estoma.











