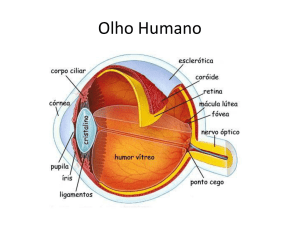
Anatomia do bulbo ocular e anexo
-Globo ocular: possui 3 camadas, externa; média e interna.
Externa (túnica fibrosa) Composta pela esclerótica e a córnea. A esclerótica é a
camada protetora do olho, recobrindo 5/6 posteriores do bulbo, anteriormente
encontramos a córnea e posteriormente a saída de fibras nervosas e vasos. A córnea é
a estrutura transparente do olho, avascular, não contendo pigmento e com um
epitélio não queratinizado e possui uma forma convexa.
Média ou úvea É composta pela íris, corpo ciliar e pela coróide. A íris é uma parte
pigmentada que envolve a pupila, orifício que aumenta ou diminui de tamanho pela
ação da íris. Através das fibras simpáticas e parassimpáticas e dos músculos esfíncter
da pupila e dilatador da pupila, ocorre a regulação da entrada de luz no olho, sendo o
músculo esfíncter causa miose e o dilatador midríase. O corpo ciliar é o responsável
pela produção e secreção do humor aquoso na câmara posterior. Que depois cai na
anterior (espaço iridocorneano). Também contém a musculatura lisa que é
responsável pela acomodação e sustentação do cristalino, o músculo ciliar regula essa
acomodação e também a forma do cristalino, aumentando ou diminuindo o seu poder
de convergência, ou seja, o músculo ciliar contrai e relaxa a zônula que então aumenta
a curvatura do cristalino. A coróide é responsável pela nutrição da retina, sendo
considerada a camada nutrícia do olho peça sua alta riqueza vascular.
Interna Composta pela retina, que possui a túnica sensorial interna, possuindo 10
camadas, sendo então uma estrutura fotossensível, que está na parte mais interna do
globo ocular que, contendo foto-receptores, responsáveis pela conversão da luz em
impulso elétricos para o SNC. Tem o pólo posterior que é avascular (mácula – região
central; fóvea – nutrida por embebição), cabeça (disco/ papila) do nervo óptico (malha
cega). O pólo anterior contém as células fotossensíveis, os cones (mais centrais)
responsáveis pela visão colorida e os bastonetes (mais periféricos) responsáveis pela
visão noturna, preto e branco.
-Humor aquoso: Produzido pelo corpo ciliar, nutrindo as estruturas avasculares (córnea e
cristalino) e preenchendo as câmaras anteriores e posteriores do bulbo.
-Corpo vítreo: É uma estrutura avascular que não se regenera, situada entre o cristalino e a
retina. É um gel transparente que preenche 4/5 do volume ocular.
- Órbita: Composta por 7 ossos (frontal, esfenóide, zigmóide, palatino, lacrimal, etmóide e
maxilar). Na parte externa (lateral) é onde se encontra a glândula lacrimal principal. E na parte
interna (medial - ao lado do nariz) está o saco lacrimal. O caminho da lagrima: GLÂNDULA
LACRIMAL → FUNDO SE SACO CONJUNTIVAL → PONTOS LACRIMAIS → CANALÍCULOS → SACO
LACRIMAL → DUCTO NASOLACRIMAL → MEATO INFERIOR DO NARIZ. MUSCULATURA EXTRAOCULAR.
A fratura de base da orbita com enoftalmia mostra os sinal da gota pendente no Rx. A
fratura de parede medial causa exoftalmia, pela entrada do ar.
OBS: -Obstrução do ducto lacrimo-nasal: secreção purulenta e conjuntivite de
repetição (fazer massagem para resolver).
- Glaucoma congênito: fotofobia, epífora (lacrimejamento excessivo),
blefaroespasmo, buftalmia (exoftalmia diferenciada nos 2 olhos). Só a cirurgia pode resolver.
- Pálpebra: Protege o globo ocular, contendo os músculos elevados da pálpebra e orbicular
(fecha a pálpebra) e a conjuntiva, membrana que reveste a parte posterior da pálpebra e a
parte anterior do globo ocular.
Ametropias
São vícios de refração a miopia, hipermetropia e astigmatismo.
-Presbiopia: É um defeito na acomodação visual por falência do músculo ciliar. Apresenta uma
dificuldade na visão de perto, que normalmente é percebida por volta dos 45 anos. Isso ocorre
pela perda da elasticidade progressiva do cristalino, fruto da idade.
Os meios de refração do olho são a córnea, humor aquoso, cristalino e humor vítreo.
As ametropias podem ser de 2 tipo:
-Irregular Derivadas de trauma, processos inflamatórios, cicatrizes.
-Regulares são divididas em 2 grupos.
Esféricas: Que contém a miopia e a hipermetropia. A miopia é quando a imagem é
focada antes da retina e traduz uma dificuldade de visão de longe, podendo ser de
4 tipos ---- Miopia axial (diâmetro axial do olho aumentado); miopia de índice
(maior poder refracional do sistema óptico do olho); miopia de curvatura
(curvatura corneana elevada); e miopia espasmódica ----. Colobomas e estafilomas
podem aumentar o diâmetro ântero-posterior e a hiperglicemia no Diabetes
mellitus aumenta o poder de refração. A correção é feita por lente esférica
divergente. A hipermetropia é quando a imagem se forma depois da retina,
traduzindo uma dificuldade da visão de perto, podendo ser de 4 tipos ---- Axial
(diâmetro axial do olho reduzido); de índice (menor poder refracional do sistema
óptico do olho); curvatura (curvatura corneana reduzida); e relativa (anteriorização
do plano da retina) ----. A desidratação e a hipoglicemia podem levar a uma
diminuição do índice de refração ocular. A correção é feita por lente esférica
convergente.
Cilíndricas: Contém o astigmatismo, que pode ser hipermetrópico, miópico e
misto. O hipermetrópico é separado em simples (quando apenas num eixo houver
hipermetropia, sendo o outro eixo emétrope), sendo corrigida por uma lente
cilíndrica convergente; e composta (quando nos dois eixos houver hipermetropia),
sendo corrigida por lente cilíndrica convergente (unir os focos) mais lente esférica
(trazê-los para a retina). O miópico também é separado em simples (quando num
eixo houver miopia e, no outro, emetropia), sendo corrigida por uma lente
cilíndrica divergente; e composta (quando nos dois eixos houver miopia, com
valores diferentes), sendo corrigida com uma lente cilíndrica divergente (para unir
os focos) mais Lente esférica (para trazê-los para a retina). O misto é quando
houver miopia num eixo e hipermetropia no outro.
Algumas queixas clinicas: miopia (dificuldade para enxergar de perto); hipermetropia
(esforço para ver de perto com cefaléia); e astigmatismo (perde a linha de leitura e tem
que ficar com o dedo acompanhando).
Retina e fisiologia da visão
Visão é o processo que se inicia quando os fotorreceptores da retina convertem ondas
eletromagnéticas em impulsos elétricos, que serão processados e elaborados, para criar
imagens do mundo externo úteis ao observador. A luz visível é de 400 a 700 nm. Cada olho
forma uma imagem bi-dimensional que irá fundir-se com a do olho contra-lateral, para
fornecer a visão com estereopsia (noção de profundidade – visão tridimensional dada pelo
cruzamento das fibras no quiasma óptico). Os meios transparentes (lagrimas, córnea,
cristalino, humor aquoso, retina), desde o filme lacrimal à retina neuro-sensorial, possibilitam
a passagem da luz para estimular os fotopigmentos das céluas retinianas.
- Sistema óptico do olho: Consite em um conjunto de lentes (córnea e cristalino), com uma
abertura variável (pupila) e uma superfície de focalização (retina). Temos como interfaces
refrativas, ar/córnea; córnea/aquoso; aquoso/cristalino; e cristalino/vítreo. A córnea é a
principal superfície de refração da luz no olho, responsável por 2/3 da refração ocular, já o
cristalino corresponde aos outros 1/3 de refração, além disso pode mudar a sua curvatura,
aumentando o poder refrativo. A pupila controla a entrada de luz.
- Estado refratométrico do olho:
Emetropia Quando raios paralelos, originários de objetos distantes focalizam-se
nitidamente sobre a retina, quando o músculo ciliar está completamente relaxado.
Hipermetropia Quando raios paralelos são insuficientemente refratados,
focalizando-se atrás da retina. Compensada com lentes convergentes.
Miopia Quando raios paralelos vindos de objetos distantes entram em foco à
frente da retina. Compensada com lentes divergentes.
Astigmatismo Erro de refração no qual formam-se linhas focais a diferentes
distâncias da retina. Compensada com lentes cilíndricas.
- Retina neuro-sensorial: Composta de células ganglionares, bipolar, horizontal, amacrina,
bastonetes e cones. O estímulo da luz que chega nos bastonetes e cones são conduzidos
através das células bipolares e posteriormente pelas ganglionares (seus axônios formam o
nervo óptico). O pólo posterior – retina central, é avascular e praticamente só tem cones. O
nervo óptico não contem células da visão, tendo apenas os axônios, constituindo então a
mancha negra, onde ocorre a projeção espacial do nervo óptico.
Cones É o responsável pela visão de cores e detalhada. Os pigmentos fotossensíveis
dos cones são a combinação de uma proteína (fotopsina) com 11-cis retinal. Eles
podem ser azul-sensíveis; verde-sensíveis; ou vermelho-sensíveis.
O daltonismo é uma doença em que ocorre a deficiência da visão de cores,
podendo ser para verde e/ou vermelho.
Herança recessiva ligada ao X . A pessoa tem dificuldade em diferenciação entre as
cores verde, amarela, laranja e vermelha.
Carência de pigmento para o vermelho: protanopsia (ausência) ou protanomalia
(parcial).
Carência de pigmento para o verde: deuteranopsia ou deuteranomalia.
Bastonetes Pertencem a visão periférica, a visão noturna e a percepção dos
movientos. A rodopsina ( escotopsina + 11 trans-retinal ) é muito mais sensível do que
os pigmentos dos cones, podendo ser estimulada por apenas 1 fóton. Os bastonetes
são 30 a 300 vezes mais sensíveis do que os cones, sendo que há acúmulo de
rodopsina na adaptação ao escuro (minutos). O diâmetro da pupila aumenta
reflexamente em ambientes com pouca luminosidade (segundos).
Motilidade ocular
Apresenta os músculos reto inferior, medial, superior, oblíquo inferior (todos inervados pelo
III), oblíquo superior (IV) e reto lateral (VI). São irrigados pela artéria oftálmica.
-Lei de Hering Sempre que um estimulo nervoso é enviado a um músculo, há um
estimulo idêntico para o seu conjugado. Ex. RL OD e RM OE.
- Lei de Sherrington O estimulo nervoso para a ativação de um músculo é
acompanhado do estimulo inibitório do antagonista. Ex. ativa RM OD e inibe RL OD.
- Fisiologia da visão binocular:
Horóptero É o local do espaço no qual os objetos nele situado estimulam
pontos correspondentes das 2 retinas. Fora do horóptero, haverá diplopia. Éa linha
do horizonte.
Área de Pannum Envolve o horóptero.
Estereopria É a visão em profundidade, permite a noção de distancia.
Ambliopia É a acuidade visual reduzida sem lesão ocular que justifique. Pode
ser: estrabísmica (o olho está fora da posição); anisometrópica (por diferença
de grau muito grande); e por privação de luz (EX. ptose palpebral congênita,
catarata congênita).
- Estrabismo É o não-alinhamento ocular. Pode ser causado por desalinhamento de
músculos oculares; lesão neural após AVE; traumatismos; ingestão alcoólica. Pode ser dividida
em comitante (o ângulo de desvio é igual em todas as direções do olhar) ou não-comitante (o
ângulo de desvio é diferente em todas as direções do olhar). Ocorre em 4-5% da população,
podendo causar disfunção da visão binocular; supressão e/ou ambliopia; e alterações
psicológicas e exclusão social. Pode ocorrer junto com doenças oculares ou sistêmicas. O
diagnostico é pela anamnese, inspeção, exame oftalmológico e semiologia motora e sensorial.
o Semiologia motora
Teste de Hirschberg incidindo-se um foco luminoso a 30cm da raiz nasal, de
forma a iluminar ambos os olhos, observa-se o reflexo da luz que deve incidir
no centro de ambas as pupilas.
Teste de Krimsky A partir da colocação de prismas de valores crescentes
sobre o olho desviado até a centralização da imagem luminosa na pupila.
Teste de cobertura é o padrão ouro, quando se cobre um dos olhos, se
ele tem tendência a se desviar, entra em desvio, atrás da cobertura.
Quando o descobrimos, ou ele aparece desviado e assim fica, ou se
move para a posição correta, recuperando o alinhamento.
O olho que não focaliza a imagem é o que tem suas imagens reprimidas, se persistir
isso, vai ocorrer uma parada no desenvolvimento das funções oculares, com acuidade
visual muito insatisfatória. O tratamento é com óculos (quando o estrabismo é por
grau); oclusão do olho bom; ou cirurgia.
- Estrabismo secundário Ocorrem por doenças oculares ou sistêmicas que
provocam baixa visual. Antes dos 5 anos tem mais esotropias, após mais exotropias.
Pálpebras, conjuntiva e cristalino
- Pálpebras e suas enfermidades Tem como funções a proteção do globo ocular;
regeneração do filme lacrimal; e formação da púrpura visual. Contém 3 musculos, o
levantador da pálpebra superior (III), orbicular (VII) e o músculo de Muller que associa
o levantador.
1. Anomalias de desenvolvimento das pálpebras e das fendas palpebrais (congênita
e adquiridas):
a) Ablefaria (ausência); microblefaria (desenvolvimento incompleto)
b) Coloboma Falta de um pedaço da pálpebra.
c) Anquilobléfaro diminuição da fenda da pálpebra; diminuição da
exposição da esclera.
d) Epicanto excesso de prega de pele no canto do nariz.
2. Anomalias de posição:
a) Das bordas palpebrais entrópico (pálpebra para dentro); ectrópico
(pálpebra para fora). Tratamento cirúrgico.
b) Dos cílios Triquiase (cílios nasceu voltado para o globo ocular);
distiquiase (dupla carreira de cílio voltado para dentro do globo ocular);
e madarose (ausência de cílios). Tratamento é retirar os cílios
defeituosos.
- Conjuntiva É uma membrana mucosa delgada que reveste a parte interna das pálpebras e
se estende para o globo ocular onde o reveste em seu segmento anterior. Tem como funções,
proteger o globo ocular; mecânica, facilitando o movimento do globo ocular; lubrificação
corneana; e defesa. É formado de epitélio, corion adjacente e células caliciformes. Tem uma
vascularização dupla, pelas conjuntivas posteriores e ciliares anteriores. Inervação pelo V par.
o Hiperemia conjuntival:
Injeção conjuntival vermelho-vivo, com vasos de diferentes calibres, com
processo inflamatório superficial e distribuição uniforme.
Injeção ciliar Afecções mais profundas do globo ocular, mais escura e mais
central.
o Conjuntivite É toda e qualquer inflamação da mucosa conjuntival caracterizada por
dilatação vascular, infiltração celular e exsudação celular ou proteinácea. Os sintomas
são olho vermelho, secreção, irritação, prurido e sensação de corpo estranho.
Infecciosas: Virais (tratar com soro e/ou AINES); bacterianas ou purulentas (
aspecto pior, mas mais fácil de tratar, com gatifloxacina ou moti).
Não-infecciosas: Alérgicas (principalmente crianças); mecânicas (entrópio,
ectrópio, corpo estranho e lentes de contato); químicas (ácidos ou álcalis,
tratar com lubrificação e lavagem abundante).
o Síndrome inflamatória conjuntival Não é aderida ao globo ocular. Tem hiperemia,
edema (quemose), secreção (aquosa, mucosa, purulenta), folículos (branco
acizentados, não tem vascularização) e papilas (vermelhos, com vascularização).
o Hemorragia conjuntival Ruptura de um micro vaso, sendo a causa mais comum a
HAS. Não tem tratamento, resolve sozinho.
o Pterígio Neoformação da conjuntiva bulbar. Tratamento por raspagem, ressecar.
- Cristalino Corpúsculo esférico, biconvexo, situado na câmera posterior, entre a córnea e a
Iris. Não tem inervação e é transparente. Tem como função focalizar raios luminosos para
formar a imagem na retina e acomodação visual. Ciclopegia é a falta de acomodação.
o Semiologia anamnese (perda de transparência, visão turva/embaçada); iluminação
obliqua; e biomicrospia, sendo o método de escolha para o cristalino.
OBS: 4 MEIOS TRANSPARENTES CÓRNEA, HUMOR AQUOSO, CRISTALINO E VÍTREO.
o Alterações traumáticas ferimentos; luxação (se for na câmara anterior opera com
urgência); subluxação.
o Cristalopatias alterações congênitas: colobomas (falta um pedaço); ectopias
(luxação e subluxação); lentecone (aumento da curvatura do cristalino); e opacificação.
o Catarata
Hipermadura O paciente só ver a claridade da luz.
Em rosácea Paciente ver em aspectos de pétalas de flor. Não há perda total
da visão.
O melhor tratamento é o cirúrgico, com a retirada do cristalino (facectomia),
depois coloca-se uma lente intraocular, que fica no lugar do cristalino. Não se
retira todo o cristalino, tem que deixar a cápsula posterior, para que a lente
possa se apoiar.
Retinopatia diabética
Causada por uma hiperglicemia crônica, formando o sorbitol, que se acumula na célula. Na
anamnese devemos saber o tempo de doença sistêmica, medicamentos, complicações,
hemoglobina glicosada, creatinina e microalbuminúria. O exame oftalmológico tem que ter
ênfase na acuidade visual; metamorfopsia; biomicrospia da íris; fundoscopia direta e indireta;
e biomiscrospia de fundo. Podemos encontrar alterações como: microaneurismas.
Hemorragia, edemas, áreas isquêmicas; e proliferação fibrovascular.
Podemos classificar em:
RD não-aparente sem alterações;
RD não-proliferativa leve microaneurismas;
RD não proliferativa moderada;
RD não-proliferativa grave comprovada com qualquer um dos achados: 20 ou mais
hemorragias nos 4 quadrantes; veias em rosários em 2 quadrantes; e IRMA em 1
quadrante.
RD proliferativa neovascularização visível e/ou hemorragia pré-retiniana ou vítrea.
OBS: Não existe RD em criança, pois é necessário GH também.
- De acordo com o exame oftalmológico serão feitas algumas condutas:
Se normal ou raros microaneurismas
acompanhamento de 6 meses a 1 ano;
Se tiver muitos microaneurismas e/ou exsudatos ou diminuição da acuidade visual, faz
uma angiografia fluoresceínica;
Se for uma retinopatia proliferativa, faz a angiografia para documentar e
fotocoagulação com laser.
com
acuidade
visual
normal,
faz
É importante fazer o controle metabólico e sistêmico, pois diminui em 76% as formas graves;
controlar a PA, microalbuminúria. O tratamento continua com a fotocoagulação focal,
corticóides, e anti-angiogenicos. Se depois disso a RD proliferativa tiver regressão total ou
parcial, faz avaliação a cada 3 meses; mas se não regredir e/ou ter hemorragia vítrea, faz a
vitrectomia.
A vitrectomia melhora a acuidade visual, remove as opacidades e hialóide posterior; reaplica
retina; inibi neovascularização; melhora perfusão e reduz edema.
Se o paciente for DM I, faz o 1° exame após 4/5 anos de doença, se o FO for normal repete o
exame a cada 1 ano; mas se FO for alterado faz a cada 3/6 meses.
Retinopatia hipertensiva
Doenças que afetam a vasculatura da retina, sendo as artérias central da retina e ramos;
capilares superficiais e profundos; vias retinianas; e cório-capilar da coróide.
Se faz a avaliação da circulação retiniana pelo oftalmoscopia (luz anéritra, aumenta o contraste
entre o vaso e o restante); angiografia fluoresceínica. Na oftalmoscopia as artérias são mais
finas e as veias mais calibrosas.
HÁ adulto: P diastólico > 90 ; P sistólico > 140.
Estreitamento diastólico (arteríola mais fina)
Esclerose sistólico (perda de transparência da parede)
Pode ser dividida em algumas fases: constrictiva (estreitamento arteriolar); exsudativa
(edema, hemorragia); e esclerótica (refelxos, cruzamentos arterio-venosos patológico).
HÁ
ESCLEROSE
NORMAL
0
NORMAL
Estreitamento discreto
1
Pequeno alargamento
Estreitamento maior
2
Grande alargamento
Estreitamento maior +
hemorragia/exsudato
3
Fio de cobre (perde
transparência)
Estreitamento maior +
hemorragia/exsudato +
papiledema
4
Fio de prata(parede opaca)
Tratamento apenas da PA.
Uveítes
Inflamação da úvea ou trato uveal (íris + corpo ciliar + coróide).
- A uveíte anterior é a mais comum, com irite ou iridociclite. Tem como causas as desordens
auto-imunes, doenças inflamatórias, infecciosas (sífilis, toxoplasmose, TB). Tem como sintomas
a fotofobia, dor ocular, turvação visual leve ou moderada. Os sinais são hiperemia Pericoreana, depósitos no endotélio, Tyndall (partículas flutuantes desviam a luz quando
iluminadas) e Flare, miose e sinéquias posteriores. O tratamento pode ser com colírio de
atropina, causa midríase com a paralisia muscular e relaxa os músculos da íris, aliviando a dor;
corticóide tópico; anti-inflamatorio; imunossupressores; e se for por infecção usa corticóide +
ATB tópico. Pode esta associado com espondilite, AR juvenil, síndrome de Reiter...
- A uveíte intermediária é rara, sendo bilateral nas crianças e jovens. Apresenta corpos
flutuantes e redução da acuidade visual. Pode esta associada com a esclerose múltipla,
sarcoidose, sífilis, BK... O tratamento é com corticóide ou imunossupressores.
- A uveíte posterior (coroidite ou cório-retinite) está mais associada a doenças infecciosas,
como toxoplasmose, CMV, herpes, rubéola, BK, sífilis...
Toxoplasmose O paciente pode ser assintomático ou apresentar queixas de corpos
flutuantes, baixa acuidade visual, escotomas, metanorfopsia. No exame oftalmológico
podemos ter áreas focais de necrose retiniana, com turvação do vítreo adjacente,
focos cicatrizados e vasculites. A IgG e IgM podem está positivas. O tratamento devera
ser feito quanto tiver lesões muito exsudativas (vítreo turvo), próximas ao nervo
optico e/ou macula. O tratamento é com pirimetamina (acido fólico) + sulfadiazina +
corticóide sistêmico e + colírios se houver inflamação da úvea anterior.
A toxoplasmose congênita é bilateral e geralmente esta cicatrizada. Se tiver ativa tratar
por 1 ano.
Córnea, esclera e olho vermelho
- Córnea Composta por 5 camadas: epitélio, membrana de Bowman, estroma, membrana
de Descement e endotélio (não se renovam). Tem um poder dióptrico, determinado pelo raio
de curvatura; é inervado pelo V par; nutrido pelos vasos límbicos e o humor aquoso; é
transparente, pois é avascular, deturgente e tem disposição regular celular. Quando começa a
perder a sua transparência fica evolutivamente, névoa (leve) mácula leucoma (intenso).
Os principais sintomas da doença de córnea é a dor, borramento da acuidade visual, halos,
fotofobia e lacrimejamento.
Os exames realizados podem ser: biomicrospia; queratometria (mede a curvatura);
topografia corneana (estuda a superficie); microscopia especular da córnea (avaliar as células
endoteliais); e paquimetria (mede a espessura). Na ceratocone está presente o sinal de
Munsom, córnea com forma de um cone irregular.
- O filme lacrimal contém 3 camadas: lipídica (glândula Meibomian e Zeir); aquosa (glandula
lacrimal, Krause e Walfring); e mucina. O teste de Shirmer avalia a produção de lagrima por um
filtro de papel.
- Olho vermelho
Conjuntivite
aguda
Uveíte
anterior
aguda
Glaucoma
agudo
Úlcera de
córnea
Hemorragia
subconjuntival
Secreção
Moderada a
abundante
ausente
ausente
Aquosa ou
purulenta
ausente
Visão
conservada
Pouco
borrada
Muito
borrada
Geralmente
borrada
conservada
difusa
pericorneana
pericorneana
pericorneana
localizada
Córnea
transparente
transparente
Turva
turva
transparente
Pupila
Normal
miose
midríase
normal
normal
Resposta
pupilar à luz
Normal
diminuída
ausente
Normal ou
diminuída
normal
Pressão intraocular
Normal
normal
elevada
normal
normal
Uni/bilateral
Bilateral
unilateral
unilateral
unilateral
unilateral
Hiperemia
Conjuntivite tratamento com colírio de antibiótico a cada 3 horas.
Hemorragia subconjutival não faz nada.
Bleforites erradicar a infecção estafilococica crônica com aplicação diária de
uguento antibacteriando, nas bordas palpebrais.
Glaucoma
- Glaucoma primário de ângulo aberto é uma neuropatia óptica crônica, progressiva,
caracterizada por alterações típicas do disco óptico e da camada de fibras nervosas da retina,
com repercussões características no campo visual. É acompanhado, na maioria das vezes , de
pressões intra-oculares acima de níveis considerados estatisticamente normais.
- Os principais fatores de riscos para o glaucoma são: O mais importante é o aumento
da pressão intra-ocular; Hereditariedade; Raça; Idade; Miopia; Diabetes; Enxaqueca;
Trauma ocular.
- A fisiopatologia pode ser mecânica (escavação do disco óptico); vasogência (aumento
da pressão intra-ocular na parte posterior do globo ocular); e obstrução do fluxo
plasmático.
- O aumento da PIO pode levar ao comprometimento do campo visual, além de levar
um dano ao disco óptico, que vai também levar ao comprometimento do campo
visual.
- O método padrão ouro para a medida da PIO (tanometria) é a aplanação, mas
também temos, bidigital, identação, digital e pseudo-tanômetro.
- Podemos ter 3 tipos de lesões do disco óptico:
Alterações ao redor do nervo óptico: áreas de atrofia na camada de fibras
nervosas da retina; áreas de atrofia (zonas alfa e beta); e hemorragias do nervo
óptico.
Alterações do anel neuroretiniano: depressão do anel; irregularidade do anel
“notch”; e comportamento dos vasos (vaso em passarela, circulinear...)
Alterações da escavação: tamanho, profundidade, assimetria, escavação nasal,
fosseta do disco óptico, alteração na lamina cribiforme.
- O quadro clinico do paciente é praticamente assintomático, mas pode ter dor ocular,
sensação de corpo estranho, embaçamento da visão, lesão do disco óptico e aumento
da PIO.
- O tratamento clinico é com drogas que vão diminuir a PIO, os que diminuem a
produção de humor aquoso (B-bloqueadores, alfa2 –agonistas e inibidores da anidrase
carbônica); e os que favorecem a drenagem (parassimpaticomiméticos e análogos das
prostaglandinas e prostanamidas).
B-bloqueador: diminuem a produção do humor aquoso.
Alfa2-agonistas (Cloridrato de apraclonidina): diminui a produção de humor aquoso;
favorece a drenagem pela via úveo-escleral; e diminui a pressão venosa episcleral.
Inibidores da anidrase carbônica (local- brinzolamida, sistêmico - acetazolamida):
diminui a produção do humor aquoso.
Parassimpaticomiméticos: pilocarpina.
Análogos das prostaglandinas: latanoprosta.
Análogos das prostanamidas: bimatroposta.
- Também pode ser feito o tratamento a laser, a trabeculoplastia, que tem uma
eficácia de 4 anos e tem como indicações: presença de pigmento no trabeculado;
interesse em adiar cirurgia; e falta de condições clinicas do paciente.
- Ainda tem a opção do tratamento cirúrgico, com a trabeculectomia e a esclerotomia
profunda não penetrante com trabeculectomia externa.
- Glaucoma primário crônico de ângulo fechado: consiste no fechamento gradual e
assintomático do ângulo da câmara anterior, através de sinéquias anteriores periféricas,
associado a um aumento da pressão intra-ocular e ao dano glaucomatoso do disco óptico.
O paciente tem uma crise de Glaucoma, podendo ter vários sintomas: Aumento da
pressão intra-ocular; Edema de córnea; Dor ocular; Embaçamento da visão; Visão de
halos coloridos; Fotofobia; Lacrimejamento; Blefaroespasmo; Hiperemia dos vasos
peri-ceráticos; Midriase média paralítica; Edema de conjuntiva; Olho duro a palpação
bi-digital; Cefaleia náuseas e vômitos (reflexo vagal).
Diagnostico diferencial:
Galucoma Agudo
Uveíte anterior
Corpo estranho de
córnea
Conjuntivite
Pupila
Midirase
Miose
Normal
Normal
Hiperemia
conjuntival
Peri cerática
Peri cerática
Peri cerática
Tarsal
Conseqüências da crise de glaucoma: atrofia de íris; lesões das células ganglionares da
retina; atrofia óptica; necrose do córtex anterior do olho.
O tratamento local pode ser feito com pilocarpina, alfa2 adrenergico, corticoide. O
sistêmico por VO pode ser com acetazolamida, glicerina, só se não tiver vômitos; ou
então EV, com o manitol.
O tratamento a laser pode ser a iridotomia ou iridectomia. E o cirúrgico a
trabeculectomia.
- Glaucoma secundário: Qualquer patologia que leve a um aumento da pressão intra-ocular,
tendo como conseqüência alterações do disco óptico compatíveis com glaucoma. Pode ser
processo inflamatório intra-ocular; trombose dos vasos retinianos; neo-formação vascular;
luxação do cristalino; trauma; e hifema.
Faz o tratamento a laser com ciclofotoablação (transpupilar e transescleral).
- Glaucoma congênito: Caracterizada por aumento da pressão intra-ocular, que se manifesta
na criança desde nascer ou nos primeiros anos de vida, associada a anomalias do segmento
anterior do globo ocular, principalmente no seio camerular, por má absorção de tecido
mesodérmico. Uma das principais causas de cegueira irreversível na infância.
Para o diagnostico temos a tríade clássica (fotofobia, blefaroespasmo e epífora –
lacrimejamento), além disso tem edema de córnea, opacidades de córnea,
megalocórnea, buftalmia.
Tratamento cirúrgico pela trabeculotomia.
Diferenciar da obstrução do canal lacrimo-nasal: o glaucoma congênito tem
lacrimejamento sem secreção, já a obstrução tem conjuntivite de repetição (tratar
com massagem do canal).