UNIVERSIDADE FEDERAL FLUMINENSE
Medicina UFF
Trabalho de Reumatologia
8º período – 2º semestre de 2009
Grupo: Fernanda Falcão – mat:
Priscila Klaes - mat:10616067-0
Rafael Perez – mat:
Rafael Rosa – mat: 10616091-5
Tabatta Graciolli – mat:
Tatiana Cruz – mat:
Vanessa Barone – mat:
INTRODUÇÃO
As doenças reumatóides têm como protótipo a artrite reumatóide, e é sobre esta
doença que vamos nos aprofundar a seguir.
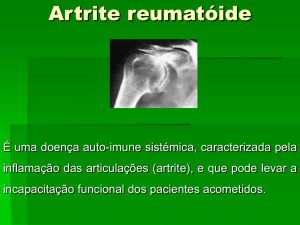
A artrite reumatóide (AR) é uma doença auto-imune, multissitêmica, crônica de
etiologia desconhecida. Embora haja uma variedade de manifestações sistêmicas, o traço
característico da AR estabelecida é a sinovite inflamatória persistente, geralmente
acometendo as articulações preriféricas, simetricamente. O potencial da inflamação
sinovial de causar lesão de cartilagem e erosões ósseas, bem como altercates
subsequentes da integridade articular, é a marca da doença. Apesar do seu potencial
destrutivo, a evolução da AR pode ser bastante variável. Alguns pacientes podem
experimentar apenas uma doença oligoarticular branda, de curta duração, com lesão
articular mínima, mas a maioria apresenta uma poliartrite progressiva implacável com
deficiência functional acentuada.
EPIDEMIOLOGIA
A prevalence da AR é cerca de 0,8% da população; as mulheres são comitias em
uma frequência aproximadamente 3 vezes maior do que os homens. A prevalencia
aumenta com a idade, e as diferenças entre os sexos diminuem entre os idosos. A AR
ocarre em todo mundo e afeta todas as raça. Entretanto a incidência e gravidade parecem
ser menor na área rural da África Subsaariana e nos afro-descendentes caribenhos. O
início é mais frequente durante as quartas e quinta décadas de vida, com 80% dos
pacientes desenvolvendo a doença entre os 35 e 50 anos de idade. A incidência de AR é
mais que seis vezes maior entre mulheres de 60 a 64 anos de idade , em comparação com
as de 19 a 29 anos. Dados recentes indicam que a incidência da doença parecer estar
diminuindo. Além disso, a gravidade da AR parece estar declined, embora seja incerto se
tal fato reflete intervenções terapêuticas mais agressivas.
FISIOPATOGENIA
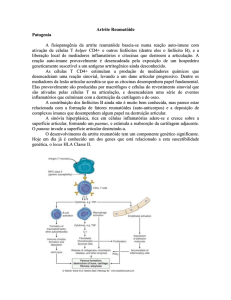
A fisiopatogênia da artrite reumatóide baseia-se numa reação auto-imune com
ativação de células T helper CD4+ e outros linfócitos (dentre eles o linfócito B), e a
liberação local de mediadores inflamatórios e citocinas que destroem a articulação. A
reação auto-imune provavelmente é desencadeada pela exposição de um hospedeiro
geneticamente suscetível a um antígeno artritogênico ainda desconhecido.
As células T CD4+ estimulam a produção de mediadores químicos que
desencadeiam uma reação sinovial, levando a um dano articular progressivo. Dentre os
mediadores da lesão articular acredita-se que as citocinas desempenhem papel
fundamental. Elas provavelmente são produzidas por macrófagos e células do
revestimento sinovial que são ativadas pelas células T na articulação, e desencadeiam
uma série de eventos inflamatórios que culminam com a destruição da cartilagem e do
osso.
A contribuição dos linfócitos B ainda não é muito bem conhecida, mas parece
estar relacionada com a formação de fatores reumatóides (auto-anticorpos) e a deposição
de complexos imunes que desempenhem algum papel na destruição articular.
A sinóvia hiperplásica, rica em células inflamatórias adere-se e cresce sobre a
superfície articular, formando um pannus, e estimula a reabsorção da cartilagem
adjacente. O pannus invade a superfície articular destruindo-a.
O desenvolvimento da artrite reumatóide tem um componente genético
significante. Hoje em dia já é conhecido um dos genes que está relacionado a esta
suscetibilidade genética, o locus HLA Classe II.
Aspectos morfológicos
Na fase inicial, encontram-se sinovite difusa com edema e tumefação, intenso
infiltrado de linfócitos e plasmócitos, geralmente com formação de folículos linfóides
contendo centros germinativos, e hiperplasia dos sinoviócitos,às vezes lembrando epitélio
estratificado. Podem coexistir macrófagos e algumas células gigantes multinucleadas.
Estas alterações conferem à sinóvia aspecto viloso, com projeções para a cavidade
articular. Ocorre aumento da vascularização, agregação de fibrina, acúmulo de
neutrófilos, atividade osteoclástica no osso subjacente (erosões, cistos subcondrais e
osteoporose) e formação do pannus. O pannus é uma massa de células sinoviais e
estroma sinovial que consiste em células inflamatórias, tecido de granulação e
fibroblastos que crescem sobre a cartilagem articular, causando sua erosão.
Depois da destruição da cartilagem, o pannus une ossos opostos, formando uma
anquilose fibrosa, que eventualmente ossifica, levando a uma anquilose óssea.
Nódulos reumatóides
São as lesões cutâneas mais comuns da artrite reumatóide. São firmes, indolores,
arredondados ou ovais; na pele, surgem no tecido subcutâneo.
Microscopicamente, eles possuem uma zona central de necrose fibrinóide
circundada por um bordo proeminente de histiócitos epitelióides e inúmeros linfócitos e
plasmócitos.
FORMAS CLÍNICAS
A artrite reumatóide pode se apresentar de 3 formas: monoarticular, pauciarticular, poli-articular.
Monoarticular
Quando apenas uma articulação é acometida. Predomina o acometimento da
articulação do tornozelo (tíbio-társica). Normalmente este tipo de apresentação tem um
bom prognóstico.
Pauciarticular (ou oligo-articular)
Quando acomete de 2 a 3 articulações.
Poliarticular
Quando mais de 3 articulações são acometidas. É a forma mais comum de
apresentação. As articulações mais acometidas são: metacarpofalangeanas,
interfalangeanas proximais e distais, articulação do punho, joelho, tíbio-társicas,
articulção do quadril e dos pés.
DIAGNÓSTICO
Não há um achado específico para artrite reumatóide.
O diagnóstico é feito por meio da associação de sinais e sintomas clínicos,
achados radiológicos e laboratoriais.
Anamnese e Exame Físico
Durante a anamnese e exame físico devem ser investigados sintomas de atividade da
doença, avaliação do estado funcional atual evidências objetivas de inflamação articular,
problemas mecânicos articulares, presença de comprometimento extra-articular e de lesão
radiográfica. Devem ser levados em conta as manifestações clínicas já citadas acima.
Radiologia
No início as alterações radiológicas são mínimas ou inexistentes. Pode ser notado
um discreto aumento de partes moles adjacentes à articulação e osteopenia periarticular.
Com a progressão da doença pode ser visualizada a destruição cartilaginosa, como
estreitamento do espaço articular e erosão.
Laboratório
O diagnóstico é principalmente clínico-radiológico, mas os exames laboratoriais
podem ajudar tanto no diagnóstico como nas avaliações posteriores para o
acompanhamento da progressão da doença e prognóstico.
Exames mais comumente solicitados:
Hemograma completo;
Pode
mostrar
anemia
de
doença
crônica,
moderada
a
intensa,
normocítica/normocrômica no início, passando à microcítica/hipocrômica com a
persistência da inflamação.
Também pode ser encontrada trombocitose
Velocidade de hemossedimentação;
Encontra-se aumentada pela inflamação, maior ou igual a 30 mm por hora
Proteína C reativa
Tanto a VHS aumentada como a proteína C reativa são comuns em condições
inflamatórias, têm importância no monitoramento da atividade da doença e no
diagnóstico diferencial com outras condições não inflamatórias
Fator reumatóide;
Presente em cerca de 80% dos pacientes. Não é específico para Artrite reumatóide,
mas associado ao quadro clinico pode ajudar a confirmar o diagnóstico e quando
muito elevado pode indicar um quadro mais agressivo da doença
Análise do líquido intra-articular;
Leucocitose com predominância de polimorfonucleares, glicose baixa, C3 e C4
baixos, níveis de proteínas próximos do soro. É necessário para afastar outras doenças
como artrite séptica
Anticorpo antinuclear
Mais comum em doentes crônicos com condições mais severas
Função renal;
Enzimas hepáticas;
Exame qualitativo de urina;
Os três últimos são importantes pois vários agentes anti-reumáticos são nefro e/ou
hepatotóxicos e podem ser contra-indicados em caso de lesões nestes órgãos
Critérios clínicos e laboratoriais:
A orientação para diagnóstico é baseada nos critérios de classificação do Colégio
Americano de Reumatologia:
• Rigidez matinal: rigidez articular durando pelo menos 1 hora;
• Artrite de três ou mais áreas: pelo menos três áreas articulares com edema de partes
moles ou derrame articular, observados pelo médico;
• Artrite de articulações das mãos (punho, interfalangeanas proximais e
metacarpofalangeanas);
• Artrite simétrica (envolvimento bilateral simultâneo);
• Nódulos reumatóides (nódulos subcutâneos sobre proeminências ósseas ou superfícies
extensoras, ou regiões justa-articulares, observados pelo médico);
• Fator reumatóide sérico;
• Alterações radiográficas: erosões ósseas ou descalcificações periarticulares localizadas
em radiografias de mãos e punhos.
Orientação para classificação:
Quatro dos sete critérios são necessários para classificar um paciente como tendo
artrite reumatóide.
Os critérios de 1 a 4 devem estar presentes por pelo menos seis semanas.
Pacientes com dois ou três critérios não são excluídos da possibilidade do futuro
desenvolvimento da doença, não sendo considerados, contudo, para inclusão neste
protocolo.
A avaliação do estado geral do paciente, o número de articulações acometidas,
uma avaliação quantitativa da dor e testes funcionais são parâmetros úteis para o
seguimento a longo prazo. A avaliação inicial do paciente com AR deve documentar as
manifestações da doença subjetiva e objetivamente. Posteriormente, comparações do
paciente com tabelas feitas no início do tratamento podem ser utilizadas na avaliação da
progressão da doença e da resposta ao tratamento.
Roteiro para avaliação inicial
Medidas Subjetivas:
Duração da rigidez matinal
Intensidade da dor articular
Limitação da função
Exame físico
Contagem das articulações inflamadas
Problemas articulares mecânicos
Manifestações extra articulares
Laboratório
Hemograma completo
VHS e/ou Proteína C reativa
Função Renal
Enzimas hepáticas
Exame qualitativo de urina
Fator reumatóide (realizado somente na avaliação inicial)
Analise do líquido sinovial
Radiografias
articulação da mãos, pés e demais articulações comprometidas
Outros
Avaliação da atividade global da doença feita pelo paciente
Avaliação da atividade global da doença feita pelo médico
Questionários de avaliação da capacidade funcional e qualidade de vida
Parâmetros de mau prognóstico
Início da doença em idade precoce
Altos títulos de fator reumatóide
VHS e/ou proteína C elevada persistentemente
Artrite em mais de 20 articulações
Comprometimento extra articular: presença de nódulos reumatóides, Síndrome de
Sjogren, episclerite, esclerite, doença pulmonar intersticial, pericardite, vasculite
sistêmica e síndrome de Felty
Presença de erosões nos dois primeiros anos da doença (raio X mãos e pés)
Diagnóstico Diferencial
Artrite Psoriática
Incidência igual em homens e mulheres
Idade entre 30 e 55 anos
Menos de 20 % tem FR positivo
10 % dos pacientem tem distribuição AR-like. Para a diferenciar é importante a
observação de psoríase na pele do paciente
Gota poliarticular
Mais em homens que em mulheres
Idade de 25 a 70 anos
95 % tem FR negativo
Artrite inflamatória intermitente com tofos e poliartrite inflamatória crônica. Níveis
elevados de urato no soro e os tofos ajudam no diagnóstico diferencial com AR
Osteoartrite erosiva
Mais comum em mulheres
Idade menor que 60 anos
FR negativo
Poliartrite crônica com inflamação intermitente ou sustentada em articulações.
Radiografias mostram erosões características da Osteoartrite erosiva
Pseudogota
Incidência igual em homens e mulheres
Idade menor que 60 anos
FR positivo em 5 a 10 % dos casos
5% dos pacientes tem artrite inflamatória reumatóide-like com rigidez, fadiga, inflamação
sinovial, que pode durar de 4 semanas a vários meses
Artrite reativa (doença de Reiter)
Mais comum em homens
Idade de 16 a 50 anos
FR negativo em 95%
HLA-B27 positivo em 50 a 80%
Comumente associada com dores lombares, oculares, genitourinárias, ou sintomas
gastrointestinais
Lúpus eritematoso sistêmico
Mais comum em muheres
Idade de 15 a 40 anos
FR positivo em 10 a 15% dos casos
Usualmente ANA positivo
Poliartrite crônica não deformante associada com positividade do ANA
Polimiosite /dermatomiosite
Mais comum em mulheres
Idade de 30 a 60 anos
FR negativo em 95% dos casos
Ana positivo em 50% dos casos
Elevação de CK em 70% dos casos
Artrite crônica inflamatória é rara no curso precoce. Presença de fraqueza proximal,
disfagia bulbar, elevação enzimátiva ou envolvimento tegumentar
Esclerodermia
Mais comum em mulheres
Idade de 30 a 50 anos
FR negativo em
ANA positivo em mais de 95% dos casos
Poliartrite crônica inflamaória pode predominar sobre sinais tegumentares no início da
doença. Comum a associação com o fenômeno de Raynaud, disfagia, hipertensão ou
disfunções renais
Sarcoidose
Mais comum em mulheres
Idade de 20 a 40 anos
FR positivo em 20% dos casos
15% dos pacientes com sarcoidose irão desenvolver artrite. No curso precoce da doença
pode-se encontrar oligo ou poliartrite crônica inflamatória, que perdura por semanas ou
meses e envolve tipicamente tornozelos e joelhos. Outros indicadores de sarcoidose são
eritema nodoso, adenopatia hilar
Artrite enteropática
Incidência igual em ambos os sexos
Todas as idades
FR negativo em 95% dos casos
20% dos pacientes com Doença de Crohn ou Colite Ulcerativa irão desenvolver artrite
periférica. O diagnóstico pode ser difícil caso os sintomas gastrointestinais naco sejam
deectados
TRATAMENTO
Os objetivos do tratamento da AR são; o alívio da dor, redução da inflamação,
proteção das estruturas articulares, manutenção da função e controle do
comprometimento sistêmico. Como a etiologia da AR é desconhecida, a patogenia não
foi completamente delineada, e os mecanismos de ação de algum dos agentes
terapêuticos empregados são incertos, a terapia permanence um tanto empírica. Nenhuma
das intervenções terapêuticas é curativa, e sim paliativas, destinadas ao alívio dos sinais e
sintomas. As diversas terapias impregadas são direcionadas à supressão inespecífica do
processo inflamatório ou imunológico, com a expectativa de melhora dos sintomas, e de
prevenção do dano progressivo das estruturas articulares.
O tratamento dos pacientes com AR envolve uma abordagem interdiciplinar, que
tenta lidar com os vários problemas que esses indivíduos enfrentam, com interações
funcionais bem como psicossociais. Uma variedade de modalidades de fisioterapia pode
ser útil para a diminuição dos sintomas. O repouso melhora os sintomas e pode ser um
componente importante do programa terapêutico. Em adição, o uso de talas, para
diminuir a movimentação das articulações pode ser útil. O exercício, direcionado à
manutenção da força muscular e mobilidade das articulações, sem exacerbar a inflamação
articular, também é um aspecto importante. Uma variedade de aparelhos de órtese e
sustentação pode ser útil ao apoio e alinhamento das articulações deformadas, para
reduzir a dor e melhorar a função. A educação do paciente e da família é um componente
importante, para ajudar os envolvidos a se tornarem conscientes do impacto potencial da
doença e a fazer acomodações apropriadas no estilo estilo de vida, visando maximizar a
satisfação e minimizar a tensão sobre as articulações.
O tratamento da AR envolve cinco abordagens gerais. A primeira é o uso de
antiinflamatórios não esteróides (AINE) e analgésicos simples, para controlar os sintomas
e sinais do processo inflamatório local. Estes agentes são rapidamente eficazes em
mitigar os sinais e sintomas, mas parecem exercer um efeito mínimo sobre a progressão
da doença. Uma segunda linha importante adicional de terapia envolve glicocorticóides
orais em doses baixas, que aumentam os efeitos do agentes antiinflamatórios, como o
metotrexato, assim como a ação protetora destes agentes em relação à lesão óssea. Os
glicocorticóides intra-articulares frequentemente podem prover alívio sintomático
transitório, quando o tratamento médico sistêmico falhou em resolver a inflamação. A
terceira linha de agentes inclui os fármacos anti-reumáticos modificadores da doença
(DMARD), que parecem ter a capacidade de reduzir os níveis elevados dos reagentes da
fase aguda, consistem no metotrexato, sulfassalazina, hidroxicloroquina, sais de ouro ou
D-penicilamina, embora os dois últimos sejam usados com pouca frequência
ultimamente. Um quarto grupo de agente é o dos biológicos, que incluem os
neutralizadores do FNT, os neutralizadores da IL-1, os que provocam depleção da célula
B e os que interferem na ativação das células T. O quinto grupo é o de imunossupressores
e citotóxicos como a leflunomida, ciclosporina, azatriopina e ciclofosfamida, que
demonstraram ser capazes de melhorar o processo mórbido em alguns pacientes.
A cirurgia desempenha um papel no tratamento dos pacientes com articulações
gravemente danificadas. Embora as artroplastias e reposições totais possam ser feitas em
numerosas articulações, os procedimentos com maior sucesso são realizados no quadril,
joelho e ombros. Os objetivos realistas destes procedimentos são o alívio da dor e redição
da incapacidade. A cirurgia de reconstrução da mão pode levar à melhora estética e a
algum benefício funcional. A sinovectomia persistente, aberta ou artroscópica, pode ser
útil em alguns pacientes com monoartrite persistente, especialmente a do joelho. Embora
a sinovectomia possa oferecer o alívio dos sintomas a curto prazo, não parece retardar a
destruição óssea nem alterar a história natural da doença. Em adição, tenossivectomia
precoce do punho pode prevenir a ruptura do tendão.
ACOMPANHAMENTO MÉDICO
Na artrite reumatóide, assim como em várias outras doenças reumáticas crônicas,
o seguimento pelo médico reumatologista é imprescindível e deve ser contínuo. Os
intervalos entre as consultas variam de paciente para paciente. Em alguns casos
avaliações mensais são necessárias enquanto em outros casos, com doenças de menor
gravidade ou controladas, intervalos maiores entre as consultas podem ser estabelecidos.
Exames de acompanhamento são feitos com freqüência para avaliar a atividade da
doença e efeitos colaterais das medicações. Apenas o médico pode diminuir ou aumentar
a dose das medicações, modificar o tratamento quando necessário ou indicar a terapia de
reabilitação mas adequada a cada caso.
BIBLIOGRAFIA
1- Harrison - Medicina Interna 17a edição
2- Artrite Reumatóide – Como diagnosticar e tratar – Revista Brasileira de Medicina, vol
60, Numero 8, Agosto de 2003
3- Robbins& Cotran – Patologia, 7ª edição
4- www.reumatologia.com.br (Site da Sociedade Brasileira de Reumatologia)
5-www.uptodate.com.br